EMMI egészségügyi szakmai irányelv (EüK 2022/6.)
fogászati implantátumok behelyezésének diagnosztikájáról, sebészi irányelveiről
Típusa: Klinikai egészségügyi szakmai irányelv-
Azonosító: 002135
Érvényesség időtartama: 2025. április 15.
I. IRÁNYELVFEJLESZTÉSBEN RÉSZTVEVŐK
Társszerző Egészségügyi Szakmai Kollégiumi Tagozat(ok):
1. Fog- és szájbetegségek Tagozat
Prof. Dr. Hermann Péter, fog- és szájbetegségek szakorvosa, parodontológus, konzerváló fogászat és fogpótlástan szakorvosa, orális implantológus, fogpótlástan szakorvosa, elnök, társszerző
Fejlesztő munkacsoport tagjai:
Prof. Dr. Nagy Katalin, fog- és szájbetegségek szakorvosa, konzerváló fogászat és fogpótlástan szakorvosa, orális implantológus, dentoalveoláris sebész, társszerző
Dr. Cziriák Norbert, dentoalveoláris sebész, társszerző
Dr. Kaposvári István, dentoalveoláris sebész, társszerző
Dr. Joób-Fancsaly Árpád, dentoalveoláris sebész, orális implantológus, konzerváló fogászat és fogpótlástan szakorvosa, fog- és szájbetegségek szakorvosa, társszerző
Prof. Dr. Windisch Péter, parodontológus, konzerváló fogászat és fogpótlástan szakorvosa, orális implantológus, társszerző
Dr. Mikulás Krisztina, fog- és szájbetegségek szakorvosa, konzerváló fogászat és fogpótlástan szakorvosa, parodontológus, orális implantológus, fogpótlástan szakorvosa, társszerző
Véleményező Egészségügyi Szakmai Kollégiumi Tagozat(ok):
1. Arc, állcsont és szájsebészet Tagozat
Prof. Dr. Dr. Piffkó József, arc-állcsont-szájsebész, tagozatvezető, véleményező
Az egészségügyi szakmai irányelv készítése során a szerzői függetlenség nem sérült.
Az egészségügyi szakmai irányelvben foglaltakkal a fent felsorolt egészségügyi szakmai kollégiumi tagozatok dokumentáltan egyetértenek.
Az irányelvfejlesztés egyéb szereplői Betegszervezet(ek) tanácskozási joggal:
Nem vettek részt.
Egyéb szervezet(ek) tanácskozási joggal:
Nem vettek részt.
Szakmai társaság(ok) tanácskozási joggal:
1. Magyar Fogorvosok Implantológiai Társasága
2. Magyar Fogorvosok Egyesülete
3. Magyar Parodontológiai Társaság
4. Magyar Fogpótlástani Társaság
Független szakértő(k):
Nem vettek részt.
II. ELŐSZÓ
A bizonyítékokon alapuló egészségügyi szakmai irányelvek az egészségügyi szakemberek és egyéb felhasználók döntéseit segítik meghatározott egészségügyi környezetben. A szisztematikus módszertannal kifejlesztett és alkalmazott egészségügyi szakmai irányelvek, tudományos vizsgálatok által igazoltan, javítják az ellátás minőségét. Az egészségügyi szakmai irányelvben megfogalmazott ajánlások sorozata az elérhető legmagasabb szintű tudományos eredmények, a klinikai tapasztalatok, az ellátottak szempontjai, valamint a magyar egészségügyi ellátórendszer sajátságainak együttes figyelembevételével kerülnek kialakításra. Az irányelv szektorsemleges módon fogalmazza meg az ajánlásokat. Bár az egészségügyi szakmai irányelvek ajánlásai a legjobb gyakorlatot képviselik, amelyek az egészségügyi szakmai irányelv megjelenésekor a legfrissebb bizonyítékokon alapulnak, nem pótolhatják minden esetben az egészségügyi szakember döntését, ezért attól indokolt esetben dokumentáltan el lehet térni.
III. HATÓKÖR
Egészségügyi kérdéskör: Fogászati implantátumok behelyezésének diagnosztikája, sebészi technikája parodontalisan egészséges páciensek esetében.
Ellátási folyamat szakasza(i): Az anamézis, betegvizsgálat, diagnosztika, az implantátumok anyagtani, formai, méretbeli, felületi sajátosságai, az implantáció műtéte és módozatai, szövődményei, komplikációk.
Érintett ellátottak köre: Mindazon felnőtt páciensek, akiknél fogászati implantátum behelyezése válik szükségessé.
Érintett ellátók köre Fogszakorvos, fogorvos illetve központi gyakornokok.
Szakterület: 1300 fogászati ellátás
1301 dento-alveoláris sebészet
1302 fogszabályozás
1303 parodontológia
1306 fogászati röntgen
1308 konzerváló fogászat, fogpótlástan
1309 általános anesztéziában végzett fogászati ellátás
1700 arc-, állcsont-, szájsebészet
Ellátási forma: A1 alapellátás, alapellátás
A2 alapellátás, ügyeleti ellátás
J1 járóbeteg-szakellátás, -szakrendelés
Progresszivitási szint: I., II., III. progresszivitási szintek.
IV. MEGHATÁROZÁSOK
1. Fogalmak
Az orális implantológiában a nemzetközi irodalomban használt "terminus technicus"-k magyar nyelvű megfelelőit fontosnak tartjuk a jelen egészségügyi szakmai irányelvben feltüntetni, az egységes szakmai fogalom használatának értelmezése miatt.
Implantátum: Az állcsontokba helyezett biokompatibilis, ún. műfoggyökér, melyek számuktól, elhelyezkedésüktől függően segítenek a fogpótlások megtámasztásában és elhorgonyzásában.
Biokompatibilitás: Az anyagnak azon tulajdonsága, amely biztosítja az implantátum és a környező szövet közötti fiziológiás kapcsolatot.
Maxilla: Felső állcsont.
Mandibula: Alsó állcsont.
Állcsont atrofia: Állcsontok fiziológiás leépülése. A felső állcsont esetében jellemzően horizontális irányú, míg az alsó állcsont esetében inkább vertikális irányú.
Abszolút műtéti ellenjavallat: Abban az időben, adott körülmények között a beavatkozás nem végezhető el.
Relatív műtéti ellenjavallat: Abban az időben, adott körülmények között a beavatkozás csak nagyon gondos előkészítő munka, konzultáció mellett végezhető el.
Haemorrhagiás diathesis: Vérzésre hajlamosító állapot, betegség.
Coagulopathiák: Véralvadási zavarok, melyek a kissé elhúzódó, banális vérzésektől az életveszélyes betegségekig terjednek.
Cone Beam Computer Tomográfia (CBCT): Háromdimenziós képalkotási eszköz, melynek segítségével a kemény szövetek minősége és mennyisége meghatározható. Pontos képet alkot az anatómiai képletek lefutásáról, elhelyezkedéséről a csontban. Az implantációs tervezés elengedhetetlen, fontos eszköze.
Egyfázisú műtéti technika: Az implantátum transgingivalisan gyógyul.
Kétfázisú műtéti technika: Az implantátum subgingivalisan gyógyul, a gyógyulási idő után a zárócsavar eltávolítása és a gyógyulási csavar behelyezése műtéti úton válik szükségessé.
Csontintegráció: Szövettani diagnózis, amely az implantátum és a csontszövet direkt, kötőszöveti réteg nélküli kapcsolatát jelenti fénymikroszkópos szinten.
Transgingivalis gyógyulási (gyógyulási fej) csavar: Kétfázisú implantációnál az implantátum felszabadítását követően, vagy egyfázisú implantáció esetén azonnal az implantátumhoz csatlakoztatott csavar, melynek feladata a periimplantális lágyrész kontúr (emergencia profil) kialakítása és fenntartása.
Sebészi sablon: Diagnosztikus fogfelállítás után készült préselt akrilát eszköz, melynek segítségével az implantátumok pontosabb behelyezésére számítunk. Irányított sebészeti beavatkozások esetében, a CT által tervezett sebészeti beavatkozások eszköze. Anatómiai szempontból optimális terv alapján, a páciens számára egyedileg gyártott műtéti segédeszköz, mely gondoskodik arról, hogy az implantátum a tökéletes pozícióba kerüljön.
Arcüregemelés (sinuslift): Felső állcsont premolaris/molaris régiójában, csökkent vertikális csontkínálat pótlása, az arcüreg alapjának megemelésével, csontpótló anyag segítségével.
Augmentatio: Csontpótlás, melynek célja az implantáció érdekében történő horizontális/vertikális irányú processus alveolaris rehabilitáció.
Navigált vagy irányított sebészet: CBCT által tervezett pozícióba történő implantátumbeültetés. Tervezést követően sebészi sablon készül, mely a tervezett implantátum pontos pozícióját rögzíti.
Periimplantális mucosa: Az implantátumot horizontálisan és vertikálisan 3D-ben körülvevő supra- és periimplantális mucosa.
Maxillofacialis defektusok rehabilitációja: Tumor vagy trauma miatt kialakult elváltozások, hiányok implantátumok segítségével történő helyreállítása.
Primer prevenció: Elsődleges megelőzés alatt mindazon tevékenységek összességét értjük, melyek célja az egészség általános védelme, az egészségkárosodás és megbetegedés megelőzése.
Tapered típusú implantátum: Több palásttal kialakított kónuszos implantátum, mely enossealis részének átmérője az apex irányában csökken.
D1 csontminőség: Csonttömörség beosztás Lekholm-Zarb szerint. Szinte kizárólag compacta állományból álló, tömör, kemény csont. 1300-600 HU. [187]
D2 csontminőség: Csonttömörség beosztás Lekholm-Zarb szerint. Tömör és porosus szerkezetű compacta, kemény, durvaszemcsés spongiosa jellemzi. 500-200 HU. [187]
D3 csontminőség: Csonttömörség beosztás Lekholm-Zarb szerint. Vékony, finom compacta és trabecularis szerkezetű spongiosából áll. 250-100 HU. [187]
D4 csontminőség: Csonttömörség beosztás Lekholm-Zarb szerint. Gyenge tömörségű, finom trabecularis szerkezetű csont. 100-50 HU. [187]
Rövid implantátum: Implantátum, amelynek enossealis része < 6 mm. [9]
Extra keskeny implantátumok: 3 mm alatti átmérővel. [119]
Keskeny implantátumok: 3,5 mm alatti átmérővel rendelkező implantátumok. [9]
Normál átmérőjű implantátumok: 3,5-5 mm közötti átmérővel. [119]
Széles implantátumok: 5 mm átmérő felett. [119]
Mini implantátum: Implantátum átmérője kisebb, mint 2,5 mm. [9]
Felületi érdesség: A 100 mikrométernél kisebb felületi jelenségeket foglalja magában az implantátum felszínének vizsgálatakor.
Implantátum felszínének érdessége: Az implantátum felszínének átlagos Sa értéke alapján megkülönböztethető esztergált (± 0.5 μm), mérsékelten érdes (1.0-2.0 μm), valamint érdes (> 2.0 μm) felszín.
Primer stabilitás: Az implantátum behelyezésekor a csontban elért rögzítettség, mértékegysége: Ncm.
Szekunder stabilitás: A gyógyulási folyamat (csontintegráció) során kialakuló implantátumrögzítettség, az implantátum életideje alatt mértéke változhat, mértékegysége: Ncm.
Azonnali implantátumbehelyezés: Az implantátum az extractio napján kerül behelyezésre, az eltávolított fog helyére.
Korai implantátumbehelyezés: Az implantátumbehelyezés a lágyszöveti gyógyulás (4-8 hét), vagy a csontszövet gyógyulása (12-16 hét) után történik, a fogeltávolítást követően.
Késői implantátumbehelyezés: Az implantátum behelyezése a teljes csontszöveti gyógyulás után történik, több mint 6 hónappal a fogeltávolítást követően.
V - faktor: Értéke megadja az előkészítő fúró hosszának és a behelyezendő implantátum hosszának különbözetét.
2. Rövidítések
ALADA (As Low As Diagnostically Acceptable)
AR antireszorptív
ARONJ (antiresorptive agent-related osteonecrosis of the jaws)
ART (Antiresorptive Therapy)
ASA (Acetylsalicylic Acid)
ASA (American Society of Anesthesiologists)
BIC (Bone-Implant Contact)
BL implantátum (Bone Level implant) a csont szintjébe behelyezett implantátum
BNO Betegségek Nemzetközi Osztályozása
BOP (Bleeding on Probing), szondázási vérzési index
CA (commercially available) kereskedelmi forgalomban lévő
CAD (Computer Aided Design) számítógép vezérelt tervezés
CBCT (Cone Beam Computed Tomography)
CD4 (Cluster of Differentiation 4)
cpTi (commercially pure titanium) kereskedelmi szempontból tiszta titán
CT (Computer Tomography)
CTLA4 (Cytotoxic T-lymphocyte-Associated Protein 4)
CVD (Cardiovascular Disorders)
DICOM (Digital Imaging and Communications in Medicine)
DM diabetes mellitus
DRONJ (Denosumab-Related Osteonecrosis of the Jaw)
EDI Európai Implantológusok Szervezete
FOV (Field of View)
FMPS (Full mouth plaque score)
GBR (Guided Bone Regeneration) irányított csontregeneráció
Gy (Gray) elnyelt sugárdózis SI származtatott egysége
HbAlc (Hemoglobin A1c) glikált hemoglobin
HIV (Human Immunodeficiency Virus)
HU (Hounsfield-unit)
IMRT (Intensity Modulated Radiation Therapy)
INR (International Normalized Ratio)
ITI (International Team for Implantology)
LMWH (Low Molecular Weight Heparin), kis molekulasúlyú heparin
MiONJ (mixed osteonecrosis of the jaws)
MRONJ (Medication-Related Osteonecrosis of the Jaw)
mTOR (mammalian Target of Rapamycin)
NCA (no longer conventionally available) már nem elérhető
n. alveolaris inferior nervus alveolaris inferior (alsó fogmedri ideg)
NOAC (Novel Oral Anticoagulant) új orális antikoagulánsok
NSAID (Non-Steroidal Anti-Inflammatory Drug) Nem-szteroid gyulladáscsökkentő
OP (Orthopantomographia) panoráma röntgenfelvétel
ORN (Osteoradionecrosis)
PBRT (Proton Beam Radiotherapy)
PI (Plaque Index) plakk index
PI-MBL (Peri-implant Marginal Bone Loss) periimplantális marginális csontveszteség
PPD (Probing Pocket Depth) tasak szondázási mélység
PPI (Proton Pump Inhibitor) protonpumpa gátlók
PROM (patient-reported outcome measures) páciensek véleménye szerinti eredmények
RA rheumatoid arthritis
Ra érték (Average Roughness) kiemelkedések átlagértéke, két dimenzió
RANKL (Receptor Activator of Nuclear Factor Kappa-B Ligand)
Sa érték (Surface Roughness) területi kiemelkedések átlagértéke, három dimenzió
s-CAIS (static computer-aided implant surgery) statikus, számítógép által támogatott sebészeti beavatkozások
SSRI (Selective Serotonin Reuptake Inhibitors)
STL (Standard Tessellation Language) fájlformátum
Sv (Sievert) ekvivalens sugárzási dózis mértékegysége
TAG (Thrombocyta Aggregáció Gátlók)
TL implantátum (Tissue Level implant) a nyálkahártya szintjébe behelyezett implantátum
VEGF (Vascular Endothelial Growth Factor)
VKA (Vitamin K antagonists) K-vitamin antagonista
WHO (World Health Organization)
3. Bizonyítékok szintje
A bizonyítékokon alapuló szakmai irányelvek fejlesztéséről szóló szakmai irányelv került figyelembevételre az egészségügyi szakmai irányelvfejlesztés során. Az 1. számú táblázat a magyar irányelvben megfogalmazott SIGN, 2000 rangsorolás (Scottish Intercollegiate Guidelines Network) szerinti evidencia szinteket és erősségeket mutatja be. A rendszerezett irodalmi áttekintések felkutatására a Cochrane Könyvtárat, és a MEDLINE (PUBMED, EMBASE) adatbázisokat használtuk.
A tudományos bizonyítékok rangsorolása.
A könnyebb áttekinthetőség végett az ajánlások rangsorát is feltüntettük a táblázatban.
| Bizonyíték fokozata | Meghatározás | Ajánlás rangsora |
| 1++ | Az eredmények olyan magas minőségű metaanalízisből, szisztematikus irodalmi áttekintésből, vagy több randomizált vizsgálatból származnak, melyekben nagyon alacsony a szisztematikus hiba (bias) lehetősége. | A |
| 1 + | Az eredmények jól kivitelezett metaanalízisből, szisztematikus irodalmi áttekintésből, vagy több randomizált vizsgálatból származnak, melyekben alacsony a szisztematikus hiba (bias) lehetősége. | A |
| 1 - | Az eredmények metaanalízisből, szisztematikus irodalmi áttekintésből, vagy több randomizált vizsgálatból származnak, melyekben nagy a szisztematikus hiba lehetősége. | |
| 2++ | Az eredmények jó minőségű kohorsz vagy esetkontroll-vizsgálatok szisztematikus irodalmi áttekintéséből, vagy olyan jó minőségű kohorsz vagy esetkontroll-vizsgálatokból származnak, melyekben nagyon alacsony a szisztematikus hiba és a zavaró hatások esélye, továbbá a bizonyítékok és következtetések közötti ok-okozati kapcsolat valószínűsége nagy. | B |
| 2+ | Az eredmények jól kivitelezett kohorsz vagy esetkontroll-vizsgálatokból származnak, melyekben alacsony a szisztematikus hiba és zavaró hatások esélye, és a bizonyítékok és következtetések közötti ok-okozati kapcsolat valószínűsége közepes. | C |
| 2 - | Az eredmények olyan kohorsz és esetkontroll-vizsgálatokból származnak, melyekben nagy a szisztematikus hiba és zavaró hatások esélye, és a bizonyítékok és következtetések közötti kapcsolat nagy valószínűséggel nem okozati jellegű. | |
| 3 | Az eredmények nem kísérleti tanulmányból származnak, pl. esettanulmányok, esetsorozatok. | D |
| 4 | Az eredmények szakmai véleményen, (szakmai kollégium, kutatócsoport, vagy a szakterület vezető egyénisége(i)nek szakértői véleményén) alapulnak. | D |
Megjegyzés:
++ Az adott tanulmány értékeléskor az alkalmazott kérdőív szinte valamennyi kritériumának megfelelt, vagy a nem megfelelő elemek nem befolyásolták lényegesen a tanulmány következtetéseit.
+ A kritikus értékelő kérdőív néhány kritériumának nem felelt meg a tanulmány és a vizsgált kritériumnak nem megfelelő, hiányzó, vagy hiányosan kifejtett elemek nem valószínű, hogy befolyásolták a következtetéseket.
- A tanulmány csak kevés, vagy egyetlen kritériumnak sem felelt meg, és a nem megfelelő, hiányzó, vagy hiányosan kifejtett elemek nagy valószínűséggel befolyásolták a következtetéseket. A "-" jelzéssel rendelkező bizonyítékokat sohasem szabad ajánlás kialakítására felhasználni.
4. Ajánlások rangsorolása
| Ajánlásfokozat | Meghatározás |
| A | Az ajánlások legalább egy 1++ fokozatú bizonyítéknak számító metaanalízisen, vagy rendszerezett irodalmi áttekintésen alapulnak, és a saját populációra jól adaptálhatóak; vagy legalább 1 + szintű bizonyítéknak számító, a saját populációra jól adaptálható, és egyértelműen hasonló hatást mutató vizsgálatokon alapulnak. |
| B | Az ajánlások legalább 2++ szintű bizonyítéknak számító, a saját populációra jól adaptálható, és egyértelműen hasonló hatást mutató vizsgálatokon alapulnak; vagy 1++ és 1 + szintű bizonyítékok extrapolálásán* alapulnak. |
| C | Az ajánlások legalább 2+ szintű bizonyítéknak számító, a saját populációra jól adaptálható, és egyértelműen hasonló hatást mutató vizsgálatokon alapulnak; vagy 2++ szintű bizonyítékok extrapolálásán* alapulnak. |
| D | Az ajánlások 3-4 szintű bizonyítékon; vagy 2+ szintű bizonyítékok extrapolálásán* alapulnak. |
* Az extrapolálás azt jelenti, hogy egy bizonyos populáción elvégzett vizsgálat eredményét egy más, az adott ajánlás kialakítása szempontjából releváns populációra vetítik.
V. BEVEZETÉS
1. A témakör hazai helyzete, a témaválasztás indokolása
Tény, hogy a fogorvostudomány utóbbi három-négy évtizedének egyik legdinamikusabban fejlődő területe az orális implantologia. Több mint negyven éve az implantátum elhorgonyzású fogpótlások a fogászatban jól bevált kezelési lehetőséget nyújtanak a foghiányok pótlásában. Az orális implantológiát nehéz, csaknem lehetelen szakmaspecifikus területnek nevezni, hisz a "klasszikus" stomatologiai felosztás (fogpótlástan, szájsebészet, parodontológia, fogszabályozás, orális biológia, gnatológia) számos elemét tartalmazza, multidiszciplináris szakma.
Az egyetemi oktatása komoly múltra tekint vissza. 1994-ben vezették be a budapesti Semmelweis Egyetem Fogorvostudományi Karon az "Implantológia" oktatást, először speciálkollégium formájában, majd 2006 óta kétszemeszteres elméleti és gyakorlati tantárggyá vált.
Az implantációs fogpótlás elkészültének szerves részét képezik a szájsebészeti és a parodontológiai sebészeti beavatkozások, továbbá magas fokú általános medicinális ismereteket is igényel a kezelő orvos részéről. Anamnézis felvételkor és a diagnózis, kezelési terv felállításánál nélkülözhetetlen ez a tudás.
A dentális implantátumok rögzülését az osseointegratio biztosítja, amit számos implantátum felszíni fejlesztés, kifinomult sebészi technikák, az implantátum-, implantátumfejek- és fogpótlások közötti stabil, pontos illeszkedés megteremtése, az anyagválasztás és a megfelelő occlusios viszonyok kialakítása biztosít. Az élethosszig tartó profilaktikus kezelés, a szupportív terápia és az utógondozás segíti elő a biológiai komplikációk előfordulásának megakadályozását.
Az orális implantátum behelyezésének fogpótlástani indikációs területe részben megegyezik a konvencionális fogpótlást igénylő esetekével: egy, illetve több fogat érintő sorközi hiány, egy- vagy kétoldali sorvégi foghiány, a teljes fogatlan állcsont, ezeknek kombinációjával. Vannak olyan speciális esetek, amikor kifejezetten javasolt a fogpótlást rögzíteni (epilepszia, gastrointestinalis betegségek), illetve kiegészülhet az indikáció implantátum elhorgonyzású és megtámasztású, speciális rögzítő elemekkel elhorgonyzott extraorális epitézis pótlással is, tumor utáni rehabilitáció részeként. Ennek sebészi megoldásai már arc-állcsont sebész feladata.
Az implantátumok klinikailag és tudományosan is alátámasztott hosszú távú sikeressége magas, így biztonsággal ajánlható terápiás alternatívát jelent a páciensek számára, amelynek feltétele az ellátásban a megfelelő szaktudás és a tárgyi feltételek biztosítása. Különbséget kell tenni a túlélési (survival-rate) és sikerességi ráta (success-rate) között. A túlélési ráta esetében az implantátum még az állcsontban helyezkedik el a vizsgálat pillanatában, de nem veszik figyelembe az implantátum és fogpótlás állapotát és a beteg megelégedését. Azokat az implantátumokat is beleszámítják, amelyek nincsenek funkcióban ("alvó implantátum") vagy kezelést igényelnek. A sikerességi rátát illetően nemcsak az a feltétel, hogy az implantátum az állcsontban legyen, hanem a megfelelő funkció, valamint a beteg elégedettsége is. Definíciója folyamatosan változik. Az egyik kizáró tényezője, ha az implantátum crestalis csontvesztése nagyobb, mint 2 mm, a másik, ha a szondázási mélysége meghaladja az 5 mm-t. Szondázás közbeni vérzést (BOP) is kizáró tényezőnek tekintik. [1]
A korai sikert 1-3 évben, közepes sikert 3-7 évben, míg a hosszú távú sikert 7 év felett határozzák meg. Az ICOI Pisai Konszenzus Konferencián (2008) definiálták az implantátum sikerességének a mértékét [2]:
Az I. csoport azt a sikert képviseli, ami az optimális egészséges állapotnak számít. Tapintással, kopogtatással, illetve funkcióban sem figyelhető meg fájdalom. Ötszáz grammnál kisebb terhelés mellett semmilyen irányban nem észlelhető klinikai implantátummobilitás. Az implantátum behelyezéséhez képest kevesebb, mint 2,0 mm crestalis csontvesztés figyelhető meg röntgenfelvételen Az implantátum mellet exsudatio nem figyelhető meg. Az I. csoportba tartozó implantátumok prognózisa nagyon jó vagy kiváló.
A II. csoportba tartozó implantátumokat a túlélési kategóriájába sorolják, amelyek állapota kielégítő. Stabilak, de kórtörténetükben előfordultak klinikai problémák. Tapintás, kopogtatás esetén fájdalom vagy érzékenység nem figyelhető meg. Ötszáz grammnál kisebb terhelés esetén nem tapasztalható mobilitás. A crestalis csontvesztés 2,0 és 4,0 mm között van. A prognózis jó vagy nagyon jó, a crestalis csont stabil állapotától függően.
A III. csoportba tartozó implantátumok szintén a túlélési kategóriába tartoznak, de enyhe vagy mérsékelt periimplantitist és károsodott állapotot mutatnak. A III. csoportba tartozó implantátumok esetén funkció közben nem jelentkezik fájdalom. Nincs függőleges vagy kezdeti vízszintes mobilitás. Az implantátum behelyezése óta 4 mm-nél nagyobb crestalis csontvesztés fordult elő a röntgenen. A szondázási mélység a kiindulási értéktől az implantátum hosszának feléig nőtt, gyakran vérzéssel kísért a szondázás során. Exsudatum jelenléte 2 hétnél tovább fennáll. Prognózisuk attól függ, hogy képesek-e csökkenteni az occlusios túlterhelést, és műtéti korrekciókkal javíthatóak-e a lágy- és keményszövetek állapota.
A IV. csoport a klinikai vagy abszolút kudarc. Az implantátumot bármely következő körülmények fennállása esetén el kell távolítani: tapintási, ütési fájdalom, vízszintes és/vagy függőleges mobilitás, kontrollálatlan progresszív csontvesztés, kontrollálatlan váladékképződés, vagy az implantátum körüli csontvesztés több mint 50%.
A fogazat fontos elemét képezi a komplex testi és mentális egészségnek. A fogatlanság jelentősen befolyásolja az egyén egészségi állapotát és nagymértékben hozzájárulhat az életminőség romlásához. Megállapítható, hogy a rágófunkció csökkenése egyenesen arányos a szájban lévő, érintkező fogpárok mennyiségével. Húsznál kevesebb fog esetén (9, illetve 10 fogpár megléte) a páciensek döntő hányada rágóképtelennek definiálja magát. A legutóbbi országos felmérés szerint Magyarországon a felnőtt lakosság 8 százaléka teljesen fogatlan, de az átlag magyarnak is 10 hiányzó foga van, amiből csak négy fogat pótoltak. A hiányzó fogakat "hagyományos" fogpótlásokkal vagy implantátumon rögzített fogpótlásokkal lehet rehabilitálni. A páciensek jelentős százaléka az utóbbit igényli.
Elmondhatjuk, hogy a fogászati implantátumok alkalmazása modern és korszerű eljárások közé tartozik, ugyanakkor, minthogy sebészeti beavatkozást igényel, magasabb kockázati aránnyal jár.
2. Felhasználói célcsoport
Az egészségügyi szakmai irányelv az érintett orvosok (dentoalveolaris és maxillofacialis szájsebész, fogszakorvos, fogorvos, orális implantológia szakorvos, parodontológia fogszakorvos, fogpótlástan szakorvos, konzerváló fogászat és fogpótlástan szakorvos, illetve központi gyakornokok és a szakképzésben résztvevők) mint ellátók munkájához korszerű, tudományos alapokon nyugvó összefoglaló szakmai tájékoztatást és terápiás ajánlásokat nyújt. Az ellátók a fogorvosi társszakmákkal (dentoalveolaris sebészet, parodontológia, fogszabályozás, arc-állcsont sebészet) együttműködve dolgoznak.
Jelen egészségügyi szakmai irányelvben megfogalmazott ajánlások a dentális implantátumok sebészetét befolyásoló anamnesztikus pontokat, a tervezés szempontjait, valamint a sebészeti fázis lépéseit, lehetőségeit taglalják. Nem tartalmazza a parodontológiai gyulladásos betegségeket és ezek következtében kialakult fog körüli és fogatlan gerincen kialakult csont- és lágyrészdefektusok helyreállító folyamatait, beavatkozásait és nem tér ki a csontpótló eljárások diagnosztikájára és sebészetére sem. A sebészeti fázist követő protetikai ellátás kérdéskörét az implantációs protetikai ellátás című egészségügyi szakmai irányelv részletezi. A szakmai szempontok figyelembevételével, nemzetközi evidenciákon alapuló implantációs sebészeti eljárással a szövődmények minimalizálhatóak, az implantátumokkal hosszú távon sikerrel pótolhatjuk a fogakat.
A felhasználás célja:
- Adott foghiány esetén a klinikai döntéshozatal, az implantációs sebészet tervezésének és kivitelezésének megkönnyítése.
- A páciensek megfelelő ellátáshoz való hozzáférésének biztosítása, az egészségügyi ellátás minőségének javítása.
- A társszakmák együttműködésének javítása.
- Az egészségügyi szakmai irányelv minden fogorvos számára ajánlásokat tartalmaz, amennyiben a foghiányok gyógyítása implantátum elhorgonyzású és megtámasztású fogpótlásokkal történik.
3. Kapcsolat a hivatalos hazai és külföldi szakmai irányelvekkel
Egészségügyi szakmai irányelv előzménye:
Hazai egészségügyi szakmai irányelv ebben a témakörben még nem jelent meg.
Kapcsolat külföldi szakmai irányelv(ek)kel:
Jelen irányelv az alábbi külföldi irányelv(ek) ajánlásainak adaptációjával készült:
| Szerző(k): | Heitz-Mayfield LJ, Aaboe M, Araujo M, et al. |
| Cím: | Group 4 ITI Consensus Report: Risks and biologic complications associated with implant dentistry. |
| Megjelenés adatai: | ClinOrallmplRes. 2018;29(Suppl. 16):351-358. |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/30328181/ |
| Szerző(k): | Gallucci GO, Benic GI, Eckert SE, et al. |
| Cím: | Consensus statements and clinical recommendations for implant loading protocols. |
| Megjelenés adatai: | Int J Oral Maxillofac Implants. 2014;29 Suppl:287-290. doi:10.11607/jomi. 2013. g4 |
| Elérhetőség: | http://www.quintpub.com/journals/omi/abstract.php?iss2_id=1220&article_ id=13469&article=19&title=Consensus%20Statements%20and%20Clinical%20 Recommendations%20for%20Implant%20Loading%20Protocols#.XlLtM5VKjIV |
| Szerző(k): | Heitz-Mayfield LJ, Needleman I, Salvi GE, Pjetursson BE. |
| Cím: | Consensus statements and clinical recommendations for prevention and management of biologic and technical implant complications. |
| Megjelenés adatai: | Int J Oral Maxillofac Implants. 2014;29 Suppl:346-350. doi:10.11607/jomi.2013. g5 (17) |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/24660208/ |
| Szerző(k): | Heitz-Mayfield LJ, Aaboe M, Araujo M, et al. |
| Cím: | Group 4 ITI Consensus Report: Risks and biologic complications associated with implant dentistry. |
| Megjelenés adatai: | Clin Oral Implants Res. 2018;29 Suppl 16:351-358. doi:10.1111/clr.13307 |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/30328181-group-4-iti-consensus-report- risks-and-biologic-complications-associated-with-implant-dentistry/?from term=consensus+statements+of+implant+prosthodontic+treatment&from page=2&from pos=4 |
| Szerző(k): | Jung RE, Al-Nawas B, Araujo M, et al. Group 1 ITI |
| Cím: | Consensus Report: The influence of implant length and design and medications onclinical and patient-reported outcomes. |
| Megjelenés adatai: | ClinOralImplRes. 2018;29(Suppl. 16):69- 77. https://doi.org/10.1111/clr.13342 |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/30328189/ |
| Szerző(k): | Hellstein JW, Adler RA, Edwards B, et al. |
| Cím: | Managing the care of patients receiving antiresorptive therapy for prevention and treatment of osteoporosis: executive summary of recommendations from the American Dental Association Council on Scientific Affairs. |
| Megjelenés adatai: | J Am Dent Assoc. 2011; 142: 1243-1251. |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/22041409/ |
| Szerző(k): | Advisory Task Force on Bisphosphonate-Related Ostenonecrosis of the Jaws. |
| Cím: | American Association of Oral and Maxillofacial Surgeons position paper on bisphosphonate-related osteonecrosis of the jaws. |
| Megjelenés adatai: | J Oral Maxillofac Surg. 2007; 65: 369-376. |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/17307580/ |
| Szerző(k): | Schimmel, M., Srinivasan, M., McKenna, G. J., & Müller, F. (2018). |
| Cím: | Effect of advanced age and/or systemic medical conditions on dental implant survival: A systematic review and meta-analysis. |
| Megjelenés adatai: | ClinicalOralImplants Research. 29(Suppl. 16), 311-330. |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/30328186/ |
| Szerző(k): | Moraschini V, Barboza ES, Peixoto GA. |
| Cím: | The impact of diabetes on dental implant failure: a systematic review and meta-analysis. |
| Megjelenés adatai: | IntJ OralMaxillofacSurg. 2016 Oct;45(10):1237-45. |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/27297836/ |
| Szerző(k): | RamehS, Menhall A, Younes R. |
| Cím: | Key factors influencing short implant success. |
| Megjelenés adatai: | Oral Maxillofac Surg. 2020 Sep; 24(3):263-275 |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/32323043/ |
| Szerző(k): | Guidelines of the 11th European Consensus Conference 2016. |
| Cím: | Short, angulated and diameter-reduced implants. |
| Megjelenés adatai: | EDI J. 2016; 12(1): 16-19. |
| Elérhetőség: | https://www.bicon.com/news/pdf/BDIZ EDI Recommendation on Short Implants 2016.pdf |
| Szerző(k): | Buser D, Chappuis V, Belser UC, Chen S: |
| Cím: | Implant placement post extraction in esthetic single tooth sites: when immediate, when early, when late? |
| Megjelenés adatai: | Periodontol2000. 2017;73(1):84-102. |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/28000278/ |
| Szerző(k): | Gallucci GO, Hamilton A, Zhou W, Buser D, Chen S. |
| Cím: | Implant placement and loading protocols in partially edentulous patients: A systematic review. |
| Megjelenés adatai: | Clin Oral Implants Res. 2018;29 Suppl 16:106-134. |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/30328194/ |
| Szerző(k): | Bornstein MM, Scarfe WC, Vaughn VM, Jacobs R.: |
| Cím: | Cone beam computed tomography in implant dentistry: a systematic review focusing on guidelines, indications, and radiation dose risks. |
| Megjelenés adatai: | Int J Oral Maxillofac Implants. 2014;29 Suppl:55-77. |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/24660190/ |
| Szerző(k): | Jacobs R, Salmon B, Codari M, Hassan B, Bornstein MM. |
| Cím: | Cone beam computed tomography in implant dentistry: recommendations for clinical use. |
| Megjelenés adatai: | BMC Oral Health. 2018. 15;18(1):88. |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/29764458/ |
| Szerző(k): | Fokas G, Vaughn VM, Scarfe WC, Bornstein MM: |
| Cím: | Accuracy of linear measurements on CBCT images related to presurgical implant treatment planning: A systematic review. |
| Megjelenés adatai: | Clin Oral Implants Res. 2018; 29 Suppl 16:393-415 |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/30328204/ |
| Szerző(k): | Wismeijer D, Joda T, Flügge T, et al. |
| Cím: | Group 5 ITI Consensus Report: Digital technologies. |
| Megjelenés adatai: | Clin OralImplRes. 2018;29 (Suppl. 16):436-442. |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/30328201/ |
| Szerző(k): | Harris D, Horner K, Gröndahl K, Jacobs R, Helmrot E, Benic Gl, Bornstein MM, Dawood A, Quirynen M: E.A.O. |
| Tudományos szervezet: | European Association for Osseointegration at the Medical University of Warsaw. |
| Cím: | Guidelines for the use of diagnostic imaging in implant dentistry 2011. |
| Megjelenés adatai: | A consensus workshop organized by the Clin Oral Implants Res. 2012 ;23(11):1243-53. |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/22432473/ |
| Szerző(k): | Kalaivani G, Balaji VR, Manikandan D, Rohini G. |
| Cím: | Expectation and reality of guided implant surgery protocol using computer-assisted static and dynamic navigation system at present scenario: Evidence-based literature review. |
| Megjelenés adatai: | J Indian Soc Periodontol. 2020 ;24(5):398-408. |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/33144766/ |
| Szerző(k): | Tahmaseb A, Wu V, Wismeijer D, Coucke W, Evans C. |
| Cím: | The accuracy of static computer-aided implant surgery: A systematic review and meta-analysis. |
| Megjelenés adatai: | Clin Oral Implants Res. 2018 Oct;29 Suppl 16:416-435. |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/30328191/ |
| Szerző(k): | Jung RE, Schneider D, Ganeles J, Wismeijer D, Zwahlen M, Hämmerle CH, Tahmaseb A. |
| Cím: | Computer technology applications in surgical implant dentistry: s systematic review. |
| Megjelenés adatai: | Int J Oral Maxillofac Implants. 2009; 24 (Suppl): 92-109. |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/19885437/ |
| Szerző(k): | Tahmaseb A, Wismeijer D, Coucke W, Derksen W: |
| Cím: | Computer technology applications in surgical implant dentistry: a systematic review. |
| Megjelenés adatai: | Int J Oral Maxillofac Implants. 2014; 29 Suppl: 25-42 |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/24660188/ |
| Szerző(k): | Van Eekeren P, Tahmaseb A, Wismeijer D.: |
| Cím: | Crestal bone changes around implants with implant-abutment connections at epicrestal level or above: systematic review and meta-analysis. |
| Megjelenés adatai: | Int J Oral Maxillofac Implants. 2016; 31:119-124. |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/26800168/ |
| Szerző(k): | Schwarz F, Hegewald A, Becker J.: |
| Cím: | Impact of implant-abutment connection and positioning of the machined collar/ microgap on crestal bone level changes: a systematic review. |
| Megjelenés adatai: | Clin Oral Implants Res. 2014;25(4):417-425. |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/23782338/ |
| Szerző(k): | Saleh MHA, Ravida A, Suarez-Lopez Del Amo F, Lin GH, Asa'ad F, Wang HL. |
| Cím: | The effect of implant-abutment junction position on crestal bone loss: A systematic review and meta-analysis. |
| Megjelenés adatai: | Clin Implant Dent Relat Res. 2018; 20(4):617-633. |
| Elérhetőség: | https://pubmed.ncbi.nlm.nih.gov/29575584/ |
Kapcsolat hazai egészségügyi szakmai irányelv(ek)kel:
Jelen irányelv nem áll kapcsolatban más hazai egészségügyi szakmai irányelvvel.
VI. AJÁNLÁSOK SZAKMAI RÉSZLETEZÉSE
Ajánlás1
A foghiányok ellátásában javasolt módszer az implantátumok sebészi behelyezése. A) [2, 3, 4]
Az implantátumok sebészi behelyezésének eredményessége és sikeres túlélése különböző foghiányok esetében is, az irodalmi eredmények alapján magas evidencia szinten bizonyított, ezért a foghiányok ellátásában javasolt módszer, számos kritériumot figyelembe véve (a páciens egészségi állapota és a klinikai anatómiai szituáció).
A foghiányok tartós fennállása esetén, rágófunkció kiesés miatt, az emésztési problémák és a beszédkészség kiesése korlátozott munkaképességet, esztétikai problémák miatt a társas kapcsolatok zavarát okozhatja - tehát mind gazdasági, mind szociális szempontból jelentős a fogatlanság állapotának megelőzése. Több szakirodalmi adat is egyértelműen arra mutat, hogy a fogak számának csökkenése negatívan befolyásolja az étel választását. A hátrányos rágófunkció negatívan hat az önbecsülésre és a mentális egészségre. A fogatlan páciensek kerülik a szociális kapcsolatokat, sokszor teljesen izolálják magukat, mivel feszengnek a beszédtől, a nevetéstől és a mások előtti étkezéstől.
Az implantációt befolyásoló anamnesztikus pontok
A beteg anamnézisét (általános, fogászati stb.) és a műveletek előkészítésének folyamatát a kezelés során dokumentálni kell. Az anamnézis tájékoztat a kórelőzményről és rámutat a kezelés során felmerülő kockázatokra. A megfelelően végzett anamnézis felvétel segítséget nyújt annak megítélésre is, hogy az adott beteg a tervezett kezelést megfelelően tolerálja-e, és képes-e a megfelelő együttműködésre. Amennyiben a páciens nincsen pontosan tisztában egészségügyi anamnézisével, úgy a kezelés megkezdése előtt feltétlen szükséges a kérdéses kórtörténeti tényezők tisztázása.
A részletes anamnézis felvétel alapján feltárt kockázati tényezők helyes felmérése alapvetően befolyásolhatja a beavatkozás tervezését. Tisztázandó, hogy az orvos felkészültsége, személyi, tárgyi és páciens feltételek megfelelőek-e a várható eredmény eléréséhez.
A beteg az orvosnak köteles megfelelő felvilágosítást adni egészségi állapotáról, hogy az orvos a megfelelő ismeretekkel rendelkezzen annak megítélésére, hogy a páciens alkalmas-e fogászati implantátum beültetésére.
Az orvosnak tájékoztatni kell a pácienst a lehetséges kockázati tényezőkről, a beavatkozások menetéről és a várható eredményről. Az implantátum beültetése szempontjából alapvető előfeltétel a fertőző betegségektől és gyulladástól mentes szájüreg, és a beültetési helyen lévő megfelelő csontmennyiség.
Ellenjavallt az implantáció, hogyha a páciens egészségi állapota hátrányosan befolyásolhatja a beavatkozás sikerességét vagy az implantáció a felmerülő szövődmények okán komoly egészségügyi kockázatot rejt magában. A lehetséges ellenjavallatokra bővebben érdemes kitérni. Ezeket sokféleképpen feloszthatjuk, továbbiakban kiemeljük a véleményünk szerint leghangsúlyosabb állapotokat, amelyek ellenjavallhatják véglegesen, vagy időlegesen az implantációt [3-9].
Több szakirodalmi áttekintés részletezi, mérlegeli a páciens anamnézise alapján az implantáció abszolút és relatív ellenjavallatait. Ajánlások megkísérlik mérlegelni azokat a tényezőket, amelyek alapján az orvos, a páciens tájékoztatásával és beleegyezésével dönthet a megfelelő kockázatelemzést követően a dentális implantáció lehetőségéről. Csupán néhány abszolút ellenjavallatot ismerünk (pl. intravénásan alkalmazott antireszorptív terápia, radioterápiát követő 12 hónap, antikoagulált betegek egy részénél, kezeletlen fogágybetegség, fogászati kontraindikációk, például reziduális cysta, radix relicta stb.), ezekben az esetekben az implantáció nem végezhető el. Relatív ellenjavallatot képez a kognitív zavar (időskori hanyatlás), az ASA IV stádiumú, vagy annál súlyosabb fizikai állapotba történő kockázati besorolás, vagy egyéb szisztémás betegségek (diabetes mellitus egyes stádiumai, csontszervi betegségek egyes fajtái, terhesség, mentális problémák, antikoagulált betegek, orálisan alkalmazott antireszorptív terápia), szenvedélybetegségek (alkoholizmus, dohányzás, drogfogyasztás) jelenléte.
Az implantációval kapcsolatos óvintézkedések, a beavatkozás ellenjavallatai a bizonyítékokon alapuló orvoslás elvein kell, hogy nyugodjanak. Megkísérelhetjük ezek lokális, viselkedésbeli, valamint egészségügyi szempontok szerinti besorolását. Elöljáróban megállapíthatjuk, hogy az implantáció sikertelenségét leginkább különböző rizikófaktorok, szisztémás betegségek együttes fennállása okozhatja. Ezek additívak, tehát példaként egy olyan betegnél, akinél fogágybetegség, bruxismus valamint kontrollálatlan diabetes mellitus együttesen áll fenn, nagyobb az implantáció sikertelenségének kockázata, mintha ezek közül csak egy szerepelne az anamnézisben [3-9].
Ajánlás2
Elengedhetetlen a páciens megfelelő tájékoztatása a várható beavatkozásról, valamint az esetlegesen előforduló szövődményekről.
Az alapos kivizsgálást, a páciens kórtörténetének, valamint gyógyszerelésének pontos ismeretét, a személyreszabott, alaposan ismertetett beleegyező nyilatkozatot a modern implantológiai kezelés részének (konzultációtól a fenntartó kezelésen át) kell tekinteni.
Mind a kezelőorvos, mind a beteg tisztában kell, hogy legyen a megfelelő utánkövetés, a kiemelt szájhigiénié szerepével. Különösen igaz ez a fokozott kockázatú esetekre. A kezelőorvost mindig elővigyázatosságra kell, hogy intse a különböző rizikófaktorok együttes fennállása. (1++, A) [3-9]
Ajánlás3
A rizikópáciensek kezelése minden esetben individuális kezelési terv alapján kell, hogy történjen. Az összes kockázati tényező szigorú megítélése, a kísérő betegségek, a gyógyszerelés figyelembevétele, a 'cost/benefit' (költség/haszon) arány műtétet megelőző értékelése szükséges, a lehető legjobb hosszú távú prognózis elérése érdekében. (1++, A) [3-9]
Az implantációs kezelést leginkább befolyásoló anamnesztikus tényezők.
Megállapítások, ajánlások a különböző kockázati csoportok szerint.
a) Elsődleges, másodlagos immunhiányos állapot, immunszupprimált betegek
Manapság növekszik az olyan immunszupprimált betegek száma, akiknél implantáción alapuló rehabilitáció szükséges. Ezekben az esetekben a leromlott egészségi állapot, immunszuppresszív terápia és ennek következtében kialakuló csökkent sebgyógyulás hajlam együttesen vezethet az implantáció sikertelenségéhez [3, 4, 5, 10]. A különböző típusú immunhiányos állapotok (HIV, kemoterápia, autoimmun betegség, szteroid kezelés, biológiai terápia) hatását már széleskörűen vizsgálták az implantáció sikerességét illetően, azonban az implantátum gyógyulására, túlélésre gyakorolt hatása eddig nem egyértelműen megállapított [10]. HIV-fertőzötteknél a CD4-T-limfociták számának 200 sejt/ul alatti szintre történő csökkenésével szignifikánsan nőtt az implantáció sikertelensége. Számos vizsgálat szerint antibiotikum védelemben sikeresen végezhető el implantológiai ellátás, amennyiben a betegség jól kontrollált [10, 11].
A kemoterápiás szerek széles spektruma, variációja, különböző módon befolyásolhatják az implantációt. Lehetetlen minden kölcsönhatás feltérképezése [10]. A citotoxikus hatásuk révén okozott csontvelő-szuppresszió következtében kialakuló leukopenia, thrombocytopenia és anemia fontos befolyásoló tényezői bármely szájsebészeti beavatkozásnak. Kemoterápia alatt, vagy korábban abban részesült betegek esetén ajánlott a konzultáció az illetékes onkológus szakorvossal [10].
Az autoimmun betegségek közül csak a Crohn-betegség mutatott szignifikáns összefüggést az implantáció korai sikertelenségével, azonban az implantológiai ellátás itt sem veszélyeztette az alapbetegség lefolyását. Sjögren szindróma esetén előforduló szájszárazság hajlamosít a biológiai komplikációkra [4, 5, 10].
Az autoimmun betegségekre alkalmazott szteroid terápia és az implantáció sikertelensége között direkt összefüggést nem találtak. A glukokortikoidok azonban potens gyulladáscsökkentő, valamint immunszuppresszív hatással rendelkeznek, ezért hosszú távú, nagy dózisban történő alkalmazásuk mellett a csontanyagcserét, valamint csontgyógyulást hátráltatják [10].
Ajánlás4
Immunszuppresszált páciensek esetén gondosan elvégzett rizikóelemzés, illetékes kezelőorvossal történő konzultáció szükséges. Fokozott elővigyázatosság, laborkontroll és antibiotikum védelem alapvető az ilyen betegek implantációs terápiájában.
A kemoterápiát követően a kezelőorvos engedélyével az implantáció elvégezhető, ugyanakkor azzal párhuzamosan, vele egy időben nem ajánlott. Minden kemoterápiás kezelés alatt álló beteg laborparamétereit (véralvadási paramétereit, fehérvérsejtszám) ellenőrizni kell.
Különös figyelmet kell fordítani HIV fertőzött beteg esetén az aktuális immunstátuszra, gyógyszerterápiák feltérképezésére, valamint a kezelést végző személyzet fokozott védelmére.
Immunhiányos állapotban a műtétet az illetékes kezelőorvossal történő konzultációt követően, antibiotikum védelemben, minimál invazív módon végezzük, ajánlott antiszeptikum (pl. klórhexidin - diglükonát 0,1%, 0,2%) alkalmazása a műtétet követő két hétben.
Továbbá a fokozott szájhigiéné fenntartása, a rendszeres kontroll kiemelt jelentőséggel bír. A pácienst fel kell világosítani az immunszuppresszióból adódó fokozott szövődmény veszélyről. (2++, B) [3-5, 9-19]
b) Gyógyszerek, amelyek összefüggésbe hozhatóak az implantáció esetleges sikertelenségével
A populáció várható élettartama globális szinten növekszik. Ezen demográfiai változás következtében a gyakori krónikus megbetegedések kezelésére szedett gyógyszerek száma is megemelkedett. Gyógyszerek egy része hatással van a szöveti metabolizmusra, ezáltal az implantáció eredményességére is. Általánosságban elmondhatjuk, hogy a szakirodalmi összefoglalók is korlátozó tényezőkkel rendelkeznek, mert egyéb kísérőbetegségeket, több gyógyszer együttes szedését nem veszik mindig figyelembe [3, 4, 5, 9].
Ajánlás5
A csontmetabolizmusra ható gyógyszerek rövid távú, illetve tartós szedése növeli a sikertelen implantációs esetek számát. Bizonyos szelektív szerotoninvisszavétel-gátlók, jellemzően antidepresszáns, szorongáscsökkentő szerek, továbbá a protonpumpa gátlók szedése statisztikailag kimutathatóan nagyobb implantátum sikertelenségi rátával hozhatók összefüggésbe. A klinikusoknak tisztában kell lenni a lehetséges gyógyszerszedés okozta komplikációkkal a teljeskörű implantológiai ellátás során, amiről részletesen tájékoztatni kell a pácienseket.
Az összefüggés a nem-szteroid gyulladáscsökkentők valamint az antihipertenzív szerek szedése és az esetlegesen fellépő implantátumsikertelenség között azonban nem bizonyított. (1++, A) [3, 4, 5, 9]
c) Antireszorptív kezelésben részesült páciensek
A gyógyszer okozta állcsontnecrosis számos onkológiai és osteológiai konzervatív kezelésnek az életminőséget potenciálisan súlyosan rontó mellékhatása. Különösen az antireszorptív és antiangiogén hatásmechanizmusú gyógyszerekkel összefüggésben találunk problémákat [8].
A biszfoszfonát kezelés az osteoclast aktivitás irreverzibilis gátlásával antireszorptív hatást fejt ki a csontokra, és rendkívül hatékonyan csökkenti a patológiás csontfájdalmakat, a skeletalis események (patológiás törés) létrejöttét, a tumor intraossealis növekedését, illetve a tumor indukálta hypercalcaemiát. A humán monoklonális antitest denosumab a biszfoszfonátoknál is erőteljesebb antireszorptív készítmény, amely az egyik legerősebb, csontbontást előidéző biológiai tényezőnek, a receptor aktivátor nukleáris faktor kappa-B ligandjának (RANKL) inhibitora. A RANKL gátlásával csökken az osteoclastok érése és aktivitása, ennek eredményeképpen pedig a csontok törékenysége. Az alapbetegségre gyakorolt kiváló hatása mellett az új szer is erőteljes szájüregi mellékhatásokat okozhat.
A szakirodalom a denosumab kezeléssel összefüggő állcsont elhalást DRONJ-ként (denosumab-related osteonecrosis of the jaw) definiálja [8, 20].
A biszfoszfonátok és a denosumab használatára az alapbetegség időben hosszú lefolyása miatt sokszor együtt vagy egymás után kerül sor ugyanannál a páciensnél, így a közös használat esetén kumulatív hatások is kialakulhatnak, melyek jelentősen megnövelik az állcsont elhalás kialakulási valószínűségét. A szakirodalom esetenként MiONJ-ként (mixed osteonecrosis of the jaws) hivatkozik ezekre az esetekre. A biszfoszfonát, RANKL-gátló vagy közös használat miatt kialakult állcsont elhalásokra összefoglalóan az antireszorptív szer okozta osteonecrosis (ARONJ - antiresorptive agent-related osteonecrosis of the jaws) definícióval hivatkozik a szakirodalom [8, 21].
Az utóbbi évtizedben a biológiai 'target' (célzott) terápiák körében végbement robbanásszerű fejlődés további non-antireszorptív gyógyszerhatástani csoportokkal összefüggésben vezetett állcsont elhalások észleléséhez. Leginkább a bevacizumab, aflibercept VEGF- (vascular endothelial growth factor) gátlókkal és különböző tirozin-kináz-gátlókkal - sunitinib, sorafenib, cabozantinib - kapcsolatban ismertek esetek, de leírtak már necrosist a CTLA4- (cytotoxic T-lymphocyte-associated protein 4) gátló ipilimumab, valamint az anti-mTOR (mammalian target of rapamycin) ágens temsirolimus és everolimus esetén is [8, 22-29].
A kiszélesedett indikációs területek, a növekvő betegszám, valamint a különböző támadáspontú hatóanyagcsoportok közötti nem várt interakciók és szinergista hatások (biszfoszfonát - denosumab, biszfoszfonát - VEGF-gátlók, denosumab - VEGF-gátlók) következtében a MRONJ incidenciája és prevalenciája egyaránt növekvő tendenciát mutat [8, 30]. A betegség incidenciája az alkalmazott hatóanyag(ok) típusa, a beadási mód (iv./per os), a kumulatív dózis, az alap- és kísérő betegségek, valamint a kiegészítő gyógyszeres terápiák függvényében széles határok között változik. A kialakulás valószínűsége az elérhető magyar és nemzetközi publikációk alapján a különböző betegpopulációkban több nagyságrendes eltérést is mutathat [8, 31, 32]. Az állcsont elhalás kialakulásának valószínűsége szempontjából az aktuális szakirodalom megkülönböztet "low-risk" (alacsony rizikójú) és "high-risk" (magas rizikójú) pácienseket. Általánosságban alacsonyabb az osteonecrosis kialakulásának kockázata a jóindulatú alapbetegség, az oralis bevitel, az alacsony kumulatív gyógyszerdózis, a kísérő betegségek hiánya, a konkomittáns gyógyszeres terápia hiánya, a jó szájhigiéné, illetve a megfelelő beteg compliance eseteiben. A MRONJ kialakulását elősegítő faktorok közé soroljuk a malignus alapbetegséget, az intravénás gyógyszerbevitelt, a magas kumulatív dózist, a hosszan tartó gyógyszerhasználatot, különböző támadáspontú hatóanyagok konkomittáns alkalmazását, a rossz szájhigiénét, a rosszul illeszkedő fogpótlást és a nem megfelelő compliance-t [8, 33, 34] (lásd. 1. táblázat).
1. táblázat: Antireszorptív kezelésben részesülő páciensek rizikóanalízisének szempontjai. [8]
| "Low-risk" beteg | "High-risk" beteg |
| Szisztémás: Benignus (osteológiai) alapbetegség Egyszerű AR vagy VEGF-terápia Oralis gyógyszer-adminisztráció Alacsony kumulatív dózis, rövid kezelési idő Kísérő betegség hiánya (DM, RA) Egyéb gyógyszeres kezelés hiánya Lokális: Nincs megelőző MRONJ az anamnézisben Jó páciens compliance Jó szájhigiéné Fogon megtámasztott pótlás/nincs fogpótlás | Szisztémás: Malignus alapbetegség Kombinált/konkomittáns AR + VEGF-terápia Intravénás gyógyszer-adminisztráció Magas kumulatív dózis, hosszú kezelési idő Kísérő betegség jelenléte (DM, RA) Egyéb gyógyszeres kezelés (szteroid-, immunterápia) Lokális: Megelőző MRONJ az anamnézisben Rossz páciens compliance Rossz szájhigiéné Nyálkahártyán/rosszul támaszkodó fogpótlás |
AR = antireszorptív; DM = diabetes mellitus; RA = rheumatoid arthritis; VEGF = vascularis endothelialis növekedési faktor
A kombinált antireszorptív és/vagy antiangiogén kezelések együttes, vagy egymás utáni alkalmazása radikálisan növeli a MRONJ kockázatát, alacsonyabb kumulatív dózis után kialakulhat, a folyamat rapidabb progressziója várható, és rosszabb prognózisra lehet számítani [8].
Jelenleg a kórkép megelőzésének leghatékonyabb eszköze a kezelt parodontalis állapot és a jó szájhigiéné fenntartása és a rendszeres fogászati utánkövetés [8].
Feltehetőleg az implantátum környezetében kialakuló MRONJ prognózisát is elsősorban a necrosisnak az észleléskor rögzített stádiuma, a diabetes mellitus egyidejű fennállása, a necrosis lokalizációja (alsó állcsont) és az ösztrogén ellenes kezelés befolyásolja negatívan [8, 35]. A korai diagnózis érdekében magas rizikójú betegeknek sűrűbben, legalább 3 havonta, alacsony rizikójú betegeknek pedig 6 havonta ajánlott a fogászati és stomato-onkológiai kontroll vizsgálat elvégzése [8].
Ajánlás6
Antireszorptív kezelésben részesült pácienseknél, bármely sebészeti beavatkozásnál, beleértve az implantációt is, az állcsontelhalás rizikóját csak minimalizálni lehet, teljesen megszüntetni nem, a páciens felvilágosítása és együttműködésének elnyerése ezért nélkülözhetetlen. A legújabb nemzetközi szakirodalmi adatok alapján az alacsony rizikójú betegek esetében nem észleltek magasabb MRONJ-incidenciát, így ebben a betegcsoportban perioperativ antibiotikum védelemben elvégezhetők ezek a beavatkozások.
A csontpótlással vagy arcüregemeléssel járó preprotetikai beavatkozások nagy körültekintést igényelnek, és magas rizikójú esetekben nem javasolhatóak. Az ideális csontgyógyulás előfeltétele ugyanis a recipiens hely jó vérellátása, az osteoclast-osteoblast egyensúly megléte, a csontremodelling zavartalan volta, melyek antireszorptív kezelés esetén egyaránt gátoltak. A rizikópáciensek kezelése minden esetben individuális kezelési terv alapján kell, hogy történjen, az összes kockázati tényező szigorú megítélésével, a kísérő betegségek, a gyógyszerelés figyelembevételével, a 'cost/benefit' (költség/haszon) arány műtétet megelőző értékelésével, a lehető legjobb hosszú távú prognózis elérése érdekében.
Az antireszorptív vagy antiangiogén kezelésben részesülő, alacsony vagy magas rizikójú páciensek vagy manifeszt MRONJ-betegek fogászati ellátásában a konzerváló fogászati, endodontiai és protetikai kezeléseknek elsőbbséget kell élvezniük bármely sebészeti beavatkozással (beleértve az implantációt) szemben. Az antireszorptív szerek mellett végzett szájsebészeti beavatkozások kapcsán általánosságban érvényesülő fokozott elővigyázatosság elvei (minimálinvazív beavatkozás, per primam sebzárás, antibiotikum védelem) az implantációnál is érvényesülnek. Ajánlott perioperativ antiszeptikum alkalmazása (pl. klórhexidin-diglükonát 0,1%, 0,2%). A fokozott szájhigiéné fenntartása, a rendszeres kontroll kiemelt jelentőséggel bír.
Az említett rizikócsoport bármilyen fogászati kezelését MRONJ-betegek ellátásában jártas szakembernek vagy ilyen betegek ellátására szakosodott centrumnak szükséges indikálnia és felügyelnie, hogy a páciens állapotában bekövetkező változásokat minél gyorsabban felismerhessék. A sebészi beavatkozások csak és kizárólag antibiotikum védelemben végezhetők el a rizikóbesorolásnak megfelelő módon. (1++, A) [7-9, 13-19, 35-38]
d) Fej-nyak régiót érintő radioterápiában részesült páciensek
Esszenciális a kérdés, hogy vajon a korábban fej-nyak régiót érintő sugárterápián átesett betegek részesülhetnek-e implantológiai ellátásban. Sok esetben az implantációs rehabilitáció jelenti az egyetlen megoldást a csonkoló műtéteken, sugárkezelésen átesett betegek körében [39].
Az implantátum túlélését negatívan befolyásolhatja a sugárterápia, illetve az implantáció az állcsontnecrosis kiváltó tényezője is lehet.
A napjainkban alkalmazott, modern besugárzási eljárások kevesebb veszélyt hordoznak magukban, mint a hagyományos technikák. A direkt sugárnyalábba, illetve az azon kívül eső területek necrosisra való hajlama jelentősen eltér egymástól. A sugárterápia típusa tehát fontos befolyásoló tényező. Az IMRT, valamint PBRT esetén a célterület precíz besugárzása történik a szomszédos szövetekre eső sugárdózis minimalizálásával. A hagyományos radioterápiához képest a protonterápia előnyösebb, azonban még itt is éri sugárterhelés a szomszédos szöveteket. Brachyterápia esetén a szomszédos szövetek sugárterhelése elhanyagolható, ezért a potenciális állcsontnecrosis veszélye is minimális [39-42].
Az állcsontnecrosison kívül, amely általában még a protetikai terhelést megelőzően jelentkezik, a sugárkezelés mellékhatásaként kialakult nyálkahártya atrophia, a keratinizált nyálkahártya redukált mérete, valamint a xerostomia növelik a periimplantális szövetek későbbi patológiás folyamatainak (periimplant mucositis, periimplantitis) előfordulásának esélyét is [43].
Amíg a 40 Gy feletti sugárdózis elsősorban a caries hajlamosító tényezője, úgy az 50-60 Gy feletti sugárdózis mellékhatásaként jelentősen nő az állcsontnecrosis veszélye [44].
Egyes szerzők a felső állcsont implantológiai ellátása során előforduló kisebb siker rátáról számolnak be. Az implantációindukált osteoradionecrosis ilyenkor a primer stabilitás hiányából adódó korai implantátumvesztés következménye lehet [45, 46].
A megfelelő sebészi technika és protokoll betartása mellett alacsony rizikójú páciensek esetében kiszámítható eredményt várhatunk az implantátum osseointegratiojával és funkcióstabilitásával kapcsolatban. Emellett fontos megjegyezni, hogy a magas kockázatú csoportba tartozó esetekben kerülendő az implantációs terápia az osteoradionecrosis kialakulásának fokozott veszélye miatt [45]. A 70 Gy feletti, frakcionált sugárterápia, elhanyagolt szájhigiéné, dohányzás, valamint alkoholfogyasztás, alultápláltság, kísérő betegségek jelenléte mind hajlamosítanak az ORN kialakulására [7, 9, 12-19, 39-50].
Különböző vizsgálatok legalább 12-18 hónap várakozási időt javasolnak a radioterápia és az implantáció között. Ennél hosszabb várakozási idő azonban nem változtatott az előforduló szövődmény rátán [39, 47-49]. Amennyiben az implantátumot 50 Gy feletti sugárdózis által érintett területre tervezik, úgy előnyös lehet a hiperbár oxigénterápia. Ennek alkalmazására vonatkozóan azonban nincs konszenzus [50].
Ajánlás7
Fej-nyak régiót érintő radioterápiában részesült pácienseknél bármely sebészeti beavatkozásnál, beleértve az implantációt is, az állcsontelhalás rizikóját csak minimalizálni lehet, teljesen megszüntetni nem, a páciens felvilágosítása és együttműködésének elnyerése ezért nélkülözhetetlen.
A rizikópáciensek kezelése minden esetben individuális kezelési terv alapján kell, hogy történjen, az összes kockázati tényező szigorú megítélésével, a kísérő betegségek, a gyógyszerelés figyelembevételével, a 'cost/ benefit' (költség/haszon) arány műtétet megelőző értékelésével, a lehető legjobb hosszú távú prognózis elérése érdekében.
A korábban radioterápiában részesült, alacsony vagy magas rizikójú páciensek fogászati ellátásában a konzerváló fogászati, endodontiai és protetikai kezeléseknek elsőbbséget kell élvezniük bármely sebészeti beavatkozással (beleértve az implantációt) szemben.
A magas rizikócsoportba tartozó betegek fogászati kezelését osteoradionecrosis-betegek ellátásában jártas szakembernek vagy ilyen betegek ellátására szakosodott centrumnak szükséges indikálnia és felügyelnie, hogy a páciens állapotában bekövetkező változásokat minél gyorsabban felismerhessék. A sebészi beavatkozások csak és kizárólag antibiotikum védelemben végezhetőek el a rizikóbesorolásnak megfelelő módon, leginkább az erre felkészült maxillofacialis sebészeti központokban. Legalább 12-18 hónap várakozási időt javasolnak a radioterápia és az implantáció között. Ennél hosszabb várakozási idő azonban nem változtatott az előforduló szövődmény rátán. A szájsebészeti beavatkozások kapcsán általánosságban érvényesülő fokozott elővigyázatosság elvei (minimál invazív sebészeti technika, per primam sebzárás, antibiotikum védelem) az implantációnál is érvényesülnek. Ajánlott perioperativ antiszeptikum alkalmazása (pl. klórhexidin - diglükonát 0,1%, 0,2%). A fokozott szájhigiéné fenntartása, a rendszeres kontroll kiemelt jelentőséggel bír.
Amennyire lehetséges, az implantátumon megtámasztott fogpótlást részesítik előnyben a mucosalis megtámasztással szemben a sugárterápia miatt kialakult xerostomia és mucositis miatt, valamint a decubitus-indukált necrosis megelőzése céljából.
Összességében a fej-nyak terület sugárterápiája nem alkotja az implantáció abszolút ellenjavallatát, amennyiben a kezelés nagy körültekintéssel, megfelelő módon történik. (1+, A) [7, 9, 12-19, 39-50]
e) Diabetes mellitus
A geriátriai páciensek egyik leggyakoribb szisztémás betegsége a 2-es típusú cukorbetegség. Kezeletlen betegség mellett kialakuló mikrovaszkuláris károsodás, valamint csökkent gyógyulási hajlam következtében a betegeknél gyakrabban alakul ki parodontalis, periimplantális gyulladás. Ilyen esetekben az implantátum kezdeti gyógyulási időszakában végbemenő csontképződés károsodik, ami a gyakoribb korai sikertelenséget magyarázza. Ezek miatt tekinthetünk a kezeletlen cukorbetegségre, mint az implantáció relatív kontraindikációjára. Több összefoglaló közlemény szerint az implantáció szövődmény rátája nem különbözik a kezelt diabeteses és az egészséges páciensek között. A glikémiás kontroll fő monitora a HbA1c (glikált hemoglobin). Amennyiben ennek értéke 8% feletti, úgy az implantátum túlélési rátája csökken az alacsonyabb értékekhez képest. A megfelelő glikémiás index mellett a szövődmény ráta hasonló az egészséges betegekéhez. Az 1-es és 2-es típusú betegeknél nem látszott különbség a sikertelenségben.
Ajánlás8
A tervezett implantáció előtt laborvizsgálat, glikémiás index ellenőrzése szükséges. Amennyiben az nem megfelelő (8% feletti), úgy az elektív műtétek, mint az implantációs beavatkozás halasztása javasolt.
Az implantációs beavatkozás tanácsos az illetékes kezelőorvossal történő konzultációt követően, antibiotikum védelemben, minimál invazív módon végezni, perioperatív ajánlott antiszeptikum alkalmazása (pl. klórhexidin - diglükonát 0,1%, 0,2%). A fokozott szájhigiéné fenntartása, rendszeres kontroll vizsgálatok, a páciens alapos felvilágosítása a fokozott szövődményveszélyről kiemelt jelentőségű, ezért elengedhetetlen. (1++, A) [3-5, 13, 18, 51]
f) Haemorrhagiás diathesis, antikoaguláns terápia, thrombocytopenia
Ajánlás9
Haemorrhagias diathesis esetén a kezelés haematológussal történő konzíliumot követően történjen, a megfelelő laborparaméterek elérését, szükség esetén faktorpótlást követően. Ilyen esetben ajánlott a beteg hospitalizációja. (1-, B) [3, 4, 5, 7, 52-56]
A fogorvosi, szájsebészeti betegellátás során szinte mindennap kezelünk fokozott vérzést okozó gyógyszert szedő pácienseket. Ezen betegcsoport ellátása kihívás lehet mind a vérzésveszély, mind a thromboemboliás komplikációk miatt. Gyakran az általános orvosi diszciplínákkal történő együttműködés válik szükségessé. A szükséges és ajánlott konzultációkon és együttműködés mellett a felesleges betegutak elkerülésére is törekednünk kell, természetesen mindig maximálisan szem előtt tartva a betegek biztonságos ellátását. Kiemelendő tény, hogy a thromboemboliás szövődmények a gyógyszerelések megváltoztatásával (pl. kumarinok átállítása alacsony molekulasúlyú heparinra) szignifikánsan gyakoribbak (0,8%, melyből 0,2% letális!), mint átállítás nélkül (0%), míg az intézeti ellátást igénylő postoperativ vérzésveszély mindkét esetben hasonló (0,5-0,6%).
Joób-F. Á. és Szalma J. kollégák kidolgoztak egy egységes és korszerű hazai ajánlást [56], amely összhangban van a szakirodalomban fellelhető tudományos és kutatási eredményekkel és ajánlásokkal, továbbá segíteni kívánjuk a fogorvosok és az általános orvoskollégák együttműködését ezen betegcsoportok ellátásában.
2. táblázat: Vérzékenységet okozó gyógyszerek fogorvosi szempontból fontos farmakológiája. [56]
| Véralvadásgátló szer jellemzői | acetilszalicilsav | Clopidogrel | 4-hydroxi- kumarin | aceno- kumarol | rivaroxaban | dabigatran | Heparin/ LMWH |
| thrombocyta aggregáció gátlók | K-vitamin antagonisták | ún. új oralis antikoagulánsok | |||||
| Hatás- mechanizmus | a thromboxan A2 képződés irreverzibilis gátlásán keresztül a thrombocyta aggregáció gátlása | ADP receptor blokkolása útján akadályozza a vérlemezkék aggregációját | K-vitamin epoxid reduktáz gátlása, gátolja a funkcionálisan aktív K-vitamin dependens alvadási faktorok képződését | direkt Xa faktor inhibitor | direkt thrombin (Ila) inhibitor | anti-thrombin III hatását potencírozza, Xa, (IIa) faktor inaktiválás | |
| A hatás eléréséig szükséges idő | 3-6 óra | 1. naptól jelentős gátlás, 3-7. naptól egyensúlyi állapot | 2-7 nap | 2-3 nap | 2-4 óra | 2-4 óra | 3-5 óra |
| Eliminációs féléletidő (hatástartam*) | 2-3 óra (8-10 nap*) | egyszeri dózis: 8 óra, fenntartó terápia: 30-50 óra (5 nap*) | 18-70 óra (2-5 nap*) | 8-11 óra (2 nap*) | 7-11 óra | 12-17 óra | 4 óra |
| Fogorvosi kezeléssel kapcsolatos javaslat | Nem kell leállítani, lokális vérzéscsillapítás sz.e. | 3,5 > INR esetén lokális vérzéscsillapítás | az utolsó adag időpontban k | utáni legkésőbbi ezelni a beteget | lokális vérzés- csillapítás | ||
| Antidótum | Thrombocyta keszítmény | K-vitamin (Konakion); FFP (friss fagyasztott plazma); PCC (prothrombin komplex konc.) | Vizsgálati stádiumban: Xa faktor inhibitor antidótum (pl. Andexanet alfa) | Vizsgálati stádiumban: idarucizumab | protamin szulfát | ||
Ajánlás10
Thrombocytopenia esetén ajánlott friss laborkontroll, 50,000/mm3 thrombocytaszám alatt nem végzünk elektív szájsebészeti beavatkozást.
A beavatkozás közben esetlegesen előforduló fokozott vérzésre célszerű felhívni a páciens figyelmét.
VKA esetén az INR értéket ellenőrizni kell, 24-72 órával a fogorvosi kezelés előtt. Amennyiben az 3,5 < INR, a kezelőorvossal, ill. az ún. "antikoaguláló team"-el (háziorvos, belgyógyász, kardiológus, haematológus) konzultálni szükséges és kérni kell a VKA adagolás módosítását, hogy az INR elérje a kívánatos 3,5 alatti értéket, avagy LMWH-ra (Low Molecular Weight Heparin, azaz alacsony molekulasúlyú heparin) történő átállítást kell kérni (ún. "bridging") és/vagy intézeti beutalás javasolt. Intézeti beutalás esetén az anamnézisre és korábbi kezelésekre vonatkozó dokumentációt (pl. zárójelentések) összegyűjteni és mellékelni javasolt.
VKA-szedő betegnél a vérzés esélye nagyobb, ha a véralvadást egyébként is befolyásoló betegség is szerepel az anamnézisben (májbetegség, vese betegség, thrombocyta rendellenességek).
NOAC szedőknél a páciens a fogorvosi kezelés előtt lehetőleg több, mint 1-3 órával vegye be a gyógyszerét. Amennyiben megoldható, inkább a gyógyszer megszokott napi bevételi időpontja előtt közvetlen történjen a fogorvosi beavatkozás. NOAC szedése esetén az INR/PTR (protrombin) értékek félrevezetőek és nem adekvátak, ezért meghatározásuk szükségtelen. (1++, A) [3, 4, 5, 7, 52-56]
Ajánlás11
Fogorvosi kezelés során három fognál többet ne távolítsunk el egyszerre! Három implantátum beültetésénél többet nem javasolt egy ülésben végezni. Időzítsük a kezeléseket a hét elejére és a rendelések kezdetére, amennyiben lehetséges.
Törekedni kell a trauma minimalizálására és javasolt egy kvadránsra lokalizálni a beavatkozást.
Lehetőleg felszívódó suturával primeren zárjunk minden extractios sebet, kollagén v. oxidált cellulóz szivacsok felhasználásával. (1++, A) [3, 4, 5, 7, 52-56]
Ajánlás12
Bármely véralvadásgátlóval történő terápia esetén alapvetés a fokozott vérzéscsillapítás, műtétet követő obszerváció, szükség esetén hospitalizáció. (1++, A) [3, 4, 5, 7, 52-56]
Ajánlás13
Beavatkozás után 15-30 percig javasolt a műtéti terület kompressziója gézlapok segítségével, valamint különösen ajánlott a tranexámsavas öblögetés (5%-os oldattal, ami hazánkban 1 db 5 ml-es ampulla fiziológiás sóoldattal 10 ml mennyiségre hígítva) 1-2 napig legalább, de akár 1 hétig is; napi 4-szer, alkalmanként 2 percig a szájüregben tartva. A postoperativ vérzést legalább 1 órán keresztül kontrollálni javasolt. A nem felszívódó varratokat javasolt 4-7 nap múlva eltávolítani.
A nem-szteroid és ASA típusú fájdalomcsillapítók helyett célszerűbb paracetamol és amidazophen vagy codein hatóanyagú gyógyszerek rendelése.
Mindenképpen szükséges a pácienseket szóban és írásban is tájékoztatni a lehetséges szövődményekről, különös tekintettel az utóvérzések otthoni ellátási lehetőségeiről és korlátairól valamint az intézeti/ügyeleti elérhetőségekről. (1++, A) [3, 4, 5, 7, 52-56]
g) Dohányzás
Ajánlás14
Napi másfél doboz cigaretta adag felett az implantáció abszolút ellenjavallt.
Amennyiben implantációs beavatkozást végzünk, a páciens alapos felvilágosítása szükséges a dohányzásból adódó fokozott rizikóveszélyről. A kiemelt szájhigiéné fenntartása, rendszeres kontroll vizsgálatok fokozott jelentőséggel bírnak. (1++, A) [3-5, 57, 58]
Megállapítható, hogy az implantáció sikertelenségi rátája a napi cigarettafogyasztással arányosan emelkedik. Az átlagosan napi 10 szál cigarettát fogyasztó dohányosoknál jelentősen fokozódik a sikertelenségi aránya.
Következményképpen a napi 1 doboz cigarettafogyasztás az implantátum sikertelenségének komoly rizikófaktora. A beavatkozást követő gyógyulás során nő a sebszétnyílás, infekció, így az implantációs beavatkozások, csontpótló műtétek sikertelenségének esélye.
Minden dohányzó betegünket igyekezzünk - a sikeres implantáció érdekében is - a káros szokás elhagyására, csökkentésére bíztatni. Különösen érvényes ez olyan betegekre, akik napi cigaretta adagja eléri az 1 dobozt.
h) Kezeletlen parodontitis
Olyan pácienseknél, ahol a kórtörténetben kezelt parodontitis (mérsékelt és súlyos) szerepel, és az implantáció nem augmentált területen történt, a rendszeres fenntartó kezelés alacsonyabb hosszú távú implantátumsikertelenséget (veszteség) eredményez összehasonlítva azokkal a páciensekkel, akik nem vesznek részt a rendszeres fenntartó kezelésen. A kórelőzményben szereplő parodontalis betegség ismert rizikófaktora a periimplantális betegségeknek, az implantátum fokozott sikertelenségének. Különösen igaz ez a súlyos, gyorsan progrediáló parodontitisben szenvedő betegre. A tervezett implantáció környezetében lévő parodontalis betegségekben érintett fogak patogén flórája hozzájárulhat a periimplantális betegség kialakulásához.
Ajánlás15
A fogorvosnak figyelembe kell vennie az aktív parodontalis betegség kezelése és az implantáció között eltelt időintervallumot. A kérdéses parodontalis betegségben érintett, majdani implantáció melletti fogak sanatiojának, góctalanításának meg kell történnie. Javasolt a szükséges parodontális előkezeléseket az implantációt megelőzően elvégezni. A megfelelő időközönként történő parodontalis fenntartó kezelés, instruálás, motiválás elengedhetetlen. Aktív parodontalis gyulladás jelenlétében implantáció nem ajánlott. A parodontalis betegek implantológiai ellátására az adott betegcsoportra kidolgozott irányelvek szükségesek, ezen pácienseknél a fenntartó kezelésnek is alaposabban, gyakoribb időközönként kell történnie. (1+, A) [3-5, 7, 13, 59, 60]
i) Fogászati kezelés hiánya, elhanyagolt szájhigiéné
Ajánlás16
Az implantációt megelőzően teljes körű fogorvosi beavatkozást igényel a páciens. Azokat a fogakat, gyökereket, amelyek az implantáció sikerességét rontják vagy gócként szerepelnek eltávolítani szükséges. Tömések, koronaszélek korrekcióját az implantáció előtt el kell végezni. Supra- és subgingivalis fogkövet, plakkot el kell távolítani. Ha szükséges, akkor fogszabályozó kezeléssel elő kell készíteni a befogadó állcsontot. A beteget fontos magas szintű egyéni szájhigiénére instruálni és motiválni. Bizonyított, hogy a hiányos szájhigiénié, gyenge plakk-kontroll hajlamosít az implantátumok körül kialakuló gyulladásokra. A megfelelő szájhigiéné fenntartása mind az implantációs beavatkozást megelőzően, mind azt követően fontos a megfelelő sebgyógyulás, valamint az implantátumok hosszú távú sikeressége érdekében.
A beteget tájékoztatni kell, hogy az implantációt csak plakkmentes, parodontológiai szempontból szanált szájban érdemes elvégezni. Ez alapvető feltétele az implantációs fogpótlás rövid, valamint hosszú távú sikerességének. (1++, A) [3, 4, 61]
j) Diszfunkció, parafunkció, bruxizmus, harapási rendellenesség, amely túlterhelheti az implantátumot
Ajánlás17
Diszfunkciós kórképekre utaló jelek felismerése fontos az implantációs diagnosztikában. A páciens alapos felvilágosítása szükséges a diszfunkció, káros szokás miatti fokozott szövődményveszélyről. A diszfunkció, harapási rendellenesség, bruxizmus lehetőség szerinti terápiája az implantációs rehabilitáció megkezdése előtt történjen. Parafunkciós mozgással rendelkező páciens esetén a fenntartó kezelés során az esetlegesen fellépő occlusalis változások monitorozása elengedhetetlen. (1++, A) [3, 4, 9]
k) Súlyos alkohol- vagy drogfüggőség
Ajánlás18
Fogászati implantátumok beültétését súlyos alkohol- vagy drógfüggőnek nem javasoljuk. (1++, A) [3-6, 62, 63] A krónikus alkoholabúzusban szenvedők esetében nagy valószínűséggel alakul ki valamilyen májbetegség, cirrózis. Ezeket gyakran kíséri koagulopátia, melynek oka összetett. Műtét közben erősebb vérzésre számíthatunk, a sebgyógyulás folyamata lassabb. Alkoholistáknál, drogfogyasztóknál számítani kell a beteg labilis pszichéjére, az alacsonyabb immunvédelemre és a kifejezetten rossz szájhigiénére, amelyek veszélyeztetik az implantáció sikerességét.
Mindkét szenvedélybetegség hátterében személyiségzavar állhat fenn, ami önmagában is megnehezíti a jó kapcsolatot az orvos és betege között.
l) Együttműködési készség hiánya, vagy nem megfelelő szintje
Ajánlás19
Ennek felmérése alapvető a kezelési terv felállításakor. Együttműködési készség hiányában, valamint elégtelen szájhigiéné esetén, amennyiben instruálás, motiválás mellett javulás nem érhető el, úgy implantáció nem javasolt. (1++, A) [3-5, 64, 65]
m) Elmebetegség, kóros pszichés állapot, pszichológiai instabilitás
Ajánlás20
Az implantációs beavatkozások során hosszú távú kapcsolatban van az orvos a beteggel, szükséges a bizalom a felek között. A pszichés állapot felmérése minden esetben kiemelten fontos az alapos anamnézis felvételekor. (1++, A) [3-6, 13, 19]
Pszichológiailag instabil páciens esetén pl. az irreális elvárások, recall (visszahívás) elmaradása okán megnő a szövődményveszély. Magyarországon minden hetedik ember szenved tudott vagy nem ismert pszichés problémától (pánikbetegség, depresszió, paranoia).
A pszichés betegségeknél alkalmazott SSRI típusú gyógyszerek hajlamosítanak a periimplantális gyulladásokra. Ugyanakkor azoknál a betegeknél, akik neurokognitív károsodásban szenvednek (unipoláris depresszió, Alzheimer-kór és más demenciák, valamint Parkinson-kór), az implantátumok túlélési aránya magas.
n) Várandósság
Ajánlás21
A várandósság időszaka nem ellenjavallja a fogászati beavatkozásokat, azonban az anya szervezetében zajló élettani változások megkövetelik, hogy ebben a kitüntetett időszakban kellő körültekintéssel végezzük el a kezeléseket. Ehhez természetesen szükséges tisztában lennünk a gyermek fejlődésének szakaszaival, illetve a várandós szervezet időszakos módosulásaival. Nem feltétlenül ideális az implantációra a kismama a megváltozott hormonális viszonyok miatt gyakran kialakuló gingivitis, radiológiai vizsgálatok kontraindikációja, a magzat védelme miatt. A várandósság végéig halasztandó az implantációs beavatkozás. Szükség esetén, invazív szájsebészeti beavatkozás előtt ajánlott nőgyógyásszal történő konzultáció. Kiemelten fontos a kezelések idejének megválasztása, azok időtartamának lerövidítése. A vizitek számát érdemes a terhesség előrehaladtával növelni és fokozott figyelmet fordítani az instruálásra és motiválásra, hiszen a védőnőkkel együtt nagy szerepünk van az anyák megfelelő szájhigiénéjének megőrzésében, illetve annak kialakításában. A megfelelően kiválasztott képalkotó eljárás és a védelmi előírások betartása mellett elkerülhető a magzati teratogenitás. Gyógyszerválasztáskor érdemes a legfrissebb irányvonalak követése. Javasolt a gyógyszerhasználat előtt azok terhességre gyakorolt hatásainak részletes tanulmányozása. [66, 67] A fogorvos, a szülész-nőgyógyász és a terhességi tanácsadó szoros együttműködése elengedhetetlen az anyák és a fejlődő élet megóvása érdekében. (1++, A) [3-6, 66-69]
o) Xerostomia
Ajánlás22
A Sjogren szindróma, vagy gyógyszer mellékhatásaként jelentkező szájszárazság ellenjavallhatja a beavatkozást.
A parodontalis vizsgálat jelentősége xerostomia esetén kiemelt fontosságú, cél a parodontalis patogén flóra redukciója. A nyálkahártya atrophia miatt javasolt a mucosalis megtámasztású fogpótlások kerülése, implantátumon történő megtámasztás előnyben részesítése.
A műtétet az illetékes kezelőorvossal (amennyiben autoimmun betegségből, gyógyszer-, vagy kemoterápia okán kialakuló a szájszárazság) történő konzultációt követően, antibiotikumos védelemben, minimál invazív módon végezzük, ajánlott antiszeptikum alkalmazása (pl. klórhexidin - diglükonát 0,1%, 0,2%). Fokozott szájhigiéné fenntartása, rendszeres kontroll vizsgálatok kiemelt jelentőségűek, továbbá a páciens alapos felvilágosítása a fokozott szövődményveszélyről. (1++, A) [3-5, 13-19]
Számos szövődmény veszélye megnő a csökkent nyálmennyiség miatt. Fokozódik az oralis laesiok, protézis által okozott irritációk, sebszétnyílás esélye. Ezek mellett a parodontitisre, cariesre, candidiasisra való hajlam fokozott, a szájhigiéné általánosan romlik.
Kivehető protézis esetén számolni kell a fokozottan előforduló a candidiasissal.
A daganatterápia, több gyógyszer együttes szedése (polifarmácia) gyakran okoz hyposalivatiot.
p) Nem tisztázott eredetű arcfájdalmak
Ajánlás23
A beteg ismeretlen eredetű neuralgiás, vagy neuralgiform fájdalma megnehezíti az implantáció utáni panaszok megítélését. Nehéz lehet annak eldöntése, hogy a műtét, vagy az eredeti betegsége miatt fájdalmas-e az adott régió, ezért ezek az állapotok az implantáció átmeneti ellenjavallatát képezik. (3, D) [3, 4]
q) Csont és lágyrészek patológiás elváltozásai
Ajánlás24
A regionális csontleépítő folyamatok (osteomyelitis, osteoradionecrosis, cysta, granuloma, fibrosus dysplasia, jó és rosszindulatú csontdaganatok), valamint radix relicta az implantáció tervezett helyén az implantáció átmeneti, vagy végleges ellenjavallatát képezhetik a patológiás képlet, folyamat megszűntethetőségétől függően. A tervezett implantáció környékén lévő akut, vagy krónikus gyulladás az implantációt megelőzően kezelendő.
Kóros nyálkahártya elváltozás (pl. leukoplákia, vagy lichen erozív formája) megváltoztatva a nyálkahártya adottságait - rontja a nyálkahártya és az implantátum polírozott felszíne közötti kapcsolatot, ezért ilyen esetekben nem javasolt az implantációs beavatkozás. Leukoplakia simplex és lichen reticularis esetén - fokozott szájhigiéné mellett - az implantáció elvégezhető. Az implantáció tervezett régiójának lágyrészelváltozásai (pl. lötyögő csontmag nélküli gerinc, papilloma, papillomatosis, fibroma, fibromatosis) a beavatkozást megelőzően eltávolítandók. (1++, A) [3-5, 59]
r) Nagyfokú állcsont atrófia, feszes nyálkahártya hiánya, anatómiai okok
Ajánlás25
A redukált vertikális, valamint horizontális csontmennyiség, az implantátum felépítménye melletti feszes nyálkahártya hiánya, elégtelen mennyisége, az implantáció átmeneti, vagy végleges ellenjavallatát képezhetik. A mai modern implantológiában az említett tényezők helyes felmérése megfelelően elvégezhető, ehhez számos kiegészítő diagnosztikai eszköz áll rendelkezésre (pl. CBCT). A lágy és keményszövet pótlásának számtalan formája és megoldása ismert, éppen ezért az implantációt megelőzően - ha szükséges - meg kell tennünk, biztosítva ezzel az implantátumok körüli struktúrák egészséges viszonyait.
Problémát jelenthet a korlátozott szájnyitás, moláris területen az optimális szájnyitás 45 mm (kb. három ujj vastagságot jelent), ennél kisebb szájnyitás esetén a műtét nehezen kivitelezhető. 35 mm-nél kisebb szájnyitás esetén (kb. két ujj vastagságot jelent) az implantációt nem lehet elvégezni a moláris régióban és a frontfogak régiójában is csak nehézségek árán. (1++, A) [3-6]
s) Fiatal életkor, állcsontok növekedése nem fejeződött be
Ajánlás26
Az állcsontok növekedéséből adódóan a fejlődés alatt álló csontba behelyezett implantátumok pozíciója változhat, ezért 18 éves kor alatt az implantáció nem javasolt. (2+, B) [3-5, 70]
t) Átmeneti infektív, bakteriális, virális megbetegedések, a műtéti beavatkozás egyéb sebészi kontraindikációja esetén (pl. lázas állapot, akut betegség stb.)
Ajánlás27
Átmeneti infektív, bakteriális, virális megbetegedések, a műtéti beavatkozás egyéb sebészi kontraindikációja esetén (pl. lázas állapot, akut betegség stb.) esetén az implantáció átmenetileg halasztandó. (1++, A) [3-5]
u) Előrehaladott életkor és/vagy szisztémás megbetegedések
A mai idős generáció új kihívást jelent a fogászati implantológia területén. Az előrehaladott életkorú implantátumokkal rendelkező betegek gyakran segítségre szorulnak, szisztémás megbetegedésekben szenvednek (komorbiditások) és esendőek. Ezenkívül az immunrendszer öregedése, azaz immunoszeneszcencia veszélyeztetheti a gazdaszervezet védekezését a fogászati implantátumok bakteriális kihívásaival szemben, amely hátrányosan befolyásolja a periimplantális egészséget.
Ezenkívül a szisztémás megbetegedések jelenléte és kezelése kockázatot jelenthet az implantátumok behelyezése, a periimplantális egészség fenntartása és végül az implantátum túlélése szempontjából. Az idős betegek leggyakoribb szisztémás betegségei - amint azt az Egészségügyi Világszervezet (WHO) 2015-ben bejelentette - a szív- és érrendszeri betegségek (CVD), rosszindulatú daganatok, légúti megbetegedések, cukorbetegség, májcirrózis, osteoarthritis és neurokognitív károsodást okozó állapotok.
Az előrehaladott életkor önmagában (≥ 75 év) nem jelent ellenjavallatot az implantációs ellátás számára. A periimplantaris marginális csontveszteség (PI-MBL) idős betegekben alacsony és hasonló más korcsoportokhoz egy-öt éves utánkövetés alapján. Bizonyított, hogy szív- és érrendszeri betegségben (CVD) szenvedő betegekben, beleértve az ischaemiás szívbetegséget, a stroke-ot és a magas vérnyomás betegséget, az implantátumok túlélése hasonló a CVD-ben nem szenvedő betegekhez. Az implantátumok számított túlélése 98% és 100% között mozog ilyen betegek körében. Onkológiai betegekben, akik nagy dózisú antireszorptív kezelést (ART) kapnak, az implantációs műtét magas postoperativ komplikációk rizikóját hordozza, és emiatt ellenjavallt. A nagy dózisú ART bármilyen ART-kezelést jelent, amelyet csontáttétekben szenvedő onkológiai betegeknél alkalmaznak. Onkológiai betegekben a kemoterápia orális szövetekre gyakorolt hosszú távú hatásait nem vizsgálták. Nem készült vizsgálat a kiegészítő kezelés nélküli kemoterápia hatásairól. Ezek mellett a daganatok kezelése általában csökkent nyálelválasztást okoz. A hyposalivatiot okozhatja még több gyógyszer együttes szedése és Sjögren-szindróma is. Míg az implantátumok túlélése Sjögren-szindrómás betegekben nagyon magas, a daganatkezelés és polifarmácia hatásait nem vizsgálták. A növekvő incidenciájú 2-es típusú diabetes mellitusban szenvedő felnőtt betegek esetén magas implantátum túlélési arányokat lehet elérni a megfelelő utógondozás mellett. Azoknál a betegeknél, akik neurokognitív károsodásban szenvednek (unipoláris depresszió, Alzheimer-kór és más demenciák, valamint Parkinson-kór), az implantátumok túlélési aránya magas, azonban szükség esetén a gondozó/ellátó személyzet beteg szájhigiéniénés gondozásába történő bevonásáról nem szabad megfelejtkezni. Ezeken kívül nincs evidencia egyéb, idős emberek körében gyakori betegséggel kapcsolatban (WHO, 2015), például májcirrózis, légzőszervi betegségek, osteoarthritis és az implantációs ellátás összefüggéseiről [3, 5, 13-19].
Ajánlás28
Idős betegekben az implantációs kezelés életkortól függetlenül megfontolható. Az implantátum és a fogpótlás gondozását a páciensnek és/vagy az ellátónak biztosítania kell. A nagy dózisú antireszorptív terápia (ART) komoly kockázatot jelent a postoperativ szövődményekben, és az implantációs műtét kontraindikációját jelenti. Ha ilyen páciensek egyáltalán ellátásban részesülnek, az ellátást megfelelő háttérrel rendelkező szakorvosnak kell végeznie. A rosszindulatú daganatok, a diabetes mellitus, neurokognitív károsodás kockázatot hordozhatnak az implantációs ellátás során. Ezen páciensek implantációs műtétének mérlegelése előtt egyéni kockázatértékelés szükséges. A komorbiditással rendelkező implantációs betegeket szoros együttműködésben kell kezelni egyéb szakterületek orvosaival, rendszeres, szoros utánkövetés javasolt. Cukorbetegségben szenvedő betegeknél a szájhigiénié mellett szorosan figyelemmel kell kísérni a glikémiás indexet és a cukorbetegség kapcsolódó társbetegségeit. Idős betegek (≥ 75 éves korosztály) kezelését megelőzően tanácsos egyéni kockázatértékelés. Holisztikus megközelítésre van szükség, amely magában foglalja az önállóság (funkcionális dependencia) értékelését az implantátummal elhorgonyzott fogpótlások használatára tekintettel, valamint az egyéni szájhigiéné fenntartásának képességét. Figyelembe kell venni a beteg várható élettartamát, valamint a meglévő szisztémás betegségek és dependencia előrehaladását is.
Implantációs beavatkozást veszélyeztetett betegcsoportnál, csak akkor ajánlott végezni, amennyiben a kezelés várhatóan jelentős funkcionális és pszicho-szociális előnyökkel jár. Az előnyöknek meg kell haladniuk a kezeléshez kapcsolódó terheket, kockázatokat.
Fontos annak figyelembevétele, hogy az idősebb betegek önállóságuk, kézügyességük hanyatlása okán képtelenné válhatnak eleget tenni az implantációs fogpótlások fokozott higiéniás követelményeinek. Ilyen esetekben ajánlott a gondozó személyzet, ápoló oktatása, kiegészítő képzése. (1++, A) [3, 5, 13-19]
Kockázati tényezők
A kockázati tényezők helyes felmérése alapvetően befolyásolhatja a beavatkozás tervezését, az orvos felkészültsége, az anatómiai, személyi, tárgyi és páciens feltételek megfelelőek-e a várható eredmény eléréséhez. Az előkészítés során fontos az együttműködés, a kommunikáció, az általános megbetegedések figyelembevétele is.
Az anamnézishez kapcsolódó minőségi irányelvek
Ajánlatos egészségügyi kérdőív alkalmazása, mely célirányos kérdéseket tartalmaz és a páciens saját maga tölti ki, de mindenképpen maga írja alá (lásd későbbiekben "XI. Melléklet" pontot).
Az anamnézis eredményének értékelése
Sebészeti beavatkozás esetén a műtét előtti, a kellő anamnesztikus információ hiányából akár súlyos komplikációk vagy az eljárás sikertelensége adódhatnak. Az előkészítéshez tartozik a páciens reális elvárásainak megítélése is.
Az implantációt megelőző klinikai vizsgálat alapjai
Ajánlás29
Már a pácienssel való első találkozáskor fontos tisztázni a beteg által megfogalmazott panaszokat, kéréseket, illetve a kezeléssel szemben támasztott igényeket, elvárásokat. Az alapos klinikai és képalkotó diagnosztikai eljárásokat követően tisztázni szükséges az elérhető kezelési lehetőségeket, azok esetleges kockázatait. Fontos elmondani, hogy milyen egyéb - nem implantációs fogpótlás - áll még rendelkezésünkre, mint alternatív megoldás.
Amennyiben a páciens nem reális igényeket támaszt az implantológiai kezeléshez, úgy akár az orvosilag sikeresnek ítélt eredmény sem elégítheti ki a páciens elvárásait.
A klinikai vizsgálat extraoralis és intraoralis részekből áll. Az intraorális vizsgálat során fontos a helyi anatómiai tényezők megfigyelése, bizonyos nem kívánatos elváltozások felismerése (pl. patológiás nyálkahártya laesiok), amelyek a tervezett beavatkozást befolyásolhatják. A kemény és lágyszövetek körültekintő vizsgálatát szükséges elvégezni.
Különös figyelmet kell fordítani a következők vizsgálatára, valamint felismerésére: meglévő fogak (pl. kopási fazetták a bruxizmus jelei lehetnek, restaurátumok állapota, fogak parodontalis állapota, fogak mobilitása), parafunkciós szokásokjelenléte (bruxizmus, fogcsikorgatás, clenching), harapási forma, állcsontok horizontális és vertikális helyzete, interalveolaris térköz, occlusiós viszonyok, szájnyitás mértéke, mosolyvonal, bukkális korridor, szájhigiéné, parodontológiai státusz, állcsontmorfológia. Elengedhetetlen a fogatlan gerincet fedő feszes nyálkahártya kiterjedésének vizsgálata. Tanulmányi lenyomat vétele, állcsontok artikulációs viszonyainak pontos meghatározása, pontos fotódokumentáció a modern implantológiai ellátás során ajánlott. A rendelkezésre álló újabb digitális eljárások, mint az állcsontok preoperativ szkennelése, szintén megfelelő diagnosztikai eszköz, illetve az implantátumok pozícionálásához használatos sebészi sablon megtervezésének kiegészítő eleme lehet. (1++, A) [4-6]
Az implantációt megelőző radiológiai diagnosztika
A betegek sikeres implantációs rehabilitációja nagyon alapos preoperativ sebészi tervezést igényel. Korábban elsősorban a klinikai vizsgálat és 2 dimenziós képalkotó vizsgálatok képezték a tervezés alapjait, azonban manapság a 3 dimenziós felvételek vitathatatlan előnyökkel bírnak [71]. A gyakorló fogorvos számos képalkotó eljárás közül választhat: az intraorális felvételek (periapicalis-, valamint occlusalis) mellett az extraoralis felvételek (orthopantomogram, oldalirányú röntgen) is használhatóak az implantációs tervezéshez. A komplex, keresztmetszeti képek elemzésére a fogászatban leginkább a CBCT-felvételek terjedtek el [5]. A spirál CT készülékekhez képest alacsonyabb sugárterhelésű, olcsóbb, kompaktabb, így könnyen elhelyezhető a fogászati rendelőkben [72].
A különböző képalkotó eljárások közötti választáskor figyelembe kell venni a beteg sugárterhelését, a leképzendő terület kiterjedését, a vizsgálat elérhetőségét és árát is. Azonban a legfontosabb szempont a beteg lehető legbiztonságosabb kezelése, az anatómiai képletek sérülésének elkerülése, megelőzése [72]. (lásd 1. ábra)
A képalkotó eljárásokat csoportosíthatjuk időbeliség szerint pre-, intra-, valamint postoperativ felvételekre [5].
Ajánlás30
A preoperativ felvételeken az implantátum beültetésével összefüggő diagnosztika és tervezés elvégzésekor az alábbiak vizsgálata javasolt:
- anatómiai képletek (canalis mandibulae lefutása, foramen mentale, sinus maxillaris kiterjedése, canalis incisivus, orrüreg),
- csont vertikális és horizontális kiterjedése, geometriája,
- csont denzitása, szerkezete, a spongiosa-corticalis aránya,
- a meglévő fogak vizsgálata, tengelyállása,
- patológiás folyamatok (pl. cysta, periapicalis gyulladás, tumor),
- az arcüreg vizsgálata,
- szkeletális eltérések vizsgálata. A) [71]
Az implantáció tervezésének céljából készített CBCT-k olyan keresztmetszeti képeket szolgáltatnak a beavatkozást végző orvosnak, ahol relatív alacsony sugárdózis mellett nagy pontosságú, könnyen reprodukálható és ismételhető hosszmérések végezhetőek. A CBCT-felvételek ezzel igazodnak a "diagnosztikailag még elfogadható legalacsonyabb sugárdózis" -elvhez (As Low As Diagnostically Acceptable, ALADA) [73,74].
Ajánlás31
A preoperativ CBCT-felvételeket az alábbi esetekben mindenképpen javasolt elvégezni:
a) kritikus anatómiai képletek vizsgálata,
b) neurovascularis sérülés megelőzése,
c) az esztétikai zóna komplikált esetei,
d) a csont alaki, volumenbeli és minőségbeli kérdéses esetei,
e) csontpótló eljárások tervezése,
f) speciális eljárások tervezése (graft átültetése, disztrakció, zygoma implantátum),
g) az állcsontok és fogak feltételezett traumája,
h) bizonytalan prognózisú szomszédos fogak vizsgálata,
i) navigációs sebészet tervezésekor. (1++, A) [71,75,76]
Radiológusok a tervezéshez használt hagyományos spirál CT és a fogászati CBCT-felvétel pontosságát hasonlították össze, azonban nem találtak statisztikailag szignifikáns eltérést [77].
A CBCT-n mért távolságok alul és túl is becsülhetik a tényleges méreteket, a hiba mértéke akár az 1 mm-t is meghaladhatja. A hosszmérés pontossága azonban független a használt szoftverektől [73,74].
1. ábra. A sugárdózis optimalizálásának stratégiája a 2011-es EAO (European Association for Osseointegration) irányelvek alapján. [75]
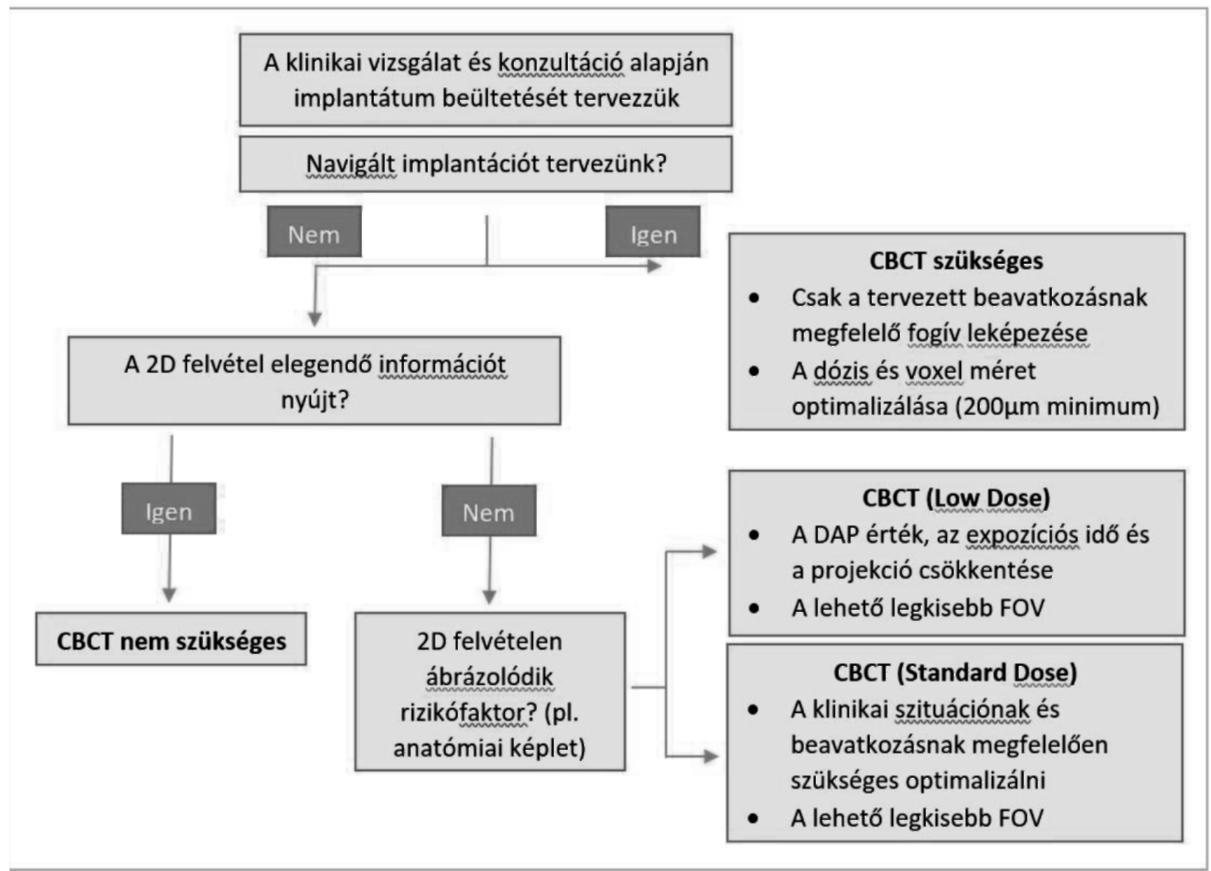
A CBCT sugárterhelése 20-100 µSv, ami körülbelül 2-10 OP-felvételnek megfelelő, azonban a készülékek beállításaival jelentősen befolyásolható a sugárterhelés és a képminőség. Az indikáció-, és páciens specifikus beállítás alkalmazása követendő. A voxelek mérete 0,08-0,4 mm-es tartományban mozog, diagnosztikailag hasznos lehet az alacsonyabb értékek alkalmazása kisebb strukturák, például periapicalis gyulladások, vagy gyökércsatornák megfigyelésére [72]. A CBCT beállításait tekintve a kisebb voxel méret miatti nagyobb felbontás nem vezet pontosabb hosszmérési eredményekhez, ahogy a látószög és a forgások szögértékének (180° vagy 360°) változtatása sem a fogatlan állcsont területeken [73, 74]
Ajánlás32
A radiológiai vizsgálat az általános jellegű vizsgálattól (panoráma felvétel, intraorális röntgenfelvétel) a specifikus felé haladva (CT) az orvos megítélése szerint történik. A kiegészítő vizsgálatok szükségességéről az előzményi és a kapott adatok figyelembevételével a beavatkozást végző orvos dönt. Az implantáció helyének háromdimenziós méréséhez, értékeléséhez a CBCT-felvétel az első választandó képalkotó vizsgálat. A CBCT beállításakor a kisebb voxel méret nem eredményez pontosabb hosszmérési értékeket. A sugárdózis csökkentése érdekében 0,3-0,4 mm3-es voxel méret, a lehető legkisebb látószög és amennyiben lehetséges, 180°-os forgási szögek ajánlottak: ez hasonló képminőséget eredményez, mint a kisebb voxel érték és a nagyobb látószög. Továbbá jelentős sugárdózis csökkenés érhető el a FOV (field of view) csökkentésével, ajánlott csak az ellátás szempontjából releváns régió leképezése. Az implantáció tervezésekor javasolt a környező anatómiai struktúráktól általánosságban egy 2 mm-es biztonsági zóna tartása a iatrogén sérülések elkerülésének érdekében. (1++, A) [5, 71-74
A navigált implantációs sebészet
Az implantológiai beavatkozások pontos megtervezése és a terv szerinti kivitelezése nagy mértékben csökkenti a műtét közben fellépő kockázatokat és mind sebészileg, mind protetikailag kiszámíthatóbb végeredményt tesz lehetővé. A technológia megjelenésekor kiemelkedően magas számítógépes és képfeldolgozói tudásra volt szükség az orvosok részéről, ám a mai modern rendszereknek és szolgáltatásoknak köszönhetően ma már elegendőek az implantológiai és protetikai ismeretek.
A páciensek véleménye (patient-reported outcome measures - PROM - a páciensek véleménye szerinti eredmények), a gazdasági szempontok és a komplikációkat tekintve nincs jelenleg ellenjavallata a navigált implantátum behelyezésnek a konvencionális helyett [78].
A navigált implantológia megadja a lehetőséget a minimál invazív beavatkozásokhoz. Lehetőség van klasszikus lebenyképzési eljárásokat alkalmazni, vagy indokolt esetben lebenyképzés nélküli sebészi behatolás mellett dönteni.
Képalkotó diagnosztika számítógépes tervezéshez
Számítógépes műtéti tervezéshez a keményszöveti és lágyszöveti anatómiai struktúrák mérethelyes leképezése és vizualizációja szükséges egy tervező felületen. A mai képalkotó technológiákkal pontos lágyszövet megjelenítést úgy tudunk elérni, ha a páciens CBCT felvétele mellet egy második képet is készítünk. Ez lehet szintén CBCT felvétel, az első felvételen a páciens szájába helyezett nyálkahártya megtámasztású sablonról vagy pedig intraoralisan szkennelt kép a szájképletekről ad információt. A két felvétel egy koordinátarendszerbe helyezve tartalmazza a keményszöveti és lágyszöveti információt és adja meg a lehetőséget a tervezéshez.
Fontos megjegyezni, hogy mindkét eljárásnak megvannak az indikációs területei. Minden tervező és navigációs rendszernek megvannak a képalkotó protokolljai, amelyek betartása nélkülözhetetlen a megfelelő vizualizáció és végső soron a pontosság szempontjából [78].
Műtéti tervezés
Az implantációs beavatkozás tervezése egy komplex, implantológiai ismereteket igénylő folyamat. Az elérhető számítógépes programok kiváló felületet biztosítanak a protetikailag vezérelt tervezéshez, de nem helyettesítik a szükséges ismereteket. A terv 3D megjelenítése segítség az orvosnak a beavatkozás megértéséhez, illetve hasznos eszköz páciens kommunikációhoz is.
A műtéti tervben lévő implantátum pozíciók meghatározzák a majdani implantációs sablonban lévő vezető perselyek pozícióját. Ez teszi lehetővé a sablon tervezését, melyet a mai modern rendszerekben már kész szolgáltatásként kapja az orvos felhasználó, tehát egyéb ismereteket nem igényel.
A protetikai szemléletű implantátum pozíció tervezés (backward planning) az optimális tervezési mód a fogászati implantációs kezelések során. A korrekt, alveolaris csontkínálatot figyelembe vevő, a környező anatómiai képleteket respektáló részletes háromdimenziós tervezés kulcsfontosságú az implantátum helyes pozícionálásához és a jövőbeli protetikai munka sikerességéhez [79]. A helytelen pozíció miatt a rágóerő kedvezőtlen irányban terheli az implantátumot, megnehezíti a tökéletes szájhigiénie fenntartását, ennek következtében nagyobb eséllyel alakulhat ki periimplantitis, ami az implantátum elvesztéséhez vezethet [80].
Vezérelt implantológia
A navigált implantációs sebészetnek két fő típusa a statikus és dinamikus navigáció.
A dinamikus navigáció szenzorok segítségével, valós időben monitorozza a páciens anatómiája és a kézidarab közötti relációt.
A dinamikus navigáció esetén a CBCT-felvétel készítését követően speciális tervező programban megtervezhető az implantátum pozíciója. A digitális terv kivitelezéséhez kalibrálni kell a fúrók és az implantátum pozícióját a sebészi könyökdarab, a páciens állcsontja és a navigációs rendszer között. Jelenleg a számítógép monitorján keresztül közvetítik a tervezett és az éppen aktuális fúrási, vagy implantátum pozícióját az operáló személy/személyzet számára. A közeljövőben VR (virtual reality) szemüveggel történhetnek ezek a beavatkozások. Előnyös, hogy a beavatkozás közben bármikor szabadon változtathatunk az implantátum pozícióján [80].
A statikus navigációhoz három dolog elengedhetetlen összhangjának kell meglennie. Ezek az implantációs sablon, a navigációs műtéti tálca és az őket összekötő sebészi protokoll. Ezek harmóniája teremti meg a pontos, kiszámítható és biztonságos vezérelt beavatkozást.
Az implantációs sablon egy páciens és terv specifikus, egyszer használatos műtéti segédeszköz. A sablon belvilága a páciens szájképleteire illeszkedik, a benne lévő perselyek pedig az implantátum (és bizonyos esetekben rögzítés) pozícióknak megfelelően helyezkednek el.
A navigációs műtéti tálca eszközei a sablon perselyei által kerülnek megvezetésre. A megvezetés mértéke szerint beszélhetünk pilot, részleges és teljes szekvenciájú navigációról [79].
A műtéti protokoll részletesen tartalmazza, hogy a műtéti tálca mely eszközeit milyen szekvenciában szükséges alkalmazni ahhoz, hogy a terv megvalósuljon.
A sablon készítéséhez a CBCT által szolgáltatott DICOM-adatfájlok összeilleszthetőek az intraorális szkennelésből származó úgynevezett STL-fájlokkal a számítógépes tervezőprogramokban (CAD) ezáltal lehetőségük nyílik a fogorvosoknak az implantációs beavatkozások és a fúrósablonok, implantációs sablonok megtervezésére. A különböző adatfájlok illesztésének helyessége, a fúrósablonok pontossága, valamint a digitális tervezés segítségével végzett beavatkozások páciensélménye azonban a mai napig sokat kutatott terület [74, 78, 79, 81].
A különböző statikus rendszereket az implantációs fúróknak a vezetési tulajdonságai és az implantátum behelyezése alapján különíthetjük el. Ezáltal a statikus navigációnak három formáját különböztetjük meg [81]:
- pilot megvezetés, pilot fúró használata, ami az implantátum fészkét legkisebb átmérőben teljes mélységben munkálja meg,
- részleges megvezetés, aminek során a furat legnagyobb dimenziójának kialakítása történik, de az implantátum behelyezése szabad kézzel történik [82, 83],
- teljes megvezetés: mind a furat kialakítása, mind pedig az implantátum behelyezése sablonon keresztül valósul meg [84-87].
A statikus navigáció pontosságáról számos közlemény jelent meg. Vannak, akik minimális eltérést találtak az implantátum coronalis és apicalis részén, valamint a szögeltérésben is [88]. Mértek coronalisan átlagosan 0,6-1,5 mm, míg apicalisan 0,6-1,27 mm eltérést a tervezetthez viszonyítva [89]. (lásd: 3. táblázat) Tahmaseb és munkatársai 20 közlemény alapján készítettek metaanalízist, melynek eredményei alapján a statikus navigációval teljes fogatlanság esetén szignifikánsan nagyobb eltéréseket mértek a részleges fogatlansághoz viszonyítva coronalisan és apicalisan is [90].
3. táblázat: A statikus navigáció pontossága. [84]
| Részleges fogatlanság | Teljes fogatlanság | |
| Coronalis eltérés | 0,9 mm (0,79-1,00) | 1,3 mm (1,09-1,56) |
| Apicalis eltérés | 1,2 mm (1,11-1,20) | 1,5 mm (1,29-1,62) |
| Tengelyeltérés | 3,3˚ (2,07-4,63) | 3,3˚ (2,71-3,88) |
| Vertikális eltérés coronalisan | 0,2 mm (-0,25-0,57) | |
| Vertikális eltérés apicalisan | 0,5 mm (-0,08-1,13) | |
A 24 publikációt áttekintő magyar irodalmi tanulmányban 2819 implantátum pozícióját vizsgálták. Az implantátumok átlagos coronalis eltérése 0,98 mm, míg apicalis eltérése 1,29 mm volt. A szögeltérések vizsgálata 3,96 fokos eredményt adott. A teljes és a részleges megvezetés összehasonlításakor mindhárom mérőszám szignifikánsan pontosabb eredményeket adott, a sablon által végig kontrollált implantátum behelyezés esetében [81]. Az s-CAIS módszerrel behelyezett implantátumok tervezett és tényleges pozíciója között vertikális eltérés mutatkozott, melynek értéke: -0.25 és - 0.57 mm, 95% konfidencia intervallum mellett [74].
A különböző kutatások evidenciaszintje nagy változatosságot mutatott, azonban így is elég kutatási adat gyűlt össze a metaanalízis elvégzéséhez. Az analízis alapján az egyetlen faktor, ami érdemben befolyásolta a pontosságot, a fogatlanság volt.
A 2014. évi ITI elemzés szerint a csonton elhorgonyzott sablonok pontatlanabbak voltak, mint a mini implantátumon megtámasztottak. A lebenyképzéssel járó beavatkozások kisebb pontosságot eredményeztek, ott a legtöbb esetben csak csonton támaszkodó sablonokat használtak [91].
A statikus és dinamikus navigáció összehasonlításában eltérő eredményekkel találkozhatunk az irodalomban. Jung és munkatársai által készített szisztematikus irodalmi áttekintés a statikus navigációt pontosabbnak találta, azonban a vizsgálatok különbözősége miatt egyértelmű állásfoglalás nem tehető [92]. Ugyanakkor Block és munkatársai szerint a dinamikus navigáció pontossága elérheti a statikusét, viszont a szabadkézi implantátumbeültetéshez képest egyértelmű javulás tapasztalható [93].
Fontos megjegyezni, hogy a navigációs technológia elsajátítása jelentős tanulási folyamatot igényel, azonban a megfelelő jártasság megszerzését követően az implantátumok megfelelő pozícionálása javíthatja a kezelések hosszú távú sikerességét [74, 79].
Ajánlás33
A statikus, számítógép által támogatott implantációs tervezés kiegészítője lehet a minden részletre kiterjedő diagnózisnak, kezelési tervnek és sebészi beavatkozásnak. A tervezés protetika vezérelt kell, hogy legyen. Megfelelő sebészi tapasztalat és képzés szükséges a pontos és kívánt végeredményt adó implantációk elvégzéséhez. (1++, A) [74, 78, 91, 92]
Ajánlás34
A szájüregi felületek intraoralis vagy mintán történő szkennelése, ezek CBCT-felvételre illesztése (nem elegendő a DICOM fájlok használata) és a megfelelő protetikai tervezés ajánlott a nagyobb pontosság végett. A gyártói utasítások - különös tekintettel a kalibrálásra - kiemelt fontosságúak és mindenképpen követendők a nagyobb pontosság eléréséhez. (1++, A) [74, 78, 91, 92]
Ajánlás35
A páciensek egészségértékelési kérdőíveinek kiértékelése alapján nem jelenthető ki, hogy fájdalom, diszkomfort, költségek, illetve intraoperativ fájdalom tekintetében a statikus navigációs sebészet előnyös lenne a hagyományos implantációs sebészeti beavatkozásokkal szemben. (1++, A) [74, 78, 91, 92]
Ajánlás36
A lebenykészítés nélküli statikus navigációs sebészet a postoperativ fájdalom intenzitását tekintve előnyt élvez a lebenyes műtétekkel szemben. A lebenyképzés nélküli implantáció esetében azonban előfordulhat az implantátumok keratinizált mucosa zónáján kívüli pozícionálása, ezért ilyen beavatkozásoknál a keratinizált mucosa mennyiségének és minőségének megállapítása szükséges a tervezési folyamat megkezdése előtt, vagy a későbbiekben lágyrészaugmentáció elvégzése javasolt. (1++, A) [74, 78, 91, 92]
Ajánlás37
Ugyan a frissebb publikációk egyre nagyobb pontosságot említenek, továbbra is javasolt a 2 mm-es biztonsági zóna tartása a kritikus anatómiai struktúráktól statikus navigációs sebészet esetén is. A) [74, 78, 91, 92]
Az implantátumok anyagának, formájának méretbeli, felszíni sajátosságai
A dentális implantátumok - mint ahogy az irányelvek elején a meghatározásokban is szerepel - olyan gyökér formájú implantátumok, melyek önállóan képesek egy hiányzó fog pótlására. Ezt úgy érik el, hogy a tervezett pótlás helyén, protetikailag megfelelő csont és lágyrészkínálatot biztosítunk (ha ez nem adott). Majd a kívánt irányban és hosszban betekerjük az implantátumot. Ahhoz, hogy kellő csontintegrációt érjünk el, az implantátumnak jó primer stabilitással, megfelelő felszínnel kell bírnia és a sebészi szakma szabályait szükséges szem előtt tartani. A korábbi gyökér (gyökerek) helyére olyan módon ültethetőek be, hogy egyedi formájukkal, méretükkel a szomszédos fogazatot és az anatómiai struktúrákat nem károsítják. Emellett lényeges, hogy az eltávolításuk is kíméletesen, a fent említettek szerint elvégezhető legyen, ugyanis nem lehet kitenni a beteget annak, hogy az implantátum eltávolítása az eredeti csonthiánynál lényegesen nagyobb defektust hozzon létre.
Továbbá bizonyítottnak kell lennie, hogy az implantátum az osseointegratio által, akár önállóan is tartósan teherbíró, nemcsak nagy számban behelyezve lehet rá fogpótlás rögzíteni.
Minden más megoldás (subperiostealis, penge, bicorticalis, bazális) megoldás a korszerű szakmai elveket nem követi. Ahhoz, hogy egy implantátum a mindennapos használatba bekerüljön, alkalmasságát hosszú távú, multicentrikus, magas evidenciájú tudományos munkákkal szükséges bizonyítani.
A fogászati implantátumok funkcionális értéke a csontintegráció kialakulásában rejlik. A csontintegráció fogalmát először egy svéd professzor, Branemark fogalmazta meg [94]. A fogalom szerinte szövettani diagnózis, amely a terhelt implantátum és a csontszövet direkt, kötőszövet nélküli kapcsolatát jelenti, fénymikroszkópos szinten. A további csontintegrációs kutatások a kapcsolat lehetőségét nemcsak fénymikroszkópos, de ultrastrukturális szinten is bizonyították [95]. A csontintegráció olyan dinamikus biológiai kapcsolatot jelent a csontszövet és az implantátum között, amely lehetővé teszi a rágóerő átvitelét, az implantátum teljes felületén keresztül, a mechanikailag megfelelő szilárdságú támasztószövetre.
Bár a tudományos vizsgálatok sok érdekes adattal szolgáltak a csontintegráció biológiájáról, a pontos molekuláris szintű sejtreakciók sok részlete még tisztázatlan.
Tényezők, amelyek biztosan befolyásolják a csontintegrációt: az implantátum anyaga, formája, behelyezésének sebészi technikája, a protetikai terhelés időpontja és az implantátum felülete.
Ezen gondolat mentén mutatjuk be a megfelelő csontintegrált implantátum kritéréumait.
Az implantátumok anyagának sajátosságai
Titán vagy titánötvözetekből készült implantátumok vizsgálata
A titán egyik legsikeresebb alkalmazási területe a fogászati implantológia, ahol már régóta használják jó eredménnyel. Egyre ritkábban alkalmaznak alumínium-oxid kerámiát és még ritkábban tantált [96-98].
Napjainkban a titán legáltalánosabban használt fém az implantológiában. Fogászati implantátumok céljára a titánt alkalmazzák tiszta fém (cpTi) és ötvözetei formájában. A leggyakoribb titánötvözet a TiAl6V4, amely 6 tömeg% alumíniumot és 4 tömeg% vanádiumot tartalmaz. Az ötvöző fémek az anyag mechanikai tulajdonságait javítják. A tiszta fém azonban korrózióállóbbnak tűnik, mint az ötvözetei, és éppen ezért a csontintegrációs képessége is lényegesen jobb [99].
A titánnak a metallózisát az irodalomban több helyen leírták, és klinikai megfigyelések alapján beszámoltak a regionális nyirokcsomókban előforduló titán partikulumokról, de betegséget okozó tényezőként, toxikus és allergiát okozó anyagként nem tudták kimutatni [100, 101, 102].
A fémek e csoportjának (átmeneti) - így a titánnak is - a felületén egy kémiailag stabil oxidréteg jön létre. Ez okozza a titán kiváló kémiai és biológiai tulajdonságait.
Cirkónium-dioxid fogászati implantátumok vizsgálata [98-103]
A közelmúltban (a 2000-es évek óta) számos cirkónium implantátum típust mutattak be a fogászati piacon, melyek különböző fizikai tulajdonságokkal és megjelenéssel bírnak. Az ITI 2018-as Konszenzus Konferenciáján ezen implantátumok klinikai eredményeit is értékelték. Az elsődlegesen vizsgált szempontok az implantátum túlélés és az implantátum körüli marginális csontveszteség voltak, másodlagosan implantátum törés, technikai komplikációk, biológiai komplikációk és esztétikai eredmény szempontjából végeztek vizsgálatokat. Az irodalmi háttér áttekintését követően nyilvánvalóvá vált, hogy az adatokat két csoportba sorolva szükséges tárgyalni: a jelenleg kereskedelmi forgalomban lévő (CA - commercially available) és a már nem elérhető (NCA - no longer conventionally available) kategóriáknak megfelelően.
Konszenzuson alapuló állásfoglalások [97-103]
1. Csupán a kereskedelmi forgalomban elérhető (CA), egyrészes cirkónium-dioxid implantátumokról áll rendelkezésre elegendő információ az állásfoglaláshoz.
2. A kereskedelmi forgalomban kapható (CA) egyrészes cirkónium-dioxid implantátumok és a titán implantátumok 1 éves (98%) és 2 éves (97%) túlélési rátája hasonló.
3. A kereskedelmi forgalomban kapható (CA) implantátumok túlélési rátája szignifikánsan jobb, mint a kereskedelmi forgalomban már nem kapható (NCA) implantátumoké.
4. A kereskedelmi forgalomban kapható (CA) cirkónium-dioxid implantátumok esetén egy év után átlagosan 0,67 mm marginális csontveszteségről számolnak be (0,20 és 1,02 mm között).
5. A CA és NCA cirkónium-dioxid implantátumokat összehasonlítva az implantátum körüli marginális csontveszteség tekintetében nincs statisztikailag szignifikáns különbség.
6. A CA és NCA cirkónium-dioxid implantátumokat összehasonlítva az egyrészes implantátumok törési rátája 3,4%-ról 0,2%-ra csökkent.
Ajánlás38
A rendelkezésre álló adatok (legfeljebb 2 év) alapján az egyrészes cirkónium-dioxid implantátumok használata javasolható azokban az esetekben, ahol egyrészes tissue level implantátum és cementezett felépítmény alkalmazása is indokolt, illetve a páciens kérésére.
Az egyrészes cirkónium-dioxid implantátumok behelyezését a fogpótlástani irányelveknek megfelelően kell kivitelezni.
Az egyrészes cirkónium-dioxid implantátumok alkalmazásakor figyelembe kell venni a nyálkahártya alatti széli záródás, a ragasztócement eltávolításának nehézsége és az implantátum eltávolításának nehézsége által okozott komplikációkat.
A kétrészes kereskedelmi forgalomban kapható (CA) cirkónium-dioxid implantátumokkal kapcsolatban nem áll rendelkezésre elegendő információ, így használatuk csak fenntartásokkal ajánlott. (1+, A) [97-103]
Az implantátumok formai sajátosságai
Az implantátumok megfelelői formai kialakítása két fontos szerepet tölt be. Ezek egyike a műtét során elérhető tökéletes implantátum-csont kapcsolatot létrehozása, ezzel kialakítva az osseointegratio feltételeként szereplő megfelelő primer stabilitást. Másik biomechanikai jellegű szerep, amely során az implantátum a csont felé megfelelő erőátvitelt tesz lehetővé a protetikai terhelés során [4].
Biomechanikai szempontból az implantátum formája alapvetően befolyásolja a terhelés alatt fellépő erők közvetítését a környező csontra. Az implantátumok formájához tartozik továbbá a megfelelő nyaki rész kiképzése és a csavarmenetek kialakítása [104].
A kereskedelmi forgalomban elérhető implantátumok körülbelül 50%-a kónuszos típusú (tapered). A kónuszos implantátum, olyan cilindrikus implantátum, amely enossealis részének átmérője az apex irányában csökken. Az ilyen típusú implantátumokkal a primer stabilitást, ezáltal a kezelés sikerességét kívánják növelni.
Egy kónuszos és nem kónuszos implantátumokat összehasonlító, 3 éves utánkövetéses irodalmi összefoglalóban, amelyben 245 páciens vett részt, a 3 év alatt 388 implantátum került behelyezésre, a vizsgált két implantátum típus között nem mutatkozott szignifikáns különbség. Azonban a beteganyagot szolgáltató három randomizált kontrollált klinikai vizsgálat eltérő klinikai eredményei és adatai nem voltak összehasonlíthatóak. Ezen vizsgálatok egyike sem tért ki a páciens elégedettségére, valamint a fenntartó kezelésre. Mindhárom kutatás esetén jelentős a torzítások veszélye. Metaanalízis egyik esetben sem készült [9, 105]. Az adatok alapján mind a kónuszos, mind a nem kónuszos implantátumok kielégítő eredményt mutatnak a marginalis csontszint megőrzésével, valamint implantátum túlélésben sem mutatkozott szignifikáns különbség [9, 105, 106].
Több publikáció hangsúlyozza az implantátum nyaki részén elhelyezkedő mikromenetekjelentőségét a periimplantális marginális csontvesztés csökkentésének érdekében. Több implantátumokat gyártó cég forgalmaz is ilyen típusú meneteket a crestalis csont szintjében keletkező feszültségek csökkentése, ezáltal a marginalis csontszint megőrzése céljából [106]. Különböző kutatások a mikromenetek mellett fokozott csontképződést mutattak ki, valamint igazolták feszültség csökkentő hatásukat, amely különösen szivacsos csontállomány esetén volt kimutatható [107]. Kutatók összefoglaló közleményükben szignifikánsan igazolták a nyaki részen található mikromenetek előnyös hatását a marginális csontszint megőrzésében. Eredményeik alapján a marginális csontvesztés megakadályozásának hatékony módja lehet a mérsékelten érdesített implantátum felület, valamint a nyaki részen elhelyezett mikromenetes kialakítás [108].
A felső állcsont hátsó, posterior részén többnyire D 4-es csontminőséggel találkozunk, ilyen esetben megnő az implantátum sikertelenség esélye. Az implantátumforma ilyen esetekben is másodlagosnak mutatkozott több összefoglaló közlemény alapján. Amennyiben érdesített felületű implantátumokat alkalmaztak, úgy a kónuszos illetve cilindrikus implantátumok között nem mutatkozott szignifikáns különbség a rövid, illetve hosszú távú sikerességet tekintve. Összességében megállapították, hogy mindkét implantátumformával sikeres kezelés érhető el a megfelelő felületkezelés alkalmazása mellett [109].
Egyes vizsgálatok szerint kónuszos implantátumok behelyezését követően kisebb fájdalom jelentkezett, mint cilindrikus implantátumok behelyezését követően [110].
Az atrophizált mandibula kompakt csontállományába az implantátumokat passzívan, menetfúrással, csontkompresszió nélkül érdemes behelyezni. Az implantátumok jelentős hányada kerül nagy denzitású csontba. Ilyen esetben érdemes a cilindrikus implantátumformákat előnyben részesíteni. Ettől eltérően a maxilla moláris régiójában a megfelelő primer stabilitás elérése, késleltetett osseointegratio okozhat problémát. Ennek kompenzálására különösen fontos az átmérő növelése, elsősorban kúpos (tapered), esetenként önmetsző implantátumforma alkalmazása, valamint módosított sebészi technika alkalmazása, amelyet egyéb fejezetben részletezünk [5, 111].
Ajánlás39
Mind a kónuszos, mind a nem kónuszos implantátumforma használható, a fogorvos preferenciája alapján. A tapered implantátum használata javasolt helyhiány esetén az anatómiai képletek sérülésének, valamint apicalis fenesztráció kialakulásának elkerülése végett. A megfelelő implantátumforma kiválasztásához elengedhetetlen a páciens anatómiai viszonyainak, csont minőségének és mennyiségének, valamint a csontelőkészítési protokollnak ismerete.
Azon klinikai helyzetekben (például gyengébb csontminőségnél, azonnali, vagy korai terhelésnél), amikor a primer stabilitás növelése a cél, a kónuszos, menetfúrás nélkül alkalmazható, önmetsző implantátumok használata ajánlott. Összességében megállapíthatjuk, hogy az implantátum formája azonban csupán egy tényező, ami hozzájárul a megfelelő primer stabilitás eléréséhez. A marginális csontszint megőrzésében előnyös a nyaki részen mikromenetekkel ellátott implantátum alkalmazása. Az adott klinikai szituációnak legmegfelelőbb implantátumforma kiválasztásával javíthatjuk a kezelés sikerességét, csökkenthetjük a kezelési időt, hamarabb terhelhetjük meg az implantátumot. Gyakran a gyártó cégek a különféle klinikai helyzetekre egy, vagy több adott formájú implantátumokat ajánlanak portfoliójukból. Megfelelő klinikai háttérvizsgálatok esetén a gyártó által meghatározott indikáció iránymutatást ad a formát illetően, amelynek követése javasolt. (1+, A) [4, 5, 9, 104-111]
A bazális implantátumok jellegzetességei
A bazális implantátumokról szóló tájékoztatók szerint az implantátumok függőleges tengelye mentén nem szükséges aktív biológiai osseointegratio létrejötte. A laterális, és bazális csavarimplantátumok vertikális komponense csupán a teherviselő területeket köti össze az implantátumfejjel (egyéb funkciója nincsen), tulajdonságait tekintve a lehető legvékonyabbnak és polírozottnak kell lennie [112].
A bazális implantátumok sebészete gyökeresen más koncepció alapján történik, mint a mindennnapi gyakorlatból jól ismert enossealis implantátumoké. Alkalmazásuk nagyrészt csontpótló beavatkozások nélkül történik. A főbb rezorpcióstabil corticalis csont területét javasolják felhasználni (orralap, basis mandibulae, palatum, tuber maxillae, processus pterygoideus, os zygomaticum területét), a bazális implantátumok elhorgonyzásához [112, 113].
A mandibula distalis részének ellátásakor az elhorgonyzáshoz a mandibula corticalis rétegei használhatóak leírásaik alapján. Amennyiben a n. alveolaris inferior felett nem áll rendelkezésre elegendő csont, úgy a bazális implantátumok bázislemeze az idegcsatorna alá helyezendő be, az implantátumok vertikális része az idegcsatorna mellett halad el. A bicorticalis rögzítettség eléréshez a lingualis corticalis perforációját sem látják akadálynak [114, 115]. Mindez nagyon komoly sebészi, anatómiai gyakorlatot igényelne. Az ideg elkerülése vagy áthelyezése, egy gyakorlott fogorvos vagy egy dentoalveoláris sebésznek komoly kihívás, jellemzően arc-, állcsontsebészek végzik.
Felső állcsont esetén - a fellelhető irodalom alapján - a frontfogak területén csekély mennyiségű csont esetén az orralapban javasolják elhorgonyozni az implantátumot. A maxilla distalis részének és az ékcsont processus pterygoideusának csontos összenövésénél két corticalist használnak ki, és pterygo-tuberálisan helyezik be az implantátumot. Ennek a műveletnek a kivitelezése komoly sebészi ismereteket igényel, ha szövődménymentesen szeretnék ellátni a pácienst [116].
Javasolják a lebenyképzés nélküli behelyezést. Néhány esetben a keskeny polírozott felszínű implantátum az arcüregi nyálkahártyát is perforálja.
Parodontológia és protetikai szempontokra vonatkozó leírások, komoly tudományos munkák nem lelhetők fel. Az implantátumok számát illetően mindig a konvencionálisnál, az irányelevek és az irodalom által leírtaknál több kerül behelyezésre. Később ezzel kompenzálják az implantátumvesztéseket, az elkészült fogmű lehetséges problémáit, valamint a használat során bekövetkező morfológiai és funkcionális változásokat [114, 117].
Ajánlás40
A bazális implantátumok felhasználói számos előnyt említenek a "hagyományos" implantátumokkal szemben (olcsóbb, gyorsabb, azonnal terhelhető, nem szükséges csontpótlás, rossz szájhigiéné és dohányzás sem akadály, periimplantitis hiánya, könnyen elsajátítható eljárás stb.), azonban ez tudományosan nem alátámasztott. A bazális implantátumok elhorgonyzásához használt, nehezen megközelíthető csontképletek (pl. processus pterygoideus, os zygomaticum) felhasználása kizárólag gondos preoperatív tervezés után, legalább 5 éves tapasztalattal rendelkező dentoalveolaris- vagy maxillofacialis sebész számára javasolható. A beavatkozás jelentősen magasabb szövődményrátájáról szóban és írásban tájékoztatni kell a pácienst, akinek egyértelmű beleegyezésével végezhető csak el az implantáció. (4, D) [113,114]
Az adatbázisban (2021. 02. 08.) a basal implant-dental-immediate-loading szavak keresésére mindössze 18 találat, strategic implant-dental-immediate-loading 16 találat, ezzel szemben implant-dental-immediate-loading szavakra 3129 találatot eredményeztek. A basal implant és strategic implant keresőszavak használatával sem metaanalízis, sem szisztematikus irodalmi áttekintés nem érhető el, amely jól szemlélteti, hogy a módszer jelenleg nem jól megalapozott evidenciákra épül.
A jövőben nagyobb esetszámú, hosszabb utánkövetéssel rendelkező, nagyszámú tanulmányokra, összehasonlító vizsgálatokra lenne szükség.
Az implantátumok méretbeli sajátosságai
A backward planning szerinti protetikai restaurátum határozza meg a megfelelő teherbíró képességgel rendelkező implantátumok ideális méretbeli sajátosságait. Az implantációs rehabilitáció hosszú távú sikerességének feltétele, hogy az állcsontba megfelelő számú és méretű enossealis implantátumot ültessenek, a rendelkezésre álló csont mennyisége, az anatómiai képletek figyelembevételével. Az implantátum hosszának növelése nincs közvetlen hatással a crestalis csont szintjében keletkező feszültségre, következményképpen a marginális csontvesztés mértékére. Azonban a méret növelésével javítható a primer stabilitás, a rotáló hatással szembeni ellenállás mértéke. Növelhető az implantátum és a csont kontaktfelület nagysága. Amíg sok éven keresztül a legalább 12 mm hosszúságú csavar formájú implantátumokat fogadták el gold standardként, addig manapság a formatervezés, felületkezelési eljárások fejlődésével a rövidebb implantátumok is teret nyertek.
Ideális állcsontviszonyok mellett a rendelkezésre álló csont magassága akár 20 mm is lehet, ez nem jelenti azonban, hogy ennek maximális kihasználására kellene törekedni. Az implantátum csonttal érintkező felületén ébredő stressz elsősorban a csont denzitásának függvénye. Következményképpen az implantátum megfelelő méretét (6-16 mm) elsősorban a beültetés helyén található csont minősége, másodsorban az implantátumot érő erőhatások mértékének kell meghatároznia.
Az ideális implantátumméret kiválasztásához egyéb szempontok ismerete is hasznos lehet. Az implantátum beültetése során elengedhetetlen, hogy a csontfészek előkészítése megfelelő hűtés mellett valósuljon meg. D1 minőségű csontban, hosszabb implantátumméret esetén a csontfészek előkészítése során a hőhatás okozta trauma még fokozott elővigyázatosság mellett is a környező csontfelszín necrosisát eredményezheti. Ilyenkor, a nagy tömörségű csont lassabb előkészítése lévén, a csontfészek apicalis részének kialakításakor nehézségekbe ütközhet a hűtőfolyadék eljuttatása a csont preparálás helyére. Ilyen csontminőség esetén C. E. Misch és mtsai. nem javasolják a 10 mm-nél hosszabb implantátumok beültetését.
A rövid implantátumok a vertikális augmentatios esetek számának csökkentése érdekében használhatók alternatívaként, elkerülve ezzel a magasabb költséggel, hosszabb kezelési idővel, jelentősebb műtét utáni panaszokkal, komplikációval járó beavatkozásokat. Használatuk hosszú távú eredményeit illetően jelentős ellentmondások mutatkoznak a szakirodalomban. Amíg egyes irodalmi adatok alacsonyabb túlélésről számolnak be, addig újabban több szakirodalmi összefoglaló szerint a rövid implantátumok túlélése a 6 mm-nél hosszabbakhoz képest nem mutat eltérést sem augmentált, sem pedig natív csontban. A kutatások többsége nem hasonlítja össze direkt módon a rövid és a hosszabb implantátumokat. Az irodalmi adatok értékelését nehezíti továbbá, hogy a különböző szerzők rövid implantátumra vonatkozó definíciója eltérő. Egyes cikkekben a rövid implantátum hossza kevesebb, mint 10 mm, máshol kevesebb, mint 8,7 vagy 6 mm. A rövid implantátum fogalmának meghatározása folyamatosan változik [5, 9, 118].
Korábban még a ≤ 10 mm hosszúságú implantátumokat tekintették rövidnek. Az Európai Implantológusok Szervezetének (EDI) 2016-ban megrendezett konszenzuskonferenciája alapján ez az érték már csak < 8 mm, ugyanakkor meghatározták, hogy minimum 3,75 milliméteres átmérővel kell rendelkezniük. Az ultrarövid implantátum, mint új fogalom került meghatározásra, amelynek hossza ≤ 6 mm. A rövid implantátumoknak a standard implantátumokéhoz hasonlítható teherviselő képességét azzal magyarázzák, hogy új formával, erősebb ötvözetekből (pl. cirkónium-titán), valamint az osseointegratiot hatékonyabban segítő felületkezelési eljárásokkal gyártják őket [104, 119, 120].
A vizsgálatok eredményeinek értékelése során gyakran figyelembe kell venni, hogy csak kevés kutatás során volt lehetőség az adott területen randomizált módon mind a rövid, mind pedig a hosszabb implantátumok használatára. A legtöbb kutatásban a natív csontba behelyezett rövid implantátumok az augmentált csontba helyezett hosszabb implantátumokkal kerültek összehasonlításra. Más szóval, az ilyen típusú vizsgálat eltérő kezelési módokat hasonlít össze, nem feltétlenül csak különböző hosszúságú implantátumokat. Ezeket a különbségeket mindenképpen szem előtt kell tartani az eredmények értékelésekor, illetve a következtetések levonásakor [9, 118].
Ugyanakkor az ITI Hatodik Konszenzus Konferenciájának I. Csoportja 2018-ban a 6 mm-t elérő vagy annál rövidebb implantátumot tartja rövid implantátumnak [9].
A rövid implantátumok (<6 mm) túlélése az első öt év funkcionális terhelése során a 6 mm-nél hosszabb implantátumokéval azonos. A rövid implantátumok esetében az átlagos túlélés 96% (86.7%-100%) a 6 mm-nél hosszabbak esetében pedig 98% (95%-100%). A metaanalízis során a rövid implantátumok esetén az implantátum sikertelenségi rátája 1.29 (95% CI: 0.67, 2.50, P = 0.45) [9, 118]. Egyéb metaanalízis is hasonló eredményre jutott, amelynél az utánkövetés már 10 év volt [111].
A funkcionális terhelés idejének előrehaladtával a rövid implantátumok túlélése csökkenni látszik a 6 mm-nél hosszabb implantátumokéhoz képest [9, 118]. Ezt későbbi szisztematikus irodalmi áttekintés nem igazolta [7].
Az interproximális csontszint változása tekintetében radiológiailag nem mutatkozik különbség a rövid, illetve a 6 mm-nél hosszabb implantátumok között. Az 1-től 5 évig terjedő utánkövetéses vizsgálat során radiológiailag az interproximalis területen mérhető csontszint változás a rövid implantátumok esetében +0.06 és -1.22 mm, a hosszabb implantátumoknál pedig +0.02 és -1.54 mm között alakult [9, 118].
Egyéb metaanalízis is hasonló eredményre jutott, amelynél az utánkövetés már 10 év volt.
Ez a szisztematikus irodalmi áttekintés továbbá az alábbiakat állapította meg [111].
- az interproximalis csontszint változás tekintetében az alsó, felső állcsont között nincs különbség
- habár a marginalis csontveszteség hasonló rövid és hosszú implantátumok esetében, fontos észrevenni, hogy 1 mm-es csontvesztés a 6 mm-es implantátumot tekintve arányaiban sokkal nagyobb veszteségnek felel meg
- a rövid implantátumok működő megoldásként szerepelnek, azonban két nagy hátrányt vonnak maguk után: a kisebb implantátumméret esetén a marginális csontvesztés sokkal nagyobb veszélyt hordoz magával egy standard implantátummérethez képest, másodszor a csökkent hosszúság arányosan redukálja az implantátum-csont találkozási felszín méretét.
A hosszabb implantátumok esetén jelentősebb a beavatkozást követő időszakban fellépő komplikációk aránya (átlagosan: 32.8%; 0-90% közötti tartományban), mint a rövid implantátumoknál (átlagosan: 6.8%; 0-26% közötti tartományban). Ezek többnyire a csontpótló eljárással hozhatók összefüggésbe [9, 118]. Standard méretű implantátumoknál több biológiai komplikáció jelentkezett, ezek elsődlegesen az augmentált mandibula posterior régiójában fordultak elő [9, 118].
A rövid, valamint standard méretű implantátumok 5 éves túlélésére vonatkozó vizsgálatok hasonló eredményt kaptak. Ennek az átlagos értéke a rövid implantátumok esetében 98,6% (a különböző értékek a 90%-100% közötti tartományban mozogtak), 6 mm-nél hosszabb implantátumok esetén pedig 99,5% (95% és 100% közötti tartományból) [9, 118]. A rövid implantátumoknál több technikai komplikáció jelentkezett, amelyek előfordulása az implantátumok protetikai sínezésével kompenzálható. Ez elsősorban a felső állcsont moláris régiójában volt megfigyelhető [111].
Ajánlás41
A modern implantológiában, a csont augmentatios műtétek lévén, a backward-planning alapján a tervezett protetikai felépítménynek kell meghatároznia a megfelelő teherbíró képességgel rendelkező implantátumok ideális méretbeli sajátosságait. (1++, A) [2, 9]
Ajánlás42
Hosszabb implantátumok használata javasolt azonban azonnali implantáció, illetve azonnali terhelési protokollok esetére, a megfelelő primer stabilitás eléréséhez. (2++, B) [2, 9]
Ajánlás43
D 1 denzitású csont esetén ritkán ajánlott 10 mm-nél hosszabb implantátum beültetése a sebészi technika nehézségei miatt. D3, D4 minőségű csontba történő rövid implantátumok behelyezésekor a sebészi technika módosítása és subgingivalis gyógyulás ajánlott. Az implantátum átmérőjénél kisebb átmérőjű előfúrás, kézi ostetomok alkalmazása (csont denzitás növelés érdekében), lehetőség szerint süllyesztő fúrás kerülése, végső méretű előfúró elhagyása, kisebb fordulatszámmal történő előfúrás, menetfúrás nélküli implantátum behelyezés ajánlott a csökkent csontdenzitás kompenzációjához, a megfelelő primer stabilitás eléréséhez. A primer stabilitás növelésének eszköze lehet az úgynevezett osseodenzifikáció alkalmazása. Kónuszos implantátumok esetén alkalmazható eljárás, mely egy sűrű menetemelkedésű fúrósorozat használatát jelenti, megfelelő vízhűtés mellett az óramutató járásával megegyező, vagy ellentétes irányban forgatva. Így elérhető a trabecularis csontállomány denzitásának növelésén keresztül a magasabb primer stabilitás. (2++, B) [2, 9, 111, 122]
Ajánlás44
A rövid implantátumok használata redukált csontmennyiség esetén indokolt, ahol fontos az augmentatio során fellépő lehetséges komplikációk elkerülése, valamint a kezelési idő csökkentése. Használatuk ajánlott továbbá, amennyiben alkalmazásukkal a környező struktúrák - mint például arcüreg, ér-, idegképletek, fog vagy meglévő implantátum - sérülése elkerülhető. Amennyiben a csontkínálat elegendő, és a hosszabb implantátum használata nem jár megnövekedett sebészi kockázattal, akkor 6 mm-nél hosszabb implantátum használata ajánlott. Rövid implantátum alkalmazása esetén, annak legalább 4 mm-es keresztmetszete, az implantátum menetforma módosítása, menetszám növelése ajánlott. Az atrophizált mandibula kompakt csontállományába a rövid implantátumokat passzívan, csontkompresszió nélkül érdemes behelyezni. Az implantátumok a crestalis régióba kerülnek, így érdemes a cilindrikus implantátumformákat előnyben részesíteni. Ettől eltérően a maxilla moláris régiójában a megfelelő primer stabilitás elérése, késleltetett osseointegratio létrejötte okozhat problémát. Ennek kompenzálására különösen fontos rövid implantátumok esetén is az átmérő növelése, elsősorban tapered (kúpos), önmetsző implantátumforma alkalmazása, módosított sebészi technika. Az eddigi kutatások alapján az egymás mellett elhelyezkedő rövid implantátumokat ajánlott protetikailag egy egységbe foglalni. Nincsen külön a rövid implantátumokra kerülő fogpótlások okklúziós terhelésére vonatkozó ajánlás, azonban megállapítható, hogy a rövid implantátumok occlusalis túlterhelődésének a rizikója fokozottabb, különösen egy moláris fogat pótló implantátum, vagy parafunkciós mozgással rendelkező páciens esetén. A fenntartó kezelés során az esetlegesen fellépő occlusalis változások monitorozása elengedhetetlen. A nagyobb mértékű és gyorsabban végbemenő osseointegratio elérése érdekében mérsékelten érdes implantátumfelszín preferált (esztergált felszínnél csökkent mértékű és lassabban végbemenő osseointegratio, kifejezetten érdes felszín esetén pedig nő a baktérium indukált gyulladás következtében kialakuló csontvesztés). (2++, B) [9,111,118,121].
Az implantátum átmérője, keskeny implantátumok
A backward-planning szerinti protetikai felépítmény határozza meg a megfelelő teherbíró képességgel rendelkező implantátumok ideális méretbeli sajátosságait. A beültetni kívánt implantátum méretét ezek mellett befolyásolja a rendelkezésre álló csont mennyisége, az anatómiai képletek elhelyezkedése.
Az implantátum teherbíró képessége legfőképpen az implantátum felszínének nagyságától függ. A felület növelésével adott terhelés hatására kisebb stressz éri a csont meghatározott felületét, ezáltal javul az implantátum túlélésének hosszú távú prognózisa. Példaként egy átlagos cilinder alakú implantátum átmérőjének 1 mm-es növelése az implantátum összfelületének 20-30%-os növekedését eredményezi. Ugyanezt az implantátum hosszának 3 mm-es növelésével érhetjük el. Amíg egy azonnali sebészi protokoll mellett behelyezett implantátum hosszának növelésével hatékonyan fokozzuk az osseointegratio létrejöttéhez elengedhetetlen primer stabilitást, addig a későbbi marginális csontvesztést az átmérő növelésével ellentétben, a hossz növelésével nem befolyásoljuk.
Mivel a crestalis csont-implantátum találkozás felületén keletkező feszültség fordítottan arányos a találkozási felület nagyságával, ezért az implantátum átmérőjének növelésével a marginális csontvesztés redukálható.
Az implantátum átmérője tehát az implantátum hosszánál sokkal kritikusabb tényező a stressz okozta marginális csontvesztés szempontjából. A beültetni kívánt implantátum átmérőjének kiválasztásához támpontot adhat, hogy az ideális méret megegyezik az eredeti fog zománc-cement határától apicalis irányba 2 mm-re mért fogátmérővel, amennyiben az adott magasságban a szomszédos fogaktól rendelkezésre áll legalább 1,5 mm-es távolság, valamint a vestibularis és oralis csontfal is eléri a szükséges legalább 1,5 mm-t. Így az implantátum koronájának ideális emergencia profilja alakítható ki. Példaként egy középső metsző átmérője a zománc-cement határtól (CEJ) 2 mm-rel apicalis irányba kb. 4 mm. Így egy 4 mm-es átmérőjű implantátum (crestalis régióban mért átmérő) lenne az ideális, amennyiben a szomszédos foggyökerektől legalább 1,5 mm-es távolság áll rendelkezésre (2mm-el CEJ-től apicalisan) [5].
Al-Johany és munkatársai 2017-ben a következő javaslatot tették az implantátumok átmérő szerinti csoportosítására: extra-keskeny implantátumok 3 mm alatti átmérővel; keskeny implantátumok 3 mm feletti, de 3,75 mm alatti átmérővel; normál átmérőjű implantátumok, 3,75-5 mm közötti átmérővel; széles implantátumok 5 mm átmérő felett [124].
Az irodalomban különböző paraméterekkel rendelkező keskeny implantátumokkal találkozhatunk, azonban általánosan kijelenthető, hogy a keskeny implantátum átmérője < 3.5 mm. A Klein, Schiegnitz és Al- Nawas által 2014-ben létrehozott klasszifikácó módosítása az alábbiak szerint vált szükségessé:
1. Kategória: Mini -implantátum: implantátum átmérője kisebb, mint 2.5 mm;
2. Kategória: implantátum átmérője 2.5 mm - 3.3 mm;
3. Kategória: implantátum átmérője 3.3 mm - 3.5 mm.
2.5 mm-nél kisebb átmérőjű implantátumok többsége egyrészes. 3 mm-nél nagyobb átmérőjű egyrészes implantátumok ritkán kerülnek felhasználásra.
Az 1. kategóriába tartozó implantátumok átlagos túlélése 12-78 hónapos utánkövetési időszak végén 94,5% ± 5% (A különböző értékek a 80%-100% közötti tartományban mozogtak). Ezek az implantátumok leggyakrabban ideiglenes pótlás, overdenture vagy egyszeres frontfog hiányának pótlására lettek felhasználva.
Az 2. kategóriába tartozó implantátumok átlagos túlélése 12-63 hónapos utánkövetési időszak végén 97,3% ± 4% (A különböző értékek a 80.5%-100% közötti tartományban mozogtak.) Ezen implantátumok a leggyakrabban egyszeres frontfog pótlására kerültek felhasználásra. A 2. kategóriába tartozó keskeny implantátumok túlélése hasonló, mint a standard átmérőjű implantátumoké.
A 3. kategóriába tartozó implantátumok átlagos túlélése 12-109 hónapos utánkövetési időszak végén 97,7% ± 2% (A különböző értékek a 91%-100% közötti tartományban mozogtak.). Az implantátumok felhasználási területére vonatkozó adatok gyakran nem tisztázottak, azonban kijelenthető, hogy mindkét oldalon posterior zónába is kerültek behelyezésre. A 3. kategóriába tartozó keskeny implantátumok túlélésére vonatkozó adatok hasonlóak, mint a standard átmérőjű implantátumoké [9, 124].
Ajánlás45
A modern implantológiában, a csontaugmentatios műtétek lévén, a backward-planning alapján a tervezett protetikai felépítménynek kell meghatároznia a megfelelő teherbíró képességgel rendelkező implantátumok ideális méretbeli sajátosságait.
A keskeny implantátumok felhasználása javasolható mesio-distalisan beszűkült fogatlan terület esetén, ahol a fog és implantátum, valamint implantátum és implantátum között szükséges minimális távolság csak általuk érhető el. A megfelelő implantátum-csont felület elérése céljából több implantátum beültetése ajánlható az implantátumok közötti megfelelő mesiodistalis távolság figyelembevétele mellett.
Továbbá használatuk indokolt, a lateral augmentatios esetek számának, és a csontpótlások komplexitásának csökkentésére, valamint az augmentatio során fellépő lehetséges komplikációk elkerüléséhez. Használatuk sok esetben lehetővé teszik az augmentatioval egy időben történő implantátum behelyezést. A keskeny átmérőjű implantátumokra készült fogpótlás formájának kompromisszumos kialakítása megnehezíti a periimplantális szövetek integritásának fenntartását, valamint az egyrészes, gömbretenciós keskeny implantátum használatakor nehézségekbe ütközhetünk.
A lecsökkentett implantátum átmérő növeli az implantátum, vagy egyéb elemek törésének kockázatát, valamint a marginális csontleépülés mértékét. Parafunkciós mozgásokkal, vagy harapási rendellenességgel rendelkező páciensek esetén a keskeny implantátumok használata csak elővigyázatossággal ajánlott [9, 124]. A biomechanikai komplikációk legfőbb okai a parafunkciós mozgásokban (bruxizmus, malosslusio, szabadvég, a passzív illeszkedés hiánya a protézis illeszkedésekor) keresendő, amely fáradásként, implantátumtest töréseként jelentkezik [125].
A kisebb terhelhetőségre és a redukált csont-implantátum kapcsolatra való tekintettel ajánlott lehet a klinikai szituáció figyelembevételével az implantátumokat protetikailag sínezni [9].
Fontos megjegyezni azonban, hogy egyéb vizsgálatok nem találtak különbséget protetikailag egységbe foglalt, illetve szóló fogpótlások összehasonlításában. (1+, A) [5,9,119,123-127]
Az 1. kategória indikációs területe a teljesen fogatlan alsó állcsont, overdenture fogpótlással; továbbá használható fix, vagy kivehető ideiglenes fogpótlás elhorgonyzásához.
A 2. kategória indikációs területe a teljesen fogatlan alsó állcsont, overdenture fogpótlással; valamint keskeny interdentalis térköz esetén egyszeres foghiány pótlása anterior zónában (maxillán kismetsző, mandibulán metszőfoghiány esetén).
A 3. kategória indikációs területe a teljesen fogatlan alsó állcsont, overdenture fogpótlással; valamint keskeny interdentalis, vagy bucco-lingualis térköz esetén egyszeres foghiány pótlása (posterior régióba is), valamint ajánlják multi-unit köztielemmel való használatra is [9, 124].
Az implantátum átmérőn kívül egyéb faktorok, mint pl. az implantátum felületkezelési eljárása, primer stabilitás, megfelelő sebészi protokoll, szájhigiéné mind hozzájárulnak az implantáció hosszú távú sikerességéhez [127]. A személyre szabott beleegyező nyilatkozatnak tartalmaznia kell a lehetséges technikai és biológiai komplikációkat. Az indikációnak megfelelő paraméterek esetén a keskeny implantátumok alternatívái lehetnek a standard átmérőjű, csontaugmentatios műtétekkel behelyezett implantátumoknak, megbízható kezelési alternatívát nyújthatnak. A sikeres implantológiai ellátás alapvető feltétele a sebész, illetve protetikus megfelelő gyakorlata, együttműködési képessége a legjobb kezelési mód kiválasztása mellett [119].
Az implantátumok felszíni sajátosságai
Egyre gyakrabban találkozunk az anamnézisben cukorbetegséggel, véralvadásgátlás problematikájával, csontritkulással, antireszorptív kezeléssel vagy rendszerbetegségekkel. Ezek a társuló állapotok megnehezítik a csontintegráció kialakulását és szükségessé teszik olyan felületkezelési eljárások által létrehozott felszín kialakítását, amely az osseointegratiot felgyorsítja. Emellett a korai terhelési protokollok alkalmazását is elősegítheti [5, 128, 129]. A felület morfológiájának megváltoztatása hatással van a biológiai folyamatokra, a csontintegráció kialakulására. A felület módosítása befolyásolhatja az implantátumok teherviselő képességét és a megfelelő csontintegráció kialakulásának időtartamát is. Amennyiben a felület szerepét vizsgáljuk a csontintegrációban, akkor az itt végbemenő élettani folyamatok szempontjából az implantátum felületének két fontos tulajdonságát kell kiemelnünk: a felület tisztaságát és a felület morfológiáját [4].
A felület morfológiai jellemzői közül a felszíni érdesség különböző mérettartományai, a nedvesítőképesség és a különböző típusú bevonatok erősen hozzájárulnak a csontintegráció során zajló biológiai folyamatokhoz azáltal, hogy közvetlen kapcsolatot létesítenek a gazda csontsejtekkel.
A felület mechanikai egyenetlenségei fontos szerepet játszanak a csontsejtekkel való kapcsolatban. Mikrométeres nagyságrendű elemek a csontsejtekkel, míg a nanométeres nagyságrendű képletek a fehérjékkel történő kapcsolatokért felelnek [4, 130].
Az implantátumok felületi érdessége a 100 mikrométernél kisebb felületi jelenségeket foglalja magában. A felszín érdességének általános jellemzésére két paramétert alkalmaznak: 1. Ra érték (kiemelkedések átlagértéke, két dimenzió), 2. Sa érték (területi kiemelkedések átlagértéke, három dimenzió). A legtöbb fogászati implantátum mérsékelten érdes, 1-2 μm Ra értékkel rendelkezik. Albrektsson és Wennerberg leírták, hogy ez az értéktartomány a legkedvezőbb a csontintegráció kialakulása szempontjából. A barázdák, árkok és kiemelkedések megfelelő felületet biztosítanak a csontintegráció biológiai folyamataihoz. A felület mikrométeres módosításai befolyásolják a csontképző sejtek növekedését, anyagcseréjét és vándorlását, citokin és növekedési faktor termelését. A mikromorfológiát befolyásoló eljárások jól dokumentáltak és évtizedek óta klinikai alkalmazásban vannak [129, 131-133].
A nanomorfológiai tartomány a topográfia nanométeres megváltoztatását jelenti (1-100 nm). Amíg a mikromorfológia befolyásolja a csontképző sejtek működését, a nanomorfológia módosulásai azonban már a fehérjeszinten hatnak a sejt-implantátum kapcsolat alakulására. Nemcsak érdességek alakíthatók ki, hanem megváltoztathatók a felszín kémiai tulajdonságai is. Ezáltal növelhető a felületi energia, amely kedvezően befolyásolja az osteoblastok megtapadását és működését. Napjainkban számos nanomorfológiai módosítást alkalmaznak [128, 134-137, 142].
Ajánlás46
Általánosságban megállapíthatjuk, hogy a különböző felületkezelési eljárások fő célja a minél gyorsabb, biztosabb szekunder stabilitás létrehozása.
A klasszikusan, esztergált, speciális felületkezelés nélkül előállított implantátumok az osseointegratiot követően kisebb BIC értéket érnek el a mérsékelt érdességű implantátumokhoz képest. Utóbbiak gyorsabban, nagyobb mértékű szekunder stabilitásuk miatt ajánlhatóak a klinikailag kihívást jelentő szituációkra. Így kisebb denzitású (D3, D4) minőségű csontban, azonnali/korai implantáció esetén, azonnali/ korai terhelési protokoll mellett, rizikópáciensek esetén, rövid implantátumok alkalmazásakor használatuk előnyös. Az utóbbi évtizedben a kombinált felületkezelés (homokfúvott és savazott), hidrofil, nanofelületű impantátumok számítanak korszerűnek. (1++, A) [4, 5, 128-142]
A jelenlegi implantátum behelyezési és terhelési protokollok
A fogeltávolítást követő implantáció lehetséges időpontjai
Általánosságban elmondhatjuk, hogy a fogelvesztést követően bizonyos idő elteltével jelentősen romlanak az implantáció feltételei. Az implantációs fogpótlások megvalósítása egyre bonyolultabbá, költségesebbé válhat. Az egyre összetettebb, hosszabb kezelési idővel járó csontpótló eljárásokkal kombinált műtétek több szövődménnyel járhatnak.
A pácienst tehát a fogelvesztést, tervezett fogeltávolítást követően fel kell világosítani a foghiány korai és késői következményeiről, a lehetséges implantológiai ellátás megfelelő időzítéséről. Az állcsontatrophia a fogelvesztést követően a facialis corticalis leépülésével kezdődik, mivel az általában vastagabb lingualis corticalis kevésbé hajlamos a gyors térfogatvesztésre.
Különösen igaz ez a felső állcsont elülső régiójára. Kutatások szerint a fogeltávolítást követő első évben a csont szélessége 25%-kal, amíg a második évet követően már 40%-kal redukálódhat. Az atrophia következtében a normál átmérőjű 4 mm-es implantátumok beültetése gyakran a csökkent állcsontvolumen miatt nem valósítható meg [5, 143].
A klinikusnak alapvetően négy kezelési protokoll közül szükséges kiválasztania az adott szituációnak leginkább megfelelő alternatívát.
A maxilla anterior régiójának rehabilitációjakor elsődleges szempont a kitűnő esztétika elérése és annak hosszú távú stabilitása, a megfelelő funkció és fonetika megvalósulása mellett.
Ajánlás az esztétikai régióra vonatkozóan:
Az extractios sebgyógyulás biológiai hátterének ismeretére támaszkodva mind a négy műtéti protokoll ajánlott, amennyiben a döntéshozatal a megfelelő szempontok és diagnosztikai eszközök felhasználásával (pl. CBCT) történik. A Buser és mtsi. által kidolgozott ajánlásokat, valamint a műtétek alapvető jellemzőit a mellékletként szereplő táblázatban is összefoglaljuk [143]. (lásd. 4. táblázat)
Ajánlás47
Az azonnali implantáció (1. típus, implantáció a fogeltávolítással egyidőben) lebenyképzés nélküli kivitelezése megfelelő anatómia viszonyok mellett javasolt. Alapvető feltétele az eltávolítandó fog facialis falának intakt mivolta, valamint a gingiva vastag biotípusa. További feltétele a gyulladásmentes csontos és lágyszöveti környezet, valamint az implantátum megfelelő primer stabilitása (25-40 Ncm behelyezési nyomaték és/vagy a legalább 70 ISQ érték elérése), a megfelelő occlusios viszonyok adottsága, melyek lehetővé teszik az ideiglenes pótlással ellátott implantátum gyógyulását funkció közben. Ezenkívül szükséges az implantátum háromdimenziós térben való megfelelő pozicionálása is. Ehhez a megoldáshoz együttműködő páciens szükséges [103]. Ezen szigorú kritériumoknak az esetek megközelítőleg 5-10%-a tesz eleget. A rövidebb kezelési idő, valamint a gyorsabb protetikai rehabilitáció miatt a páciensek számára kétségtelenül ez a legvonzóbb kezelési mód. Szükséges azonban megjegyezni, hogy ez műtét típus a sebész legnagyobb tapasztalatát igényli, SAC klasszifikáció alapján a C szintet (komplex beavatkozás) [144]. További előnye az azonnali implantációnak, hogy megfelelő kivitelezés esetén az implantációs fogpótlás körül az eredeti lágyrész struktúra megtartását segíti elő. Tarnow és munkatársainak multicentrikus vizsgálata alapján a faciális csont és lágyrészek megtartásához két kezelési fázis megvalósítása szükséges; az implantátum teste és a facialis csontfal közötti rés kitöltése ajánlott csontpótló anyaggal, valamint megfelelő primer stabilitás esetén a fog eredeti lágyrész kontúrját követő ideiglenes korona, szub-optimális primer stabilitás esetén pedig hasonló profilt követő egyéni gyógyulócsavar alkalmazása mellett várható a faciális kemény és lágyszöveti dimenzió legkisebb mértékű csökkenése [146].
Az elmúlt években elterjedt egy olyan azonnali implantációs technika, mely során a foggyökér egy része az alveolusban marad. Ezeket a technikákat összefoglalóan parciális extractios terápiának nevezi az irodalom. 1 mm-nél vékonyabb buccalis csontfal esetén a buccalis oldalon meghagyott foggyökérdarab segít a parodontalis rostrendszer megtartásán keresztül megakadályozni a buccalis csontfal resorptióját. A buccalis gyökérrész benthagyásának feltételei, hogy fractura, periapicalis gyulladás ne legyen jelen, a foggyökérdarab mentes legyen szuvasodástól, gyökértömő anyagtól. Ajánlatos a buccalis foggyökér darabot palástszerűen elvékonyítani, valamint az alveolus szél szintjéig redukálni. Ezután elvégezhető az azonnali implantáció. A rés kitöltése és megfelelő primer stabilitás elérése esetén azonnali ideiglenes pótlás készíthető [143]. Olyan esetekben, ahol a reziduális csont mennyisége, minősége, elhelyezkedése megfelelően pozícionált implantátum számára sem biztosít lehetőséget, ott ajánlatos a késői implantátum behelyezés elősegítésére az alveolus preservatios eljárást alkalmazni, amivel megőrizhető az alveolus eredeti dimenziója. (1+, A) [103, 146, 147]
Ajánlás48
A lágyszöveti gyógyulás melletti korai implantátum behelyezés (2. típus, implantátum behelyezése a fogeltávolítás után 4-8 héttel) ajánlott, amennyiben az eltávolítandó fog facialis csontfala sérült, vagy vékony biotípussal (1 mm alatt) rendelkezik. A felső állcsont esztétikai régiójában az esetek megközelítőleg 80%-ban találkozunk ilyen feltételekkel. Ezzel a műtéti protokollal kitűnő regeneratív és esztétikai eredmény érhető el a lágyrész recessio, mint fő rizikó alacsony előfordulása mellett.
A lágyszövetek gyógyulását követően az implantátumot lebenyképzéssel, kontúr-augmentatioval egybekötve (GBR technika) helyezzük be. Ilyenkor a kedvező csontviszonyok lehetővé teszik az ideális három dimenzió szerinti implantátum behelyezést a megfelelő primer stabilitás elérése mellett. A kontúr-augmentatio alkalmazásakor azonban az augmentatiot követő lebenynyújtás miatt számos esetben elvész a keratinizált mucosa, másodlagos lágyrész korrekcióra van szükség. A beavatkozást SAC klasszifikáció alapján A szintre sorolják [143]. A korai terhelési protokollok (2-3 típusok) korai implantátum behelyezés esetén nem megfelelően dokumentáltak, így rutinszerű alkalmazásuk nem javasolható [103]. (1+, A) [103, 143]
Ajánlás49
Korai implantációt a keményszövetek részleges gyógyulását követően (3. típus, fogeltávolítást követően 12-16 héttel) ritkán ajánljuk. Ilyenkor az eltávolítandó fog körüli kiterjedt csontlaesio (például cysta radicularis) gyógyulását követően az implantátum ideálisan behelyezhető kontúr-augmentatioval (GBR technika) egybekötve. A beavatkozást SAC klasszifikáció alapján A szintre sorolják [143].
A késői (4. típusú, fogeltávolítást követően fél évvel, vagy ezt követően) műtét a páciens számára általában a legkevésbé vonzó megoldás. Ennek indikációja igen szűk. A csontban jelenlévő kiterjedt laesio (pl. nagyméretű cysta), vagy a páciens életkora, esetleg egyéb személyes ok kontraindikálja az implantáció korábbi időpontban történő elvégzését. A szignifikáns csontatrophia megelőzése céljából a patológiás laesio eltávolításával egyidejűleg (pl. cystectomia) csontregenerációs műtétet (GBR technika) végezzünk. Fél évvel később, megfelelő csontszöveti regenerációt követően helyezhetjük be az implantátumot kontúr-augmentatioval (GBR technika) egybekötve. Ez a műtét típus az esetek kevesebb, mint 5%-ában választandó, ugyanakkor megjegyzendő, hogy a páciens késői döntése miatt, mégis sor kerül rá. A beavatkozást SAC klasszifikáció alapján A szintre sorolják. (1+, A) [143]
Ajánlás50
A kezelési alternatívák az adott klinikai eset függvényében módosulhatnak, a GBR technikán kívül egyéb csontpótló eljárások, alveolus preservatios technikák is alkalmazhatóak. A gyorsabb, nagyobb mértékű osseointegratiot a megfelelő felszínű kialakítással rendelkező implantátummal (pl. moderáltan érdesített, módosított nanostruktúrával rendelkező) érhetjük el. Az adott kezelés kiválasztásakor figyelembe kell venni a klinikus tapasztalatát, aminek egyeznie kell a kiválasztott protokollhoz kapcsolódó kihívásokkal. (1+, A) [103, 4, 5, 143-145]
Ajánlás51
Késői implantátum behelyezés esetén a korai terhelési (4B típus) és a hagyományos terhelési (4C típus) protokollok jól dokumentált, és ezáltal megfontolandó eljárások. Az azonnali terhelési (4A típus) protokoll megfontolandó, ha a páciens szempontjából előnyös eredmény várható és az azonnali pótlás/terhelés feltételei adottak. (1+, A) [4, 5, 103, 143-145]
4. táblázat: Implantátum behelyezésének lehetséges időpontjai az esztétikai régióban, Buser és mtsi. javaslatai. [143]
| Terminológia | Azonnali implantátum- behelyezés | Korai implantátum- behelyezés lágyszöveti gyógyulással | Korai implantátum- behelyezés részleges csont gyógyulással | Késői implantátumbehelyezés | |
| Műtét típus | 1. típus | 2. típus | 3. típus | 4. típus, csontpótlással kiegészítve gerinc preservatio céljából | 4. típus preservatio nélkül |
| Műtétet megelőző gyógyulás időtartama | - | 4-8 hét | 12-16 hét | 6 hónap, vagy annál hosszabb | 6 hónap, vagy annál hosszabb (gyakran évek) |
| Esetkiválasztás szempontjai | - Intakt facialis alveolus csontfal, vastag fal fenotípussal (> 1 mm) - Vastag lágyszöveti biotípus - Alveolusban nincs akut gyulladás - Elégséges apicalis csontkínálat az implantátum három dimenzióban ideális pozíciójú stabilizációjához | - Vékony, vagy sérült faciális csontfal - Elégséges apicalis csontkínálat az implantátum három dimenzióban ideális pozíciójú stabilizációjához | Kiterjedt periapicalis csontdefektus, mely esetben 1., 2. típusú műtét nem lehetséges | - Serdülők (nem érték el az implantáció alsó korhatárát) (< 20 éves) - Kiterjedt csont laesio a foggyökértől apicalisan, palatinalisan Apicalis pozícióban ankilotizált foggyökér, hiányos csontvolumen a gyökértől apicalisan | Implantáció hosszú távú, késleltetése a páciens (pl. serdülő, várandósság), vagy a lokális tényezőből (pl. kiterjedt cysta) adódóan |
| Sebészeti kivitelezés | Lehetőség szerint lebenyképzés nélkül, Belső augmentatio | Lebenyképzéssel Kontúraugmentatio GBR-vel | Lebenyképzéssel Kontúraugmentatio GBR-vel | Lebenyképzéssel Kontúr- augmentatio GBR-vel | - Elégséges csontmennyiség lebenyképzéssel, kontúr- augmentatioval (GBR technika) - Elégtelen mennyiségű csont esetén, csontpótlás több lépésben. Ezt követően implantátum behelyezés általában kontúr- augmentatioval |
| Nehézségi szint | Komplex (C kategória) | Haladó (A kategória) | Haladó (A kategória) | Haladó (A kategória) | Komplex (C kategória) |
Ajánlás52
Ajánlás az esztétikai régión kívül eső területekre vonatkozóan:
Ebben a régióban is alapvető a fogeltávolítást megelőző alapos kemény, valamint lágyszöveti viszonyokra is kiterjedő klinikai vizsgálat, adekvát képalkotó eljárás elvégzése.
Megfelelő indikáció esetén mind az azonnali, korai, késői protokoll választható.
Azonnali beültetésnél számolni kell a gyulladásos szövődmények fokozott előfordulásával, a megfelelő primer stabilitás elérésének, valamint az ideális háromdimenziós pozícionálás nehézségeivel. Ezeken kívül a lágyszövetek elégtelen mennyisége nehezítheti a sebzárást. Amennyiben az azonnali implantáció esetén az alveolus fala és az implantátum közötti rés meghaladja a 2 mm-t, a műtét GBR technikával, vagy egyéb csontpótló eljárással történő kiegészítése ajánlott. Mind az azonnali, mind a korai implantációs protokoll mellett jelentősen rövidíthető a kezelési idő hossza. A korai behelyezés megfelelő alternatívája lehet az azonnali implantációnak, amennyiben az eltávolítandó fog akut, vagy krónikus gyulladása, a kiterjedt csontlaesio, a primer stabilitás hiánya, a nem megfelelő 3 dimenziós implantátum pozicionálása vagy a vékony biotípus rontaná az implantáció rövid, vagy hosszú távú sikerességét. Azonnali, vagy korai implantációs protokoll mellett kúpos, önmetsző implantátumforma választása könnyíti a megfelelő primer stabilitás elérését. A gyorsabb, nagyobb mértékű osseointegratiot a megfelelő felszínű kialakítással rendelkező implantátummal (pl. moderáltan érdesített, módosított nanostrukturával rendelkező) érhetjük el. Az adott kezelés kiválasztásakor figyelembe kell venni a klinikus tapasztalatát, aminek egyeznie kell a kiválasztott protokollhoz kapcsolódó kihívásokkal. (1++, A) [4, 5, 103, 143-147]
Az implantátumok megfelelő pozícionálása
A megfelelő háromdimenziós pozícióba beültetett implantátum az egyik legfontosabb kritériuma az esztétikus és hosszú távon stabil eredmény elérésének az alkalmazott implantátum rendszertől függetlenül. A későbbiekben készülő, implantátumon elhorgonyzott fogpótlás alapját az implantátum válla fogja képezni, amelynek jelentős hatása van a lágy-, és keményszöveti stabilitásban [148]. A nem megfelelően pozicionált implantátumok esetében periimplantaris csontresorptio, valamint lágyszöveti recessio alakulhat ki.
Az implantátum vállának elhelyezkedését mesiodistalis, vestibulooralis, valamint apicocoronalis dimenziókban vizsgálhatjuk [4]: (lásd5. táblázat).
a) mesiodistalis:
Az implantátumot egyes források szerint legalább 1,5-2 mm-re kell pozicionálni a szomszédos fogak gyökerétől, így tudjuk fenntartani az esztétikai szempontból fontos interdentalis csontseptum véréllátását, ezáltal épségét [4]. Amennyiben az implantátumot túl közel pozicionáljuk a szomszédos fogakhoz, az interproximalis csont resorptiojára, következményesen a papilla magasságának csökkenésére számíthatunk. A kialakult viszonyok mellett csak kedvezőtlen emergencia profil alakítható ki. A korona anatómikus kialakítása esetén interproximálisan fekete háromszög jelenlétével számolhatunk vagy kompromisszumos megoldásként hosszabb kontaktfelszín kialakításával korrigálható az esztétikailag kedvezőtlen állapot. A csont resorptioja nem csak esztétikai problémát okoz, hanem következményesen circumferentialis csontkráter alakul ki az implantátum körül, amely a hosszú távú sikerességgel nem összeegyeztethető. A horizontális irányban megfigyelhető resorptios zóna az implantátum felszínétől mérve 1-1,5 mm, tehát minimálisan ekkora távolságot kell tartani a szomszédos fogtól [9, 103, 149, 150]. Több implantátum beültetésekor egymástól legalább 3 mm távolságot kell hagyni, hogy hosszú távon megőrizzük az implantátumok vállánál a csont magasságát [151].
b) vestibulooralis:
Az implantátum pozícionálásakor a szomszédos fogak legnagyobb vestibularis domborulatát érintőleg összekötő képzeletbeli vonaltól 1 mm-el palatinalisabban kell az implantátum facialis felszínének kezdődnie. A buccalis csont vastagsága az implantátum mellett minimálisan 1-1,5 mm legyen a megfelelő szöveti stabilitás érdekében. Ennek elégtelen mennyisége esetén a buccalis csont részlegesen, vagy teljesen felszívódhat, amely lágyrész recessiot és periimplantális gyulladást eredményezhet [4, 9, 103, 149, 150]. A helytelen pozicionálás továbbá a protetikai ellátást is nehezíti, a későbbi mechanikai komplikáció esélye gyakoribb [9, 103, 149, 150].
c) apicocoronalis:
Az implantátum apicocoronalis dimenziójának meghatározásakor figyelembe kell vennünk a mucosa vastagságát. A későbbiekben kialakuló biológiai szélesség biztosításához a mucosa legmélyebb pontjától 2-3 mm-el apicalisabban kell pozicionálnunk az implantátum vállát. Lebenyképzést követően viszonyítási pontot jelent a szomszédos fogak (parodontalis tapadásveszteség nélkül) zománc-cement határa, amelytől 1 mm-el apicalis irányban helyezkedjen el az implantátum válla [4, 9, 103, 149, 150]. Figyelembe kell venni, mely fog pótlását végezzük, például a felső kismetsző fogak zománc-cement határa coronálisabban helyekedik el. Ideális esetben a fog mid-facialis ínyszélétől legalább 2-3 mm-el apicalisabban legyen az implantátum válla [9, 103, 149, 150]. Az állcsontgerinc és a koronák jövőbeni kontaktpontjai közötti maximum 5 mm-es távolság ad lehetőséget arra, hogy az ínypapillák kitöltsék az interproximalis területet [152]. A túl coronalis pozícióba helyezett implantátum szürkés színe áttűnhet a mucosan a lágyszövetekbe nyúló érdesített felületű implantátum felülete könnyen befertőződik, periimplantitis alakulhat ki. A mélyebben behelyezett implantátumok adják meg a megfelelő lágyrész profil kialakítását [4, 9, 103, 149, 150].
Ajánlás53
Az implantátumok mesiodistalis elhelyezésénél az implantátum felszínétől mérve minimálisan 1-1,5 mm távolságot kell tartani a szomszédos fogtól. Több implantátum beültetésekor egymástól legalább 3 mm távolságot kell hagyni [151].
Az implantátum vestibulooralis pozicionálásakor a szomszédos fogak legnagyobb vestibularis domborulatától 1 mm-el palatinalisabban kell az implantátum facialis felszínének kezdődnie. A buccalis csont vastagsága az implantátum mellett minimálisan 2 mm legyen [4, 9, 103, 149, 150]. Az implantátum apicocoronalis dimenziójának meghatározásakor a mucosa legmélyebb pontjától 2-3 mm-el, a szomszédos fogak (parodontalis tapadásveszteség nélkül) zománc-cement határától lehetőleg 1 mm-el apicalisabban kell pozicionálnunk az implantátum vállát.
A hosszú távú lágyszöveti stabilitás alapja a csont megfelelő horizontális és vertikális dimenziója, ennek hiányában keményszöveti és/vagy lágyszöveti augmentatio elvégzése javasolt. (1++, A) [4, 9, 103, 149, 150]
5. táblázat: A megfelelő implantátum pozícionálás irodalmi hivatkozásokkal alátámasztva. [153]
| Irodalom | Mesiodistalis | Irodalom | Apicocoronalis | Irodalom | Vesibulooralis |
| Grunder és mtsai (2005) | 1,5 mm-re a szomszédos fogaktól | Buserés mtsai (2004) | 1 mm-el palatinalisabban a szomszédos fog emergencia pontjától | ||
| Vela és mtsai (2012) | 1 mm-re a szomszédos fogtól (platform switching esetén) | Saadon és mtsai (1999), Gründer és mtsai (2005), Capelli & Testőri (2012) | 3 mm-el a korona apicalis széle alatt | ||
| Grunder és mtsai (2005) | 3 mm-re a szomszédos implantátumtól | Buserés mtsai (2004) | 1 mm-el apicalisabban a szomszédos fog zománc-cement határától | Scutella és mtsai (2015) | Az implantátum hossztengelye a jövőbeni fog, vagy szomszédos fog incisalis élének megfelelően legyen |
Az ideális apicocoronalis implantátum pozícionálással csökkenthetjük a crestalis csont felszívódását, valamint kedvezőbb körülmény biztosítható a megfelelő emergencia profil és koronaforma kialakításához. Az egyik fő probléma azonban az implantátum és a felépítmény között létrejövő mikrorés, amely hatással van a periimplantális gyulladás és a crestalis csont resorptiojának mértékére [154, 155]. Amennyiben a mikrorés távol helyezkedik el a csonttól, úgy kisebb mértékű csontresorptiora lehet számítani [154, 156]. A felületkezelési eljárásoknak köszönhetően az érdes implantátum felszín osseointegratioja megvalósul, azonban a crestalis csont felszívódása miatt az supracrestalissá válhat. A szabaddá váló felszín nagyfokú plakk akkumulációs hajlammal bír [157]. A funkcionáló implantátumok körül 2 mm-t meghaladó csontvesztés esetén gyulladás, periimplantitis alakul ki [153].
A crestalis csont korai reszorpciója az implantátum beültetése és a felépítmény behelyezése előtti állapot összehasonlításával mérhető. Az oka többek között lehet a nem megfelelő implantátum forma, a mucoperiosteális lebenyképzés [148, 149], valamint a tervezés és az implantátumbeültetés során elkövetett hibák. A késői reszorpció a felépítmény behelyezése után a funkcionális terhelést követően mérhető. A jelenség többek között a protetikai munkafázisok alkalmával megsértett hámtapadással, a mikrorés jelenlétével, a biológiai szélesség kialakulásával, valamint a túlterheléssel magyarázható [159-161]. A crestalis csont resorptiojának etiológiai faktora továbbá a gingivalis biotípus, a lágyszövet vastagsága is. Az implantátum beültetése során figyelembe kell venni a beteg biotípusát, hogy a biológiai szélesség létrejöttéhez szükséges minimális tér rendelkezésre álljon. Vékony biotípus esetén például a supracrestalis pozicionálás nagyobb csontresorptiot eredményezhet. A 2 mm-t meghaladó lágyszöveti vastagság szignifikáns mértékben csökkenti a crestalis csont resorptioját [148].
A hagyományos nézetek és általában az implantátumokat gyártó cégek az equicrestalis (csont szintjének a magasságában) implantátumbeültetést preferálják [162, 163]. Számos szerző azonban javasolja a bone level implantátumok subcrestalis elhelyezését, amivel megőrizhetők a kezdeti lágyrész viszonyok, illetve megakadályozható az implatátum körüli csontfelszívódás [154]. Az esztétikai zónában kiemelt jelentősége van a subcrestalis pozicionálásnak, ezáltal a suprastruktúra számára nagyobb tér áll rendelkezésre, amelyen megfelelő emergencia profil alakítható ki [164]. A bone level implantátumok esetében azonban a publikációk eredményei nem teljesen azonosak, egyesek szerint a subcrestalis implantátum pozicionálás nem szignifikáns mértékben csökkent korai crestalis csont resorptiot eredményez a supra-, és equicrestalis pozicionáláshoz viszonyítva. A késői csontresorptio vizsgálatakor azonban már szignifikánsan kisebb mértékű csontfelszívódás mérhető supracrestalis pozicionáláskor [165]. Ercoli és munkatársai 12-18 hónappal az implantátumok beültetését követően azonban hasonló mértékű csontresorptiot mértek supra-, sub-, és equicrestalis implantátum pozícionálást követően is [166]. Az eredetileg equicrestalis, vagy enyhén subcrestalis implantátum felületkezelt felszíne a korai csontresorptio hatására supracrestalissá válhat. A subcrestalis implantátum tehát kisebb eséllyel exponálódik, ami plakkakkumulációhoz, periimplantitis kialakulásához vezethetne [166].
A supracrestalis elhelyezést preferáló orvosok szerint viszont a csonttól távolabb kerülő mikrorés káros hatásai így kiküszöbölhetőek, akár az implantátum felületkezelt részének szabadon hagyásával is [167,168].
Az eredeti sebészi protokoll szerint a tissue level implantátum érdesített és polírozott részeinek határát equicrestalisan javasolt elhelyezni [169]. Az előnyök között említhető, hogy a mikrorés supracrestalis elhelyezkedés miatt a felépítmény rögzítése nem befolyásolja a csontresorptiot, valamint a korona széli zárásának paramarginalis mivolta megkönnyíti a jó szájhigiéné fenntartását [165]. Másfelől a polírozott implantátumnyak előnytelen lehet az esztétikai zónában, emiatt néhány szerző javasolja az 1 mm-el subcrestalisabb beültetést [170, 171]. A polírozott titán felszínen azonban nem jön létre osseointegratio, a direkt kapcsolat hatására a környező csontszövet fokozatos resorptioja figyelhető meg [172,173]. A subcrestalis pozicionálás tehát szignifikánsan nagyobb mértékű crestalis csontresorptiot eredményez az equicrestalisan beültetett implantátumokhoz képest [173]. A 11 közlemény eredményeit vizsgáló irodalmi összefoglaló a tissue level implantátumok equicrestalis pozicionálását javasolja [174].
Az equicrestalisan beültetett tissue-, és bone level implantátumok körüli késői csontreszorpciót vizsgáló metaanalízis eredményei alapján a bone level implantátumoknál kisebb mértékű csontresorptiora lehet számítani a tissue level implantátumokhoz képest [175].
Ajánlás54
Az implantátumok formai, felületi és méretbeli variabilitása miatt a crestalis csonthoz viszonyított pozicionálását tekintve egyértelmű állásfoglalás nem tehető. Azonban a publikációk többsége a bone level implantátumok 0,5-1 mm-es subcrestalis pozicionálását ajánlja. A vékony gingivalis fenotípusú betegeknél ez fokozottan ajánlott, hiszen a biológiai szélesség kialakulása a periimplantális csont felszívódását eredményezheti [174-176].
A tissue level implantátumok beültetése esetén a publikációk szinte egyöntetűen az equicrestalis pozícionálást javasolják. (1+, A) [174]
A tengelyirányú terhelés klasszikus biomechanikai elv, de napjainkra túlhaladottá vált. Ebben szerepe lehet a különleges felületeknek, a különleges geometriáknak és a protetikai sínezésnek. Szándékosan döntött (intentionally tilted) implantátumok kontra tengelyirányban behelyezett implantátumok kérdése még nyitott [103].
Lehetőség van a kiegészítő sebészi beavatkozások (augmentatio) számának és a készülő fogpótlás konzolhosszának csökkentésére szándékosan döntött implantátumok alkalmazásával. A konszenzus konferencia szakirodalmi áttekintése összehasonlítja a szándékosan döntött implantátumok klinikai teljesítményét a tengelyirányban behelyezett implantátumokhoz képest a teljes állcsontra kiterjedő rögzített fogpótlások esetén. Az elsődlegesen vizsgált paraméterek az implantátum és fogpótlás túlélése voltak. A másodlagosan értékelt eredmények között szerepelt az implantátum körüli marginális csontveszteség, lágy- és keményszöveti komplikációk, a fogpótlással összefüggő komplikációk és a szubjektív páciens elégedettségi tényezők.
Konszenzuson alapuló állásfoglalás [174-176]
1. Nincs statisztikailag szignifikáns különbség az elsődlegesen vizsgált (implantátum és fogpótlás túlélése) és a másodlagosan vizsgált paraméterek (implantátum körüli marginális csontveszteség, lágy- és keményszöveti komplikációk, a fogpótlással összefüggő komplikációk és a szubjektív páciens elégedettségi tényezők) tekintetében a szándékosan döntött és a tengelyirányban behelyezett implantátumok alkalmazása esetén.
2. A leggyakoribb komplikációk az ideiglenesen alkalmazott akril rezin teljes állcsontra kiterjedő rögzített fogpótlások (full-arch FDP) esetén a fogpótlás törése, csavarlazulás és a leplezőanyag sérülése voltak.
3. A végleges fogpótlások esetén a fémváz törése ritkán fordul elő. Gyakoribb komplikációk a leplezőanyag kopása és törése, a fogpótlás szükséges újbóli adaptálása a változó állcsont gerinchez, felépítmény vagy protetikai csavar lazulása, törése, a csavarbemenet hozzáférhetetlensége.
Ajánlás55
Az anterior és posterior implantátum elosztást maximalizálni kell a teljes állcsontra kiterjedő rögzített fogpótlások készítése során. Amennyiben lehetséges, törekedni kell az axiális irányú implantátum behelyezésre. Anatómiai limitációk megléte esetén ajánlható a posterior implantátumok döntött behelyezése. (1+, A) [103]
Az orális implantátumok sebészete
Az orális implantátumok sebészete egy komplex, több lépésből álló műtét típus, ahol mindent átgondoltan, a szakma szabályainak szigorú betartása mellett kell végezni a hosszú távú siker érdekében. A megfelelő érzéstelenítést
követően általában a lebeny biztosítja a csontviszonyok teljes áttekinthetőségét, az implantátumok gyógyulását [4]. A megfelelő lebenyképzéssel pontosabb pozícióba történhet az implantátum beültetése, a csontpótló eljárások sikerességét is nagymértékben befolyásolja, valamint a lágyszövetek gyógyulását, pozícióját is meghatározza.
Az ideális lebeny kiválasztásakor számos alapelvet szükséges betartanunk, amelyek az alábbiak:
- fontos anatómiai képletek sérülését elkerüljük,
- mucoperiostealis lebeny képzése,
- megfelelő nagyságú,
- szükség szerint legyen megnagyobbítható,
- megfelelő vérellátású lebeny képzése,
- feszülésmentes sebzárás,
- a varratok csontos alapra kerüljenek.
Az implantátumok beültetése történhet azonban lebenyképzés nélkül is.
A lebenyképzés nélküli technika során lágyszöveti trepánnal eltávolítják a leendő implantátum feletti lágyszövetet, majd ezen keresztül történik az implantátum beültetése. Azonnali implantáció során az alveoluson keresztül történik az implantátum beültetése. Az előnye, hogy az ínypapilla és az állcsontgerinc vérellátása zavartalan marad, valamint kevesebb postoperativ fájdalommal jár a beavatkozás. Alkalmazásához azonban megfelelő csont és keratinizált mucosa mennyiség szükséges, hiszen az állcsont kiterjedése sem látható, így gyakrabban fordul elő az implantátumok nem megfelelő pozicionálása. A navigációs sebészet használatával azonban kiszámíthatóbb és biztonságosabb az eljárás. Minden esetben különös figyelmet kell fordítani a keratinizált szövetek mennyiségére, minőségére, valamint kiterjedésére, mivel a technika nagyon könnyen keratinizált mucosa területén kívül eső implantátum behelyezéshez vezethet [74].
A foghiányt határoló interproximalis papilla elfogadható magassága esetén megfontolandó a papillapreservatios lebeny képzése. A crestalis metszés 1-1,5 mm-re megközelíti a szomszédos fogakat, majd vertikális segédmetszéssel teljes vastagságú lebeny képezhető. A papilla vérellátása így megőrizhető, azonban a környező területek korlátozottan hozzáférhetőek, csontaugmentatios eljárások nehezen kivitelezhetőek, valamint a nem keratinizált szövetek hegesedésével járhat. A lebenyképzési technika elsősorban az esztétikai zónában ajánlható, ahol a keratinizált szövet vastagítása, szélesítése szükséges [5].
A boríték lebeny az implantátumbeültetéskor a leggyakrabban alkalmazott lebenytípus. A midcrestalis metszés a szomszédos fogak vestibularis és oralis intrasulcularis metszésében folytatódik. A segédmetszéssel járó hegképződés elkerülhető, valamint könnyű sebzárást tesz lehetővé. A korlátozott hozzáférhetőség és a sebzárási vonalban nagyobb eséllyel kialakuló feszülés miatt kiterjedt csontpótló eljárásokhoz alkalmazása nem ajánlott. Az implantátum beültetésekor fellépő komplikációk, vagy a tervezettnél nagyobb volumenű csontpótláskor segédmetszések alkalmazásával háromszög-, vagy trapéz alakú lebeny képzése javasolt [5].
A háromszög vagy trapéz alakú lebenyek elsősorban csontpótló eljárásokhoz, vagy bonyolult anatómia szituációkban alkalmazott lebenytípusok, amelyek megfelelő rálátást biztosítanak a műtéti területre, valamint nagyobb eséllyel zárhatóak feszülésmentesen. A nagymértékű feltárás nagyobb csontvesztéssel és postoperativ panaszokkal társul, valamint nagyobb eséllyel alakul ki recessio. Az említett hátrányok miatt alkalmazása csak indokolt esetben javasolt [5, 6].
Jelölő fúrás, előfúrás
Jelen fejezetben nem térünk ki a különböző navigált sebészeti módszerekre (lásd. egyéb fejezetek). Az implantációs műtét szabad kézzel végzett típusát részletezzük.
Amennyiben lebenyképzés történt, a szabaddá vált csontfelszínt áttekintjük. Az implantátum tervezett helyének megfelelően, a műtéti területre eső gerincélen lévő egyenetlenségeket, késpengeszerű gerincélt gömbfrézerrel elsimítjuk. Ugyanezt megtehetjük különböző kialakítású csontkaparó műszerrel is. Az így nyert csontforgácsot később periimplantálisan önmagában, vagy egyéb csontpótló anyaggal összekeverve felhasználhatjuk [4, 5, 6, 74, 177].
Egyes esetekben a későbbi protetikai ellátáshoz szükséges vertikális dimenzió megteremtése céljából szükség van a gerincél vertikális redukciójára. Ezt gondos protetikai tervezés alapján, körültekintően végezzük [5, 177, 178].
A csontsebészetben a sebgyógyulás érdekében bizonyos alapszabályokat mindig be kell tartani. A fúrók segítségével végzett csontpreparálásnál a hőhatás okozta trauma a legnagyobb veszély. A fúrást állandó steril fiziológiás sóoldattal (0,9% NaCl) történő hűtés mellett kell végezni. A hűtőfolyadék ajánlott mennyiség legalább 50 ml/perc [5, 6, 74].
A fúrót mindig azonos irányba tartva, tengelyirányú ki-be pumpáló mozdulatokkal, kíméletes előretolással használjuk. A kialakított iránytól való eltérés a furat bemeneténél, a spirálfúrók száránál nagyobb mértékű csonttágítást okoz, mint a csúcsi részén. Az így kialakított csontágy a marginális részen a tervezettnél nagyobb átmérőjű lehet, ami az implantátum pontatlan illeszkedése miatt ronthatja annak primer stabilitását. A pumpáló mozdulat jelentősége a hűtőfolyadék bepréselésében és a rövid ideig tartó fúró-csont kapcsolatban van. A gyakorlatban jó ritmus, ha a fúrónyomást kb. fele ideig tartó szünet, kis visszahúzás követi. A pumpáló mozgás (bone-dance) különös jelentőséggel bír keményebb D1, D2 csontminőség esetén, amikor fokozott a hőhatás okozta trauma esélye. D4 csontminőség esetén a pumpáló mozdulatok minimalizálása javasolt, mivel az könnyen a furat túltágítását eredményezheti. A fúróra elégséges nyomást ajánlott kifejteni, amely legalább 2 mm preparálási távolságot jelent 5 másodpercenként [5, 6, 74, 177].
A jelölő fúrásnál a csont külső kompakt rétegén áthatolva megjelöljük a behelyezni kívánt implantátum helyét. Ezt a műtéti fázist gömbfúróval vagy a legkisebb átmérőjű spirálfúróval végezzük. A keményebb corticalis réteg miatt a mandibulán célszerűbb a gömbfúró használatára, mint a maxillán. Az előfúrást a legkisebb méretű spirálfúró (pilotfúró) segítségével végezzük, ennek átmérője általában 1,5-2,0 mm.
Ajánlott a pilotfúrást az implantátum hosszánál néhány milliméterrel rövidebben végezni (ált. 6-9 mm mélységben). Az ideális tengelyállás megítéléséhez ebben a fázisban a furatba helyezett pozíció indikátorral, vagy pilotfúróval röntgent is készíthetünk. Amennyiben a korábbi csontfészek nem megfelelő pozíciójú, úgy ilyenkor még a korrekció elvégezhető [5, 6, 174, 179].
Ennél a nagyon fontos fázisnál elsődlegesen kialakítjuk az implantátum hosszának megfelelő csontágy mélységét, és meghatározzuk az implantátum behelyezésének irányát és az implantátum tervezett tengelyállását. A spirál formájú előfúrók a fúrás mélységének pontos meghatározására rendszerint 2,0 mm-es különbségű jelzésekkel vannak ellátva. A fúrás sebessége ennél a fázisnál általában 1200-1500 fordulat/perc, egyes implantátumokat forgalmazó cégek ajánlásaikban erről eltérő értékeket is megjelölhetnek. Általánosságban D1, D2 csontminőség az előfúrást kicsivel magasabb fordulatszámon, kb. 1500-2000 fordulat/perc fordulatszámmal, D3, D4 csontminőség esetében ennél alacsonyabb, kb. 1000-es fordulatszámmal végezzük [5].
Ellenőrzés, mélységmérés
Nem minden rendszer rendelkezik mélységmérő szondával. Ez az előfúró átmérőjének megfelelő, jelzésekkel ellátott eszköz, mely a csontfuratba helyezve alkalmas a fúrás mélységének és irányának, illetve a megfelelő pozíciójának ellenőrzésére. Ezenkívül alkalmazható az orrüreg vagy az arcüreg megnyílásának, esetleges fenesztráció észlelésére is. Az operatőrnek tisztában kell lennie azzal, hogy az adott rendszerhez tartozó csontfészket előkészítő fúrók hossza néhány tized milliméterrel túllépheti a behelyezni kívánt implantátum hosszát. Ezt az implantációs terv felállításakor figyelembe kell venni [5, 6, 74]. A v - faktor értéke megadja az előkészítő fúró hosszának és a behelyezendő implantátum hosszának különbözetét. Példaként tehát egy 10 mm-es előfúró a csontban az adott rendszertől függően akár 11 mm-es mélységig haladhat [5].
Tágító fúrás
A tágító fúrók fokozatosan növekvő átmérővel, az implantátum csontágyának kíméletes preparálását teszik lehetővé. A rendszerek különböző számú fúrót ajánlanak. Az átmérőkülönbségek 0,5-1,0 mm között vannak. A tágító fúrás különböző fázisaiban a pozíció, tengelyállás, mélység ellenőrzése ajánlott az adott fúróátmérőhöz tartozó indikátorral [177, 179].
A tágító fúrókat is jelzésekkel látják el, a fúrás mélységének ellenőrzése céljából. Ebben a sebészi fázisban a fúró ajánlott sebessége általában: 600-800 fordulat/perc. Az atraumatikus pumpáló jellegű fúrás különösen fontos ilyenkor. Az utolsó tágító fúró általában a csavarimplantátum magméretének, a menetszélesség nélküli átmérőjének felel meg. A fúró fordulatszámát minden sebészi fázisban az adott rendszer ajánlásaihoz igazítsuk.
Amennyiben a csontágy preparálásakor, a furat mélyítését csuklónk hajlításával, nem pedig egy síkban történő elmozdításával érjük el, úgy a furat egy ívpálya szerinti előkészítése történhet. Ez az implantátumágy túlméretezését és következményként a primer stabilitás redukcióját vonja maga után [4, 5, 6, 74, 177, 179]. A fúróvezetés iránya egyes esetekben különös figyelmet igényel. Ilyen lehet példaként a felső állcsonton végzett tágító fúrás, amely során a palatum vastagabb corticalis rétege a tágító fúrót buccalis irányba vezetheti. Ez a buccalis fal apicalis fenestratioját okozhatja. Amíg D1 csontminőség esetén az adott méretű tágító fúrást egymás után ismételhetjük, úgy D3, D4 csontminőségnél a csontágy előkészítésénél ügyeljünk az adott méretű előfúrás ismétlésnek kerülésére, hogy elkerüljük a csontágy túlzott tágítását. Ilyen csontminőség esetén az adott implantációs rendszer ajánlása alapján az implantátumnak megfelelő végső méretű tágító fúrás elmaradhat, illetve az adott rendszerhez tartozó osteotomok segítségével a periimplantális csont tömöríthető, nagyobb primer stabilitást, valamint nagyobb kezdeti BIC értéket eredményezve [5, 177, 179].
Az implantációs rendszer fúrói a gyártó által meghatározott használati ciklus után cserélendők. Amennyiben ez nem történik meg, úgy a tompa fúrók használata elsősorban D1 minőségű csont esetén válhat kritikussá [5].
Süllyesztő fúrás (profil fúrás)
Az implantátumok formájától függően, a tágító fúrások utolsó szakasza után, esetenként a süllyesztő fúró (countersink) is alkalmazható. Segítségével a kétrészes implantátumot a csont szintjével azonos mélységben (submerged position) lehet süllyeszteni, az implantátum nyaki keresztmetszetének a profilját lehet kialakítani. Az implantátumok nyaki keresztmetszete ugyanis sok esetben több tized milliméterrel eltér az implantátum testének méretétől. Az implantátum süllyesztés megkönnyíti a mucosa zárását is. Esztétikailag kiemelt fontosságú területen a süllyesztett implantátum körül kialakuló biológiai szélesség, az ehhez kapcsolódó gingivalis zárás a fogpótlás jobb esztétikai kialakítását teszi lehetővé. A csont szintjébe süllyesztett implantátum felett a mucosa ritkábban nyílik szét, ami az ideiglenesen hordott, lemezes fogpótlás esetén lehet döntő jelentőségű [4, 5, 6, 74, 177].
Menetfúrás
A csavarimplantátumok menetformájától és a csont minőségétől függően az implantátum behelyezése előtt menetfúrásra lehet szükség. Az implantátumok menetei lehetnek önmetszők, amikor eszközös menetkialakításra nincs szükség, az implantátum behajtásakor ezt is elvégezzük. Az implantátum menetének formája és a csont minősége részleges, vagy teljes menetfúrást tehet szükségessé. Előbbi esetén csak a kemény corticalis csontrétegben alkalmazunk menetfúrót, majd a puhább spongiosa állományban az implantátum önmetszőként alakítja ki a menetek helyét. A menetfúró eszközök különfélék lehetnek. Alkalmazhatjuk azokat kézzel, behajtó racsnival és gépi meghajtással is. Géppel történő menetkialakításnál ügyeljünk a nagyon alacsony fordulatszámra (25 fordulat/perc) és az állandó hűtésre. Elsősorban D1, D2 minőségű csontnál alkalmazunk menetfúrást. A menetfúrót a megfelelő mélységig vezetve, majd óramutató járásával ellentétes irányba kapcsolva vezetjük ki a csontüregből [4, 5, 6, 74, 177, 179].
Implantátum behelyezése
Az implantátum behelyezését megelőzően az előkészített csontfészket steril, fiziológiás oldattal ismét kiöblítjük. Az implantátumok steril csomagolásban kerülnek forgalomba. Az implantátumoknak a csomagolásból való eltávolítása, behelyezésre alkalmas állapotba hozása fontos gyakorlati ismeret igényel, amelynél a gyártó utasításait kell követni. Az implantátumokat általában úgy csomagolják, hogy a tartószerkezete segítségével a csontba részlegesen, vagy teljesen behajthatók, és a behajtás után a tartószerkezet eltávolítható [4, 5, 6, 74, 177]. Az implantátumokat az előkészített csontüregbe kézi, vagy gépi eszközökkel csavarjuk be megfelelő nyomást gyakorolva az implantátumra. Ügyelünk a bevezetés ideális, csontágy tengelyállásával megegyező irányára. A gépi eszközzel történő behajtás előnye, hogy a tengelytől való eltérés valószínűsége kisebb, különösen igaz ez D3, D4 minőségű csontra. Amennyiben kézi behajtással helyezzük be az implantátumot, úgy a behajtást folyamatos apicalis irányba történő nyomással végezzük [5].
Az egy- és kétrészes implantátumoknak különböző lehet az ajánlott behajtási mélysége, de ezt már meghatározza a csontágy előkészítése. A behajtási forgatónyomaték mérésével ellenőrizni kell a stabilitást, amely az azonnali terhelési protokollnál különösen fontos lehet. A sebészi fúrómotoroknál a forgatónyomaték általában mérhető és állítható is. Puha, laza szerkezetű csontnál vigyázzunk az implantátum túlhúzására! Ilyen esetekben az erőltetett primer stabilitás a csontban kialakított menet átszakadását eredményezheti, amellyel ellenkező hatást érünk el. A 15-25 Ncm közötti behajtási forgatónyomaték terhelés nélkül, a megfelelő csontgyógyulást biztosíthatja. Természetesen jó minőségű csontnál vagy kompressziós jellegű implantátumnál magasabb, 40 Ncm körüli érték is elérhető, amely lehetővé teszi az implantátum azonnali terhelését [4, 5, 6, 74, 177].
Amennyiben túl nagy behajtási forgatónyomaték jelentkezik az implantátum teljes behajtása előtt, úgy az implantátum kitekerését követően javasolt az üreg további előkészítése (sz.e. profilfúrás, menetfúrás, végső tágítófúró újbóli használata, az adott implantációs rendszerhez tartozó fúró használata). Ezt követően az implantátumot behajthatjuk az előkészített csontfuratba a csontsérülés, mikrofractura, alveolus fractura és az implantátum törés elkerülésével [5, 177].
Amennyiben az implantátumot a végső pozíció elérése előtt már túlzott behajtási nyomatékkal hajtjuk, úgy a túlfeszítés elkerüléséhez, bizonyos esetekben elég lehet az implantátum részleges kihajtása, majd újbóli betekerése. Az implantátum behelyezésekor ne alkalmazzunk a gyártói utasítást túllépő behajtási forgatónyomatékot.
Implantátum zárócsavar behelyezése
A kétrészes implantátumokat a gyógyulás időtartamára, a belső, üreges részüket zárócsavarral zárjuk le. Kétfázisú műtét esetén a zárócsavar minimális magassága lehetővé teszi az implantátum felett a nyálkahártya feszülésmentes zárását. Ügyelni kell, hogy a zárócsavar és az implantátum közé semmilyen szövet, törmelék ne ragadjon, megakadályozva annak teljes behajtását. Miután végleges pozícióba helyeztük a zárócsavart, azt kézi erővel megfeszítjük, lazítjuk, majd újból megfeszítjük. A zárócsavart behelyezése előtt chlorhexidin tartalmú gélbe márthatjuk, így megkönnyítjük annak későbbi eltávolítását.
Egyfázisú műtét esetén az implantátumba magasabb (3,0-5,0 mm) gyógyulási csavart helyezünk. Ilyen esetben az implantátum transmucosalisan gyógyul. A transgingivalis gyógyulási módra inkább az erre tervezett két- vagy egyrészes implantátumok alkalmasak. Ezeknél a zárócsavar és az implantátum illeszkedése, a "mikrorés" gyakran supramucosalisan helyezkedik el (TL implantátumok). A meghatározott szögben behelyezett implantátumok esetében (pl. All on 4 koncepció distalis implantátumai) a protetikai elemek behelyezésénél nehézségekbe ütközhetünk, mivel az implantátum distalis felén a szögeltérés következtében a protetikai elem (multiunit elem) megfelelő illeszkedését csontperem gátolhatja. Ilyenkor kis sebészi fúróval, vagy az adott célra gyártott eszközzel a protetikai elem felfekvését megakadályozó csontperemet eltávolítjuk [174, 178, 182].
Seb zárása, öltéstípusok, műtétet követő radiológiai vizsgálat, elbocsátás, varrateltávolítás
A lebeny zárása előtt a sebet alaposan áttekintjük, fiziológiás sóoldattal átöblítjük. Amennyiben szükséges kemény-, vagy lágyszövetet pótló beavatkozást végzünk. Értelemszerűen a lágyrészek maradéktalan egyesítése a lebeny nélküli, transmucosalis módszernél elmarad. A seb zárását a szájsebészeti műtéteknél követendő elvek szerint, feszülésmentesen, a sebszélek pontos illesztésével kell elvégezni. Általában 4/0-5/0 vastagságú atraumatikus fonalat alkalmazva [4, 5, 6, 74, 177, 179]. Beültetett implantátumaink helyzetét röntgenfelvétellel ellenőrizzük.
A pácienst elbocsátása előtt tájékoztatjuk a műtét utáni teendőkről, fájdalomcsillapítót, antiszeptikus szájfertőtlenítőt (pl. 0,2% chlorhexidine tartalmú szájfertőtlenítő) tanácsolunk. A műtétet követő antibiotikum profilaxis, a műtétet megelőző profilaxishoz hasonlóan mindig egyéni mérlegelés alapján történik.
A nyálkahártyavarratokat, amennyiben az implantációval egybekötve nem történt csontpótlás, a műtét utáni 7-9. napon távolítjuk el [4, 5, 6, 74, 177, 179].
Nyitott vagy zárt gyógyulás?
Az egyrészes implantátumok nyitottan gyógyulnak, azonban a kétrészes implantátumok beültetése után az implantátumok gyógyulhatnak nyitottan vagy zártan is (egyfázisú/kétfázisú műtét). Az egyfázisú műtétnél az implantátum transmucosalisan gyógyul (gyógyulási fej, vagy implantátumfej), így az osseointegratioval együtt alakul ki a lágyrész zárás. Az azonnali implantátumfej behelyezése előnyös a crestalis csont megőrzése szempontjából, ezért az implantátumfejek behelyezése az implantátum megfelelő primer stabilitása esetén ajánlható a protetikai elveknek megfelelően.
A kétfázisú műtéti technikánál az implantátum gyógyulási idejére zárócsavar kerül behelyezésre, majd a gyógyulási idő eltelte után (3-6 hónap) történik az implantátum felszabadítása. Lebenyképzést követően a zárócsavar transmucosalis gyógyulási fejre, vagy implantátumfejre cserélendő. Az implantátum felszabadításakor lehetőség van különböző lágyrészműtétekkel a kötőszövet szélesítésére, vastagítására [4].
A két eljárás összehasonlításakor a crestalis csont resorptioja tekintetében szignifikáns eltérés nem mérhető [177]. A megfelelő indikációban alkalmazott egyfázisú műtét esetén hasonló implantátum túlélésre számíthatunk, mint kétfázisú műtétkor [178]. Tizenegy publikáció eredményei alapján készített szisztematikus irodalmi áttekintés eredményei szerint viszont a korai implantátum vesztés (6 hónapon belül) valószínűsége egyfázisú műtét esetén 2%-kal magasabb, azonban az implantátum terhelése után egy évvel a marginális csontveszteség 0,13 mm-el kevesebb a kétfázisú műtéthez viszonyítva [179].
Ajánlás56
A lebenyképzés nélküli implantáció elsősorban a navigációs sebészet használatakor megfelelő mennyiségű keratinizált mucosa jelenlétekor ajánlható. Lebenyképzés esetén törekedni kell a megfelelő rálátást és feszülésmentes zárást biztosító lebeny típusokra. Lehetőség szerint a legkevésbé invazív típust kell választani, szem előtt tartva a lágyrész viszonyok és a hegképződés miatti esztétikai következményeket is [5]. A csontsebészetben a sebgyógyulás érdekében, bizonyos alapszabályokat mindig be kell tartani. A fúrok segítségével végzett implantátum csontágy előkészítésekor a hőhatás okozta trauma a legnagyobb veszély.
Ennek kiküszöbölésére fontos a bőséges steril fiziológiás sóoldattal történő hűtés, valamint a pumpáló mozdulatokkal végzett fúrás. A jelölő, majd pilotfúrást követően fontos lépés az addig kialakított implantátum csontágyának három dimenzió szerinti pozíció ellenőrzése az adott rendszerhez tartozó pozíció indikátor segítségével. A pilotfúró alkalmazása fontos tájékozódást adhat az adott régió csontminőségéről. Ebben a műtéti fázisban a furat tengelyállása szükség esetén korrigálható, ezt megelőzően a pozíció indikátorral röntgenfelvételt készíthetünk. Az implantátum csontágyának előkészítése az adott implantációs rendszernek megfelelően, az előírt fúrók megfelelő sorrendben történő alkalmazásával, adott fordulatszámon ajánlott. Az implantációs rendszer hivatalos sebészi útmutatójának ismerete elengedhetetlen az operatőr számára. Ezek az adott csontminőségnek megfelelően írják elő az implantátum előkészítésének, behajtásának módját. Általában tájékoztatást adnak a menetfúrás, tágító fúrások, profil fúrás szükségességéről az adott csontminőségnek megfelelően. A fúrók a gyártó által meghatározott használati ciklus után cserére szorulnak. A műtét bizonyos fázisaiban a pozíció, tengelyállás, mélység ellenőrzése ajánlott az adott fúróátmérőhöz tartozó indikátorral. Ezek hasznosan alkalmazhatóak az orrüreg vagy az arcüreg megnyílásának, esetleges apicalis fenesztráció észlelésére is. Amennyiben a csontágy preparálásakor, a furat mélyítésekor nem ügyelünk csuklónk egy síkban történő elmozdítására, úgy a furat egy ívpálya szerinti előkészítése történhet. D3, D4 minőségű csont esetén ügyeljünk a sebészi technika esetleges változtatására, opcionálisan osteotomok is használhatóak. Az implantátum behajtását kézi vagy gépi eszközzel végezzük, a végső pozícióban elért maximális forgatónyomatékot ellenőrizzük. Ügyelni kell a zárócsavar vagy gyógyulási fej és az implantátum akadálytalan illeszkedésére. A lebennyel végzett műtétet a seb gondos per primam zárása követi. A behelyezett implantátum pozícióját röntgen vizsgálattal ellenőrizzük.
Mindenképpen kétfázisú műtét elvégzése javasolt suboptimális primer stabilitáskor, irányított csontregenerációs eljárások esetén, valamint a műtétet követő ideiglenes kivehető fogsor alkalmazásakor, amely kontrollálatlan módon terhetné az implantátumot. Az azonnali implantátumfej behelyezése előnyös a crestalis csont megőrzése szempontjából, ezért az implantátumfejek behelyezése az implantátum megfelelő primer stabilitása esetén ajánlható a protetikai elveknek megfelelően. Megfelelő primer stabilitás és jó szájhygiéne esetén, amennyiben a lágyrészviszonyok ideálisak, az egyfázisú műtéttel a kezelési idő lerövidíthető, további sebészi beavatkozások elkerülhetőek. (1++, A) [4, 5, 6, 74, 177, 178, 179, 180, 181, 182, 183]
Komplikációk, szövődmények
Bevezetés [4, 13-16, 184-190]
Az implantológiai sebészetben a komplikációk, szövődmények száma gyakori. Ez adódhat orvosi hibaforrásból, de a beteg hozzáállásából is. Rossz orvosi döntés lehet, ha nem megfelelő a beteg-orvos kapcsolat, hiányos diagnosztikai módszerekkel készül a kezelési terv, ha igent mondunk a beteg irreális elvárásainak, megalapozott indikációs lehetőségek nélkül. Súlyos problémát jelenthet a nem megfelelő kezelési terv (sebészi, protetikai) készítése. Mivel műtéti beavatkozásról van szó, így számtalan invazív sebészi hiba történhet. Komoly problémát jelenthet a rossz fogtechnikai háttér választása. Talán a legtöbbször előforduló és a legsúlyosabb forrása a komplikációknak az elégtelen felvilágosításban, instruálásban, motiválásban és a kontrollvizsgálatok elmaradásában rejlik. A beteg oldaláról problémát okozhat a kezeletlen fogágybetegség, az elégtelen szájhigiéné jelenléte, az orvosi utasítások be nem tartása és a kontroll vizsgálatok elmulasztása. A szövődményeket megkülönböztetjük az időpontjuk alapján: vannak intraoperativ és postoperativ szövődmények. Tervezés hibájának tartjuk, ha az orvos olyan implantátumot választ, ami nem korszerű implantációs elvek mellett műkődik, pl. bicorticalis (kompressziós) csavar implantátumok, subperiostális, penge implantátumok, vagy ha nem megfelelő anyagból készült implantátum kerül behelyezésre, pl. aluminium-oxid kerámia implantátumok. A rossz tervezésnek vagy a helytelen sebészeti beavatkozásoknak lehet a következménye a környező anatómiai képletek (nyálkahártya, szomszédos fogak, ér- és idegképletek, arc-orrüreg, tuber maxillae) sérülései. Szintén tervezési és kivitelezési probléma az implantátum helyének nem megfelelő irányú előkészítése, az erőszakos fúrás által létrejött fúrótörés, valamint a túl nagy fordulatszám miatt létrejött csont túlhevülése. Ezekből a hibákból később kialakulhatnak a biológiai komplikációk, mint a mucositis és a periimplantitis, melyek később az implantátumok vesztéséhez vezethetnek.
Periimplantális mucositis: Olyan reverzibilis gyulladás, amely az implantátumok körüli lágyrészek nyálkahártyájára lokalizálódik és csontveszteség nélkül jön létre. Oka lehet: nem megfelelő szájhigiéné, dohányzás, plakk jelenléte. Klinikai képe: livid elszíneződés, 0,25 N erejű szondázás mellet 4 mm-nél mélyebb tasak, vérzés. Erősebb gyulladásos válaszreakció miatt kialakuló apicalis irányú terjedés fordulhat elő, valamint mucosa hyperplasia.
Periimplantitis: Olyan progresszív csontveszteséggel járó gyulladás, amely azok körül az implantátumok körül alakul ki, amelyeket a páciensek több éve funkcionálisan használnak. Oka lehet: dohányzás, parodontitis, cukorbetegség, alkoholfogyasztás, occlusalis túlterhelés, bakteriális infekció.
Egyes szerzők szerint a tökéletes sebészet és protetika mellett kialakuló fertőzés okozta csontvesztés a primer formája a periimplantitisnek. A szekunder periimplantitis esetében pedig vagy a kemény- és/vagy lágyszövet nem jó ab ovo, vagy a protetikai megoldás, és ezek generálják a periimplantális csontvesztést okozó fertőzést.
Periimplantitis esetén az implantátum melletti gyulladás a lágyszöveteken túl az implantátumot övező csontban is jelen van, a periimplantális csont radiolucens felszívódását okozva. Szondázás során az implantátum mellett megnövekedett tasakmélységet találunk, mely jelentős mértékű csontfelszívódás esetén az implantátum nyaki részének szabaddá válását is eredményezheti.
Az implantátumok melletti keratinizált szövet jelentőségéről eltérő irodalmi adatok jelentek meg, de a konszenzus konferencia záródokumentuma aláhúzza, hogy a megfelelő szélességű keratinizált mucosa jelenlétében a plakkeltávolítás és az implantátumok fenntartó kezelése jobban elvégezhető [15].
A periimplantális mucositis és periimplantitis kezelésére alkalmazott technikák sokfélesége rávilágít az egészségügyi szakmai irányelv szükségességére. Megkülönböztetünk nem sebészi és sebészi terápiát. A nem sebészi terápia az implantátum, valamint a suprastruktúra felszínének mechanikai és kémiai tisztítását jelenti. Renvert és munkatársai már egy 2008-ban megjelent irodalmi összefoglalóban rávilágítanak, hogy a nem sebészi terápia csak a periimplantális mucositisben szenvedő páciensek esetén lehet eredményes, amennyiben már csontfelszívódással járó periimplantitis áll fenn, úgy a nem sebészi terápia csak ideiglenesen csökkenti a gyulladásos tüneteket [189].
A sebészi terápiáról született, Khoury és munkatársai által 2019-ben publikált konszenzus report [190] szerint a periimplantitisben érintett implantátumok esetén a konzervatív kezelést a hosszan tartó gyógyulás érdekében mindenképpen sebészi fázis kell, hogy kövesse. Az implantátum felszín dekontaminációját szolgáló számos technika közül egyik sem bizonyult szignifikánsan jobbnak az irodalmi adatok alapján. Az implantátum érdes felületének lesimítása, más néven implanto-plasztika kedvező eredményre vezetett az implantátumok körüli gyulladásos tünetek csökkentésében. Az implantátumok melletti regeneratív sebészi technikák az elveszett csont pótlását tűzik ki az implantátum felszín mentén. A bemutatott sebészi módszerek hatékonyan csökkentették az implantátumok melletti tasakokat, akár 7-10 éves követéssel is, azonban egyik regeneratív anyag, vagy technika sem emelkedett ki a vizsgált metódusok közül. Vizsgálták az implantátumok melletti lágyszövetek sebészi korrekciójának lehetőségeit, melynek célja a keratinizált, feszes mucosa szélesítése az érintett implantátumok mellett. Ezen lágyszöveti technikák gold standardja továbbra is az apicalisan eltolt lebenyes műtét, szabad ínylebeny átültetésével kombinálva [184]. A fogászati implantátumok behelyezése augmentatios eljárásokkal együtt jól dokumentált eljárás. Jól kiszámítható mind térfogat stabilitás, mind implantátum túlélési arány szempontjából.
Azonban nem lehet összehasonlítani a natív területekre (az implantátumok elhelyezését megelőzően vagy azzal összefüggésben augmentatiot nem igénylő helyekre) vonatkozó biológiai szövődmények hosszú távú prevalenciáját az augmentált helyekre beültetett implantátumokéval. A jelen szakirodalmi áttekintés megvizsgálta és összehasonlította a legalább 10 éves átlagos megfigyelési periódus után a natív és augmentált területekre behelyezett implantátumok biológiai szövődményeinek és kudarcának (implantátum veszteség) prevalenciáját. A következő konkrét kérdésekkel foglalkoztak:
Az osseointegrált fogászati implantátumokkal rendelkező páciensek körében vannak-e különbségek a biológiai szövődményeket tekintve natív és augmentált területekre behelyezett implantátumok között? Az osseointegrált fogászati implantátumokkal rendelkező páciensek körében vannak-e különbségek a sikertelenségi arányt tekintve natív és augmentált területekre behelyezett implantátumok között?
A szakirodalmi vizsgálatok során az átlagos betegszám 56,9 (tartomány: 15-96 beteg), míg az implantátumok átlagos száma 113,5 (tartomány: 15-153 implantátum) volt, átlagos követésük 11,1 év (tartomány: 10-15 év). Különböző augmentatios technikák (pl. laterális és/vagy vertikális augmentatio, augmentatio az implantátum behelyezése előtt vagy egyidőben, valamint az alveoláris gerincpreservatios eljárások az implantátum behelyezése előtt), valamint különféle augmentatios anyagok (pl. autogén csont és csontpótlók és membránok (pl. felszívódó és nem-felszívódó) szerepeltek a négy, augmentált csontba implantátum behelyezést vizsgáló kutatásban. Az összes bevont vizsgálat arról számolt be, hogy a betegeket az implantációs kezelést követően fenntartó kezelésben részesítették. Nem mutattak statisztikailag szignifikáns különbséget a natív és augmentált területekre behelyezett implantátumok között implantátum és páciens szintű változók esetén. Magas heterogenitás figyelhető meg a mintaválasztás, a biológiai szövődmények esetbeli meghatározása és beválogatási kritériumok tekintetében. Elegendő adat állt rendelkezésre a metaanalízis elvégzéséhez az elsődleges eredmény (biológiai szövődmények) és másodlagos eredmény (implantátum veszteség) esetében.
Konszenzuson alapuló állásfoglalás [13-16, 190]
1. Az evidencia azt mutatja, hogy a periimplantális mucositis prevalenciája hasonló az augmentált és nem augmentált csontba történő implantáció esetén. Natív területre behelyezett implantátumokkal rendelkező páciensek periimplant mucositisének prevalenciája 22,4% (95% CI: 6% -38%), szemben a 19,6% (95% CI: 0-40%) prevalenciával az augmentált területeken.
2. Bizonyított, hogy a periimplantitis hosszú távú prevalenciája a natív és augmentált területeken implantátumokkal rendelkező betegekben alacsony.
A periimplantitis prevalenciája augmentált helyeken implantátumokkal rendelkező betegek esetében változóbb és kevésbé kiszámítható, mint a natív területeken implantátumokkal rendelkező betegek esetén. Az augmentált helyeken implantátumokkal ellátott betegek súlyozott átlagos periimplantitis prevalenciája 17,8% volt (95% CI: 0% -37%), szemben az implantátumokkal nem augmentált helyeken rendelkező betegek 10,3% -ával (95% CI: 4% -17%).
3. Van bizonyos evidencia arra, hogy az implantátum sikertelenség hosszú távú prevalenciája augmentált és nem augmentált páciensek esetén is alacsony. Az augmentált helyeken implantátumokkal rendelkező betegek esetén a sikertelenség (implantátum vesztés) súlyozott átlagos prevalenciája 3,6% (95% CI: 0% -8%) összehasonlítva a nem augmentált betegek 2,5% -ával (95% CI: 1% -4%).
4. Korlátozott bizonyíték áll rendelkezésre a rendszeres fenntartó kezelés hatásáról olyan pácienseknél, ahol a kórtörténetben kezelt parodontitis szerepel, és az implantátumokat augmentált területre helyezték be.
Ajánlás57
Az ellenőrzés alapjául az implantátumon elhorgonyzott fogpótlás átadásának idejét kell használni. A nem augmentált helyekre behelyezett implantátumokhoz hasonlóan az augmentált területekre behelyezett implantátumok esetén is későbbi újraértékelési időpontok szükségesek, amelyeket a beteg egyedi kockázati profilja határoz meg.
Az augmentált és a nem augmentált helyeken implantátummal ellátott betegeket egyaránt rendszeres fenntartó kezelésbe kell bevonni. Külön figyelmet kell fordítani a parodontalisan érintett betegekre, akiknek implantátumai augmentált területekre vannak behelyezve. (1++, A) [4, 13-16, 184]
Periimplantitis kezelése és az azt követő fenntartó kezelés kimenetele
Hatékony kezelési protokollokat kell létrehozni a perimplantitis kezelésére hosszú távú stabil eredmények elérése érdekében. Az Ötödik ITI Konszenzus sikeres periimplantitis kezelési eredményeket publikált 12 hónap után egy korlátozott számú tanulmányban [15]. Ezekben a vizsgálatokban, bár a betegek és az implantátumok többségében kedvező rövid távú periimplantitis kezelési eredményeket jelentettek, a periimplantitis megoldatlanságáról, a betegség megismétlődéséről, a csontvesztés progressziójáról és az implantátum elvesztésről is beszámoltak. A vizsgálatok többsége nem következetesen számolt be a kezelési eredményekről. Kevés tanulmány számolt be közép- és hosszú távú eredményekről.
Ezenkívül a fenntartó kezelés (fenntartó periimplantális/parodontalis kezelés, SPT) hatását a kezelési eredményekre nem vizsgálták. Ezért ennek a szisztematikus szakirodalmi áttekintésnek az volt a célja, hogy kiértékelje a periimplantitisszel kezelt implantátumokkal rendelkező páciensek klinikai eredményeit, akik ezt követően legalább 3 évig fenntartó kezelést kaptak.
Az elsődleges eredmény a túlélés volt (mind implantátum, mind páciens szintjén), amelyet úgy határoztak meg, hogy az implantátum jelen van, függetlenül a környező szövetek egészségétől. A másodlagos eredmények az implantátum sikerei és a periimplantitis visszatérései voltak, ha a szerzők említést tettek erről.
Konszenzuson alapuló állásfoglalás [15]
1. Azoknál a pácienseknél, akiket sikeresen kezeltek periimplantitis kapcsán, az egyéni fenntartó kezelési program -ideértve a professzionális és a páciens által végzett biofilm eltávolítást implantátumokon és fogakon pozitív közép - és hosszú távú eredményekkel jár.
2. A jelenlegi periimplantitis-kezelési protokollok szerint, amelyek magukban foglalják a fenntartó kezelést is, öt év után még mindig megtartott lehet a periimplantitisszel kezelt implantátumok háromnegyede. A kezelés kimenetelét a pácienssel, implantátummal, fogpótlással vagy egyéb, a kezeléssel kapcsolatos tényező befolyásolhatja.
3. Bizonyos korlátozott bizonyítékok vannak arra, hogy az implantátum felülete befolyásolhatja a periimplantitis kezelési eredményeinek közép- és hosszú távú stabilitását.
Ez az állítás két tanulmány eredményein alapul. Az egyik tanulmány 7 év alatt alacsonyabb sikerességi arányt talált a TPS-sel felületkezelt implantátumok esetén (titanium plasma sprayed) az SLA (sandblasted large-grit acid-etched) felületkezeléssel összehasonlítva. Az egyik vizsgálat a közepesen érdes implantátum felületek esetén rosszabb eredményeket mutatott 3 év alatt, mint a minimálisan érdes esztergált felszín esetén. 4. A rendszeres fenntartó kezelés ellenére bizonyos betegeknek a betegség progressziója vagy megismétlődése miatt újbóli kezelésre, kiegészítő kezelésre és/vagy az implantátum eltávolítására lehet szükségük.
Ajánlás58
A periimplantitis kezelés sikerességét úgy határozzuk meg, hogy stabil a periimplantális csontszint, a szondázási mélység 5 mm-t nem haladja meg, és nincs vérzés vagy suppuratio a szondázás során.
A klinikai gyakorlatban elért sikert azonban a betegség progressziójának hiányaként lehet meghatározni, függetlenül attól, hogy a klinikai paraméterek megfelelnek-e a fenti szigorú sikerkritériumoknak.
Ezen túlmenően a betegek azt is megkövetelhetik, hogy az implantátum rekonstrukciója esztétikus, kényelmes és könnyen tisztítható legyen, hogy a kezelés sikeresnek legyen tekinthető.
A periimplantitis megszűnése után a vérzés és/vagy a suppuratio, valamint a szondázási mélység növekedése együtt a betegség kiújulását jelezheti. Röntgenfelvétel készítése indokolt, ha a diagnózis továbbra sem egyértelmű.
A periimplantitis aktív kezelése során bizonyos lépéseket kell követni, amint azt az Ötödik ITI Konszenzuson alapuló állásfoglalás ismerteti (Heitz-Mayfield et al., 2014). Ezek a lépések a következők [15]:
- Alapos kiértékelés és diagnózis,
- A periimplantitist módosító helyi és szisztémás kockázati tényezők kontrollálása,
- Nem sebészi terápia,
- A periimplantális szövetek egészségének korai újraértékelése, általában 1-2 hónapon belül.
Sebészeti hozzáférés, ha gyógyulást nem sikerült elérni, beleértve:
- Lebenyes műtét (OFD),
- Az implantátum és a hozzá kapcsolódó fogpótlás felületének alapos dekontaminációja,
- Regeneratív/rekonstruktív vagy rezektív megközelítések lehetősége,
- Megfelelő postoperativ antiinfektív terápia,
- A beteg kockázati profiljának megfelelő fenntartó kezelés, valószínűleg 3-6 havonta.
Jelenleg különféle fenntartó kezelési protokollok állnak rendelkezésre. Javasolt, hogy a beteg igényei és rizikóprofilja szerint individualizált fenntartó kezelésben részesüljön.
A támogató kezelésnek magában kell foglalnia a szájhigiénés kezeléseket, a biofilm eltávolítását, a száj egészségének ellenőrzését és a periimplantitisszel kapcsolatos módosító tényezők csökkentését. Minden erőfeszítést meg kell tenni a páciens motiválása és az otthoni plakk kontroll megkönnyítése érdekében - mind a fogakon, mind az implantátumokon - hogy a teljes szájra vonatkozó plakk index alacsony szinten legyen (FMPS < 20%).
A klinikusoknak tisztában kell lenniük azzal, hogy az implantátum felületének jellemzői, illetve más implantátumokkal és fogpótlásokkal kapcsolatos tényezők is befolyásolhatják a kezelés eredményességét, és szükségessé teszik a fenntartó kezelési program módosítását. (1++, A) [13, 15, 184]
Sikertelen implantáció és annak kezelési lehetőségei
Az implantológia fejlődésével az implantációs fogpótlások egyre szélesebb körű alkalmazása vált lehetővé. Az emelkedő esetszámok a sikertelen esetek számának növekedését is eredményezik. A nemzetközi fogászati irodalom ennek eredményeként növekvő figyelemmel kíséri az implantológiában sikertelen esetek diagnózisát, etiológiáját és lehetséges kezelését.
Megkülönböztethetjük az implantáció korai és késői sikertelenségét. Ezek közötti hagyományos időbeli határvonal az implantátum behelyezésétől számított hatodik hónap eltelte. Ez előtt korai sikertelenségről beszélünk, mely során nem alakul ki a megfelelő fénymikroszkóppal is igazolható csontimplantátum direkt kapcsolat, az osseointegratio. Az implantátum és a csontszövet között granulációs szöveti tok alakul ki, az implantátum mobilissá válik, duzzanat, suppuratio, vagy vérzés léphet fel, a páciens esetenként fájdalomra panaszkodhat. Röntgenfelvételen az implantátum körül radiolucens terület látható [185].
Ennek hátterében gyakran húzódhatnak meg az implantációs beavatkozás során keletkezett hibák, mint a megfelelő primer stabilitás hiánya, fertőzés, vagy a csont túlmelegedése az implantátumágy preparációja során. Szintén korai implantátum vesztéshez vezethet az implantációval egy időben alkalmazott csontpótló eljárás sikertelensége, az augmentált terület fertőzése. Hajlamosító tényező lehet a páciens nem megfelelő szájhigiénéje, az implantációs műtét utáni is fennálló erős dohányzás, valamint az anamnézisfelvétel során fel nem tárt kezeletlen általános állapotok, mint pl. diabetes mellitus [186, 187].
A késői sikertelenség a már osseointegrálódott implantátumok mellett kialakuló gyulladások összefoglaló leírása. A parodontológiai és periimplantális betegségek klasszifikációjáról tartott nemzetközi konszenzus konferencia (2017) egyértelműen meghatározza az elváltozások két típusát. Amennyiben a gyulladás csak az implantátumokat körülvevő mucosaban lokalozálódik, akkor periimplantális mucositisről, amennyiben az implantátumokat körülölelő csont felszívódását is okozza, úgy periimplantitisről beszélhetünk [188].
Periimplantális mucositis esetén az implantátum körüli mucosa az implantátum óvatos szondázása során is vérzést mutat. Duzzanat, erythema valamit suppuratio is jelentkezhet. A szondázás során megnövekedett tasakmélység hátterében a nyálkahártya duzzanata állhat. A vizsgált humán és állatkísérletes modellek analízise során a mucisitis hátterében leggyakrabban meghúzódó indok a plakk jelenléte [188, 189, 190].
VII. JAVASLATOK AZ AJÁNLÁSOK ALKALMAZÁSÁHOZ
1. Az alkalmazás feltételei a hazai gyakorlatban
1.1. Ellátók kompetenciája (pl. licence, akkreditáció stb.), kapacitása
Az egészségügyi szakmai irányelv mind az alapellátásban, mind az intézményi ellátás ambuláns keretein belül szektorsemlegesen alkalmazandó. Az említett rizikócsoport bármilyen fogászati kezelését MRONJ-betegek ellátásában jártas szakembernek vagy ilyen betegek ellátására szakosodott centrumnak szükséges indikálnia és felügyelnie, hogy a páciens állapotában bekövetkező változásokat minél gyorsabban felismerhessék.
A magas rizikócsoportba tartozó betegek fogászati kezelését osteoradionecrosis-betegek ellátásában jártas szakembernek vagy ilyen betegek ellátására szakosodott centrumnak szükséges indikálnia és felügyelnie, hogy a páciens állapotában bekövetkező változásokat minél gyorsabban felismerhessék.
A fogászati implantológiai tevékenység sebészi és protetikai részének végzéséhez szükséges személyi és tárgyi feltételei:
A fogászati implantológiai esteket a nemzetközi irodalomban is alkalmazott beosztásnak megfelelően (SAC rendszer) három nagy csoportra oszthatjuk: Egyszerű (S-Simple), Összetett (A-Advanced), valamint Bonyolult (C-Complicated). [3]
a) Egyszerű esetek:
Leírás:
- Implantációs sebészet:
- Elégséges csontkínálat esetén történő implantátumbeültetés a következő esetekben:
• Fedőlemezes fogpótlás (overdenture) készítése céljából történő implantátumbeültetés teljes foghiány esetén.
• Szóló foghiány helyreállítása céljából történő implantátumbeültetés.
• Egy vagy kétoldali sorvégi foghiány helyreállítása céljából történő implantátumbeültetés.
• Sorközi foghiány helyreállítása céljából történő implantátumbeültetés.
• Azonnali implantáció (Azonos ülésben történő implantátumbeültetés az eltávolított fog alveolusába.).
• Digitális navigált sebészeti technikák, melyek során az előre megtervezett implantátum pozíciókat reprodukáljuk a műtét során (statikus navigáció).
• Implantátumokkal kapcsolatos egyszerű mucogingivalis sebészi technikák.
- Az implantátumokra készülő fogpótlás:
- Nem digitális munkamenettel készülő
• nem teljes rágófelszíni rehabilitációk,
• fedőlemezes fogpótlások (overdenture).
Személyi feltételek:
- Fogorvosi diploma.
- Hároméves aktív fogorvosi betegellátó tevékenység.
- OFTEX-en meghirdetett akkreditált implantológiai képzés elvégzése. vagy,
- Általános orvosi diploma ÉS Szájsebészet szakvizsga (régi típusú) vagy Arc-, Állcsont- és Szájsebészet szakorvosi képesítés.
- Implantátumokra készülő fogpótlás készítése általános orvosi végzettséggel rendelkezők számára csak akkor engedélyezett, amennyiben fogszakorvosi szakképesítéssel is rendelkeznek.
Tárgyi feltételek:
- Fogorvosi tevékenységhez szükséges előírt tárgyi minimumfeltételek.
- Fogászati implantációs sebészeti és protetikai készlet.
b) Összetett esetek:
Leírás:
- Implantációs sebészet:
- Elégtelen csontkínálat esetén történő implantátumbeültetés, csontpótló, csontaugmentatios beavatkozások az implantációval együlésben vagy azt megelőzően kivéve a bonyolult esetekben leírt esetek.
- Azonnali implantáció (Azonos ülésben történő implantátumbeültetés az eltávolított fog alveolusába.) kiegészítő kemény- és lágyszöveti rekonstrukcióval.
- Parciális extractiós technikák (A fog részleges eltávolításával történő implantátumbeültetés.).
- Digitális navigált sebészeti technikák, melynek során megfelelő eszközzel valós időben követjük a műszerek helyzetét a műtét során (dinamikus navigáció).
- Implantátumokkal kapcsolatos összetett mucogingivalis sebészi technikák.
- Az implantátumokra készülő fogpótlás:
- Rögzített, teljes rágófelszíni rehabilitáció.
- Direkt digitális fogászati technikák alkalmazása.
Személyi feltételek:
- Fogorvosi diploma és
- Dento-alveoláris sebészet vagy Parodontológia vagy Fogpótlástan (vagy legalább 5 éves Konzerváló fogászat és fogpótlástan szakképesítés ÉS a kezelőorvos legalább 5 éve az Központi Implantátum Regiszter rendszerében igazolhatóan, folyamatosan implantológiai tevékenységet folytat) vagy Orális implantológia szakképesítés.
vagy,
- Általános orvosi diploma ÉS Szájsebészet szakvizsga (régi típusú) vagy Arc-, Állcsont- és Szájsebészet szakorvosi képesítés.
- Implantátumokra készülő fogpótlás készítése általános orvosi végzettséggel és Arc-, Állcsont- és Szájsebészet szakorvosi szakképesítés mellett csak akkor engedélyezett, amennyiben szakfogorvosi szakképesítések közül Orális implantológia szakképesítéssel is rendelkezik a Jelölt.
Tárgyi feltételek:
- Fogorvosi tevékenységhez szükséges előírt tárgyi minimumfeltételek.
- Dentoalveoláris sebészet vagy Parodontológia ÉS Fogpótlástan vagy Orális implantológia tevékenység végzéséhez előírt minimumfeltételek.
- Fogászati implantációs sebészeti és protetikai készlet.
c) Bonyolult esetek:
Leírás:
- Implantációs sebészet:
- Extraorálisan, bőr felőli feltárással végzett helyreállító protetikai indikációból történő implantátumbeültetés (ezt a beavatkozást csak fekvő osztályon, és csak általános orvosi diplomával ÉS Szájsebészet szakvizsgával (régi típusú) vagy Arc-, Állcsont- és Szájsebészet szakorvosi képesítéssel rendelkező orvos végezheti).
- A járomcsontban elhorgonyzott implantátumok beültetése.
- Extraorális donorrégióból származó saját csont átültetése (ezt a beavatkozást csak fekvő osztályon, és csak általános orvosi diplomával ÉS Szájsebészet szakvizsgával (régi típusú) vagy Arc-, Állcsont- és Szájsebészet szakorvosi képesítéssel rendelkező orvos végezheti).
- Nervus alveolaris inferior áthelyezése.
- Az implantátumokra készülő fogpótlás:
- Epitézisek készítése.
Személyi feltételek:
- Fogorvosi diploma ÉS
- Dentoalveoláris sebészet vagy Parodontológia ÉS Fogpótlástan vagy Orális implantológia szakképesítések legalább 5 éves megléte.
vagy,
- Általános orvosi diploma ÉS Szájsebészet szakvizsga (régi típusú) vagy Arc-, Állcsont- és Szájsebészet szakorvosi képesítés legalább 5 éves megléte.
- Implantátumokra készülő fogpótlás készítése általános orvosi végzettséggel rendelkezők számára csak akkor engedélyezett, amennyiben Szájsebészet (régi típusú) vagy Arc-, Állcsont- és Szájsebészet szakorvosi szakképesítés mellett szakfogorvosi szakképesítések közül Fogpótlástan vagy Orális implantológia szakképesítéssel is rendelkeznek.
Tárgyi feltételek:
- Fogorvosi tevékenységhez szükséges előírt tárgyi minimumfeltételek.
- Dentoalveoláris sebészet vagy Parodontológia ÉS Fogpótlástan vagy Orális implantológia tevékenység végzéséhez előírt minimumfeltételek.
- Fogászati implantációs sebészeti és protetikai készlet.
- Szerződés szájsebészeti fekvőosztállyal a háttér biztosítására.
1.2. Speciális tárgyi feltételek, szervezési kérdések (gátló és elősegítő tényezők, és azok megoldása)
A minimumfeltételeknek megfelelő, a népegészségügyi feladatkörben eljáró kormányhivatal általi működési engedéllyel rendelkező intézmény vagy fogorvosi rendelő. A fogászati implantátumok beültetéséhez a megfelelő személyi feltételek megléte mellett megfelelően sterilizált sebészeti felszerelés szükséges.
A páciens érzéstelenítése végezhető egyszer használatos fecskendő és tű használatával vagy sterilizálható többször használatos rendszerekkel (pl. Carpule). Fontos kiemelni azonban, hogy a műtét közben adott esetleges további érzéstelenítéshez használt eszközök mindegyike steril legyen. Az érzéstelenítő szerek közül a magyarországon forgalomban lévő adrenalin tartalmú lidocain és articain készítmények használatosak, amennyiben a páciens anamnézisében nem szerepel ellenjavallatot képező betegség, allergia.
A munkafázisokat mind az orvos, mind az asszisztens részéről steril gumikesztyűben végezzük. Amennyiben az implantációval egyidőben fogakat is távolítunk el, úgy steril periotomok, emelők, fogók és kürett kanalak szükségesek. A műtéti terület megfelelő hozzáférhetőségéhez kampókat (sebkampó, szájzugkampó) használunk. A teljes vastagságú lebenyképzés szikepenge (általában #15, #15C) és szikenyél, valamint horgas csipesz és raspatórium segítségével történik. A teljes vastagságú lebeny képzését követően az implantátum csontfészkét az implantációs rendszernek megfelelő sebészeti tálcán található eszközökkel alakítjuk ki (pl. jelölő fúró, különböző méretű tágítófúrók, mélységmérők, párhuzamosság jelzők, profilfúrók, menetvágók). A fúrókat sebészeti könyökdarabba fogjuk és az implantációs motoron beállított megfelelő fordulatszámmal működtetjük steril fiziológiás sóoldatos hűtés mellett. A képződő nyálat, a vért és a hűtőfolyadékot steril szívóval szívjuk el. Az implantátumok betekeréséhez bevivő eszközök, a nyomaték mérésére alkalmas racsni és csavarhúzó szükségesek. A seb zárását tűfogó, csipesz, olló és steril varróanyag segítségével végezzük el. Amennyiben az implantátum beültetését csontpótlással egészítjük ki, úgy annak speciális műszerei és anyagai is szükségeltetnek. Az esetlegesen fellépő vérzés csillapításához, valamint a sürgősségi betegellátáshoz gyógyszerek és eszközök is álljanak rendelkezésre. Az implantátum megfelelő pozíciójának ellenőrzésére röntgenkészülék is biztosítandó.
Azokban a rendelőkben, ahol a felsorolt feltételek (infekciókontroll, érzéstelenítés, implantációs motor, speciális kézidarabok, sebészi készlet) nem állnak maradéktalanul rendelkezésre, nem végezhető implantáció. 2018-tól kötelező Magyarországon a Központi Implantátumregiszter nyilvántartás, amelyben a behelyezett implantátumokról folyik nyilvántartás (EESZT csatlakozás 2020. 06. 01.). Az Eütv. 101/C. § alapján a Központi Implantátumregiszter célja az implantátumok beültetéséről, eltávolításáról és cseréjéről szóló nyilvántartás vezetése, a betegellátás biztonságosságának javítása érdekében.
Személyi feltételek
Fogorvosok és fogszakorvosok. A komplikált esetek kezelését dentoalveoláris sebész, fej-nyak sebész vagy parodontológus, orális implantológia és fogpótlástan szakvizsgával rendelkező fogszakorvosok végezhetik. A kezelőorvos munkáját fogászati asszisztens vagy dentalhigiénikus segíti minden esetben. Az indirekt restaurációk laboratóriumi elkészítésében fogtechnikusok vesznek részt. A műtéti beavatkozásokat fogorvosok és fogszakorvosok, különösen a komplikált esetekben a szájsebészetben, implantológiában és az aktuális betegcsoport kezelésében gyakorlattal rendelkező szakorvosok (szájsebész, implantológus, parodontológus, a fogpótlások készítésénél fogpótlástan szakorvos és konzerváló fogászat és fogpótlástan szakorvos), illetve maxillofaciális sebész szakvizsgával rendelkező általános orvosok végezhetik fogászati asszisztens, dentálhigiénikus vagy műtősnő közreműködésével.
1.3. Az ellátottak egészségügyi tájékozottsága, szociális és kulturális körülményei, egyéni elvárásai
Az implantátumok behelyezéséhez és az implantációs fogpótlások készítéséhez elengedhetetlen a páciensek megfelelő kooperációja. Lényeges a páciensek szájüregi szokásainak, pszichoszociális tényezőinek felmérése, valamint a hosszú távú utógondozás fontosságára felhívni a figyelmet.
1.4. Egyéb feltételek
Nincsenek.
2. Alkalmazást segítő dokumentumok
2.1. Betegtájékoztató, oktatási anyagok
1. tájékoztató. Implantációs műtéti beleegyező nyilatkozat
2.2. Tevékenységsorozat elvégzésekor használt ellenőrző kérdőívek, adatlapok
Nem készült.
2.3. Táblázatok
1. táblázat. Antireszorptív kezelésben részesülő páciensek rizikóanalízisének szempontjai. [8]
2. táblázat. Vérzékenységet okozó gyógyszerek fogorvosi szempontból fontos farmakológiája. [56]
3. táblázat. A statikus navigáció pontossága. [84]
4. táblázat. Implantátum behelyezésének lehetséges időpontjai az esztétikai régióban, Buser és mtsi. javaslatai. [143]
5. táblázat. A megfelelő implantátum pozicionálás irodalmi hivatkozásokkal alátámasztva. [153]
2.4. Algoritmusok
1. ábra. A sugárdózis optimalizálásának stratégiája a 2011-es EAO (European Association for Osseointegration) irányelvek alapján. [75]
2.5. Egyéb dokumentum
Nem készült.
3. A gyakorlati alkalmazás mutatói, audit kritériumok
A gyakorlati alkalmazás mutatói és az audit lehetséges eszközei: a páciensek követése során kérdőíves felmérés, röntgenfelvétel készítése az implantátumokról.
Példa az Ajánlásll vonatkozásában audit kritériumra: Egy adott időszakban implantációban részesült betegek közül, hány esetben történt háromnál több fog eltávolítása egyszerre?
VIII. IRÁNYELV FELÜLVIZSGÁLATÁNAK TERVE
Jelen egészségügyi szakmai irányelv felülvizsgálata lehet tervezett, illetve soron kívüli. A felülvizsgálatot meghatározó tényező az adaptált nemzetközi irányelv aktualizálása. Az aktuális irányelv kidolgozásában részt vevő, fejlesztő munkacsoport tagok folyamatosan követik a szakirodalomban megjelenő, illetve a hazai ellátókörnyezetben bekövetkező változásokat. A tudományos bizonyítékokban, valamint az ellátókörnyezetben bekövetkező jelentős változás esetén a fejlesztő munkacsoport konszenzus alapján dönt a hivatalos változtatás kezdeményezéséről és annak mértékéről.
Az egészségügyi szakmai irányelv felülvizsgálatának kezdeményezéséért felelős tagozat: Fog- és szájbetegségek Tagozata. Az irányelv tervezett felülvizsgálata 3 évenként történik, a változtatások szükségességének függvényében ennél hamarabb.
IX. IRODALOM
[1] Venezia P, Torsello F. et al: Retrospective analysis of 26 complete-arch implant-supported monolithic zirconia prostheses with feldspathic porcelain veneering limited to the facial surface CLINICAL SCIENCE, 2015; 114, 506: 512|
[2] Carl Mish et al: Implant success, and failure: the International Congress of Oral Implantologist (ICOI) Pisa Consensus Conference, Implant Dent, 2008
[3] MAFIT-A Fogászati implantológia aktuális irányelvei, 2013
[4] Divinyi T: Orális implantológia. Semmelweis Kiadó, Budapest, 2007
[5] Resnik RR: Contemporary Implant Dentistry, Misch's, 2021
[6] Hupp J, Tucker M, Ellis E: Contemporary Oral and Maxillofacial Surgery, Elsevier, 2019
[7] Kullar AS, Miller Cs: Are There Contraindications for Placing Dental Implants? Dent ClinNorth Am. 2019 Jul;63(3):345-362.
[8] Vereb T, Janovszky Á, Mucsi M, Piffkó J, Seres L. Current evidence-based approaches and international guidelines in primary and secondary prevention strategies of medication-related osteonecrosis of the jaws. Orv Hetil. 2020; 161(6): 214-223.
[9] Jung RE, Al-Nawas B, Araujo M, et al. Group 1 ITI Consensus Report: The influence of implant length and design and medications on clinical and patient-reported outcomes. ClinOralImpl Res. 2018;29(Suppl. 16):69- 77.
[10] Duttenhoefer F, Fuessinger MA, Beckmann Y, Schmelzeisen R, Groetz KA, Boeker M. Dental implants in immunocompromised patients: a systematic review and meta-analysis. Int J ImplantDent. 2019, 28;5(1):43.
[11] Ata-AJ, Ata-AF, Di-Benedetto N, Bagan L, Bagan JV: Does HIV infection have an impact upon dental implant osseointegration? A systematic review. Med Oral Patol Oral Cir Bucal. 2015; 20(3): 347-56.
[12] Petrovic I, Rosen EB, Matros E, Huryn JM, Shah JP: Oral rehabilitation of the cancer patient: A formidable challenge. J SurgOncol. 2018;117 (8):1729-1735.
[13] Heitz-Mayfield LJ, Aaboe M, Araujo M, et al: Group 4 ITI Consensus Report: Risks and biologic complications associated with implant dentistry. Clin Oral Impl Res. 2018; 29: 351-358.
[14] Hashim, D., Cionca, N., Combescure, C., &Mombelli, A.: The diagnosis of peri-implantitis: A systematic review on the predictive value of bleeding on probing. Clinical Oral Implants Research, 2018; 29, 276-293.
[15] Heitz-Mayfield, L. J., Needleman, I., Salvi, G. E., & Pjetursson, B. E.: Consensus statements and clinical recommendations for prevention and management of biologic and technical implant complications. International Journal of Oral Maxillofacial Implant, 2014; 346-350.
[16] Roccuzzo, M., Layton, D. M., Roccuzzo, A., &Heitz-Mayfield, L. J.: Clinical outcomes of peri-implantitis treatment and supportive care: A systematic review. ClinicalOralImplants Research, 2018; 29, 331-350.
[17] Salvi, G. E., Monje, A., &Tomasi, C.: Long-term biological complications of dental implants placed either in pristineorin augmentedsites: A systematic review and meta-analysis. ClinicalOralImplants Research, 2018; 29, 294-309.
[18] Schimmel, M., Srinivasan, M., McKenna, G. J., & Müller, F.: Effect of advanced age and/or systemic medical conditions on dental implant survival: A systemati creview and meta-analysis. ClinicalOralImplants Research, 2018; 29, 311-330.
[19] WHO (2015). World Report on Ageing and Health. Geneva, Switzerland: WHO Press.
[20] Kyrgidis A, Toulis KA. Denosumab-related osteonecrosis of the jaws. Osteoporos Int. 2011; 22: 369-370.
[21] Hellstein JW, Adler RA, Edwards B, et al. Managing the care of patients receiving antiresorptive therapy for prevention and treatment of osteoporosis: executive summary of recommendations from the American Dental Association Council on Scientific Affairs. J Am Dent Assoc. 2011; 142: 1243-1251.
[22] Guarneri V, Miles D, Robert N, et al. Bevacizumab and osteonecrosis of the jaw: incidence and association with bisphosphonate therapy in three large prospective trials in advanced breast cancer. Breast Cancer Res Treat. 2010; 122: 181-188.
[23] Mawardi H, Enzinger P, McCleary N, et al. Osteonecrosis of the jaw associated with ziv-aflibercept. J Gastrointest Oncol. 2016; 7: E81-E87.
[24] Soós B, Vajta L, Szalma J.: Sunitinib and zoledronic acid induced osteonecrosis of the jaw. Orv Hetil. 2015; 156: 1865-1870.
[25] Garuti F, Camelli V, Spinardi L, et al.: Osteonecrosis of the jaw during sorafenib therapy for hepatocellular carcinoma. Tumori 2016; 102: S69-S70.
[26] Marino R, Orlandi F, Arecco F, et al.: Osteonecrosis of the jaw in a patient receiving cabozantinib. Aust Dent J. 2015; 60: 528- 531.
[27] Owosho AA, Scordo M, Yom SK, et al.: Osteonecrosis of the jaw a new complication related to ipilimumab. Oral Oncol. 2015; 51: 100-e101.
[28] Fusco V, Santini D, Armento G, et al.: Osteonecrosis of jaw beyond antiresorptive (bone-targeted) agents: new horizons in oncology. Expert Opin Drug Saf. 2016; 15: 925-935.
[29] Yamamoto D, Tsubota Y, Utsunomiya T, et al.: Osteonecrosis of the jaw associated with everolimus: a case report. Mol Clin Oncol. 2017; 6: 255-257.
[30] Galis B, Zajko J, Hirjak D, et al.: Is the prevalence of the medication-related osteonecrosis of the jaws underestimated, evaluation in oncological and non-oncological disease. Bratisl Lek Listy 2017; 118: 724-731.
[31] Veszelyné Kotán E, Bartha-Lieb T, Parisek Z, et al.: Database analysis of the risk factors of bisphosphonate- related osteonecrosis of the jaw in Hungarian patients. BMJ Open 2019; 9: e025600.
[32] Advisory Task Force on Bisphosphonate-Related Ostenonecrosis of the Jaws. American Association of Oral and Maxillofacial Surgeons position paper on bisphosphonate-related osteonecrosis of the jaws. J Oral Maxillofac Surg. 2007; 65: 369-376.
[33] McGowan K, McGowan T, Ivanovski S.: Risk factors for medication-related osteonecrosis of the jaws: a systematic review. Oral Dis. 2018; 24: 527-536.
[34] Zurányi A, Vasziné Szabó E, Tóth Zs. Risk assessment of medication-related osteonecrosis of the jaw in general dental practice. Orv Hetil. 2019; 160: 243-251.
[35] Szentpéteri Sz, Restár L, Németh Zs, Vaszilkó M.: Prognostic factors of the medication-related osteonecrosis of the jaw. Orv Hetil. 2020; 161(8): 283-289.
[36] Stavropoulos A, Bertl K, Pietschmann P, et al: The effect of antiresorptive drugs on implant therapy: systematic review and meta-analysis. Clin Oral Impl Res. 2018; 29: 54-92.
[37] Walter C, Al-Nawas B, Wolff T, Schiegnitz E, Grötz KA. Dental implants in patients treated with antiresorptive medication - a systematic literature review. Int J ImplantDent. 2016 (1):9.
[38] Schmitt CM, Buchbender M, Lutz R, Neukam FW. Oral implant survival in patients with bisphosphonate (BP)/ antiresorptive and radiation therapy and their impact on osteonecrosis of the jaws. A systematic review. Eur J OralImplantol. 2018;11. 1: 93-111.
[39] Curi MM, Condezo AFB, Ribeiro KDCB, Cardoso CL: Long-term success of dental implants in patients with head and neck cancer after radiation therapy. Int J Oral Maxillofac Surg. 2018; 47(6):783-788.
[40] Romesser PB, Cahlon O, Scher E, et al.: Proton beam radiation therapyresults in significantly reduced toxicity compared to intensitymodulatedradiation therapy for head and neck tumors that requireipsilateral radiation. Radiother Oncol. 2016;118: 286-292.
[41] Chambers MS, Toth BB, Martin JW, Fleming TJ, Lemon JC.: Oral anddental management of the cancer patient: prevention and treatmentof complications. Supportive Care Cancer. 1995; 3:168-175.
[42] Thorn JJ, Hansen HS, Specht L, Bastholt L. Osteoradionecrosis of the jaws: clinical characteristics and relation to the field of irradiation. J Oral Maxillofac Surg. 2000; 58: 1088-1093.
[43] Eckert SE, Desjardins RP, Keller EE, Tol- man DE.: Endosseous implants in an irradiated tissue bed. J Prosthet Dent 1996;76: 45-9.
[44] Owosho AA, Yom SK, Han Z, et al.: Comparison of mean radiation doseand dosimetric distribution to tooth-bearing regions of the mandibleassociated with proton beamradiation therapy and intensity modulatedradiation therapy for ipsilateral head and neck tumor. Oral Surg Oral MedOral Pathol Oral Radiol. 2016; 122:566-571.
[45] Filho EV, Tolentino ES, Santos PS: Viability of dental implants in head and neck irradiated patients: A systematic review. Head Neck. 2016 ;38, 2229-40.
[46] Visch LL, van Waas, MAJ, Schmitz PIM, Levendag PC.: A Clinical Evaluation of Implants in Irradiated Oral Cancer Patients. J Dent Res 2002; 81(12):856-9.
[47] Javed F, Al-Hezaimi K, Al-Rasheed A, Almas K, Romanos GE.: Implant survival rate after oral cancer therapy: a review. Oral Oncol 2010; 46:854-9.
[48] Schiegnitz E, Al-Nawas B, Ka'mmerer PW, Gro'tz KA.: Oral rehabilitation with dental implants in irradiated patients: a meta-analysis on implant survival. Clin Oral Invest 2014; 18:687-98.
[49] Granstrom G, Tjellstrom A, Branemark PI.: Osseointegrated implants in irradiated bone: a case-controlled study using adjunctive hy-perbaric oxygen therapy. J Oral Maxillofac Surg 1999; 57: 493-9.
[50] Svalestad J, Hellem S, Thorsen E, Johannes-sen AC.: Effect of hyperbaric oxygen treat-ment on irradiated oral mucosa: microvessel density. Int J Oral Maxillofac Surg 2015; 44: 301-7.
[51] Moraschini V, Barboza ES, Peixoto GA. The impact of diabetes on dental implant failure: a systematic review and meta-analysis. Int J Oral Maxillofac Surg. 2016; 45(10):1237-45.
[52] Blaskó Gy: Miképpen módosítsunk az alvadásgátló kezeléseken fogászati/szájsebészeti beavatkozások során? Orvosok Lapja 2014; 10: 28-31
[53] Joób- FÁ, Barabás JB, Horváth C, Kalmár G, Koppány F: Véralvadásgátló gyógyszerek alkalmazásának aktuális kérdései a fogorvosi és szájsebészeti kezelések során. Fogorv Szle 2008;101: 147-153.
[54] Kachelman S, Lőrincz Á, Joób-FÁ: Antikoaguláns kezelésben részesülő betegek szájsebészeti ellátásának klinikai vizsgálata. Fogorv Szle 2012; 105: 53-58.
[55] Magyar Thrombosis és Haemostasis Társaság; Transzfúziológiai és Hematológiai Szakmai Kollégium. A thromboembolia kockázatának csökkentése és kezelése. Orv Hetil 2009; 150: 2335-2404.
[56] Szalma J, Joób - F.Á: A vérzékeny betegek fogorvosi ellátása Fogorvosi Szemle 2015, 108: 57-60.
[57] Naseri R, Yaghini J, FeiziA. Levels of smoking and dental implants failure: A systematic review and meta-analysis. J ClinPeriodontol. 2020; 47(4):518-528.
[58] Eber RM. Increasing Levels of Smoking may Increase the Relative Risk of Dental Implant Failure. J Evid Based Dent Pract. 2020; 20(4):101493
[59] Gera I: Parodontológia. Semmelweis Kiadó, 2009
[60] Lang NP, Tonetti MS: Periodontal diagnosis in treated periodontitis. Why, when and how to use clinical parameters. J Clin Periodontol. 1996 23: 240-50.
[61] Schwarz F, Derks J, MonjeA, Wang HL. Peri-implantitis. J Periodontol. 2018; 89, 1: 267-290.
[62] Rahman N, Walls A.: Chapter 12: Nutrient Deficiencies and Oral Health. Monogr Oral Sci. 2020; 28:114-124.
[63] Teoh L, Moses G, McCullough MJ: Oral manifestations of illicit drug use. Aust Dent J. 2019; 64(3): 213-222.
[64] Jepsen S, Berglundh T, et al: Primary prevention of peri-implantitis: managing peri-implant mucositis. J ClinPeriodontol. 2015; 42, 16: 152-7.
[65] Cortellini S, Favril C, De Nutte M, Teughels W, Quirynen M.: Patient compliance as a risk factor for the outcome of implant treatment. Periodontol 2000. 2019; 81(1): 209-225.
[66] www.drugs.com
[67] www.pharmindex.hu
[68] Komlós Gy, Körmöczi K, Miklya I, Joób-FÁ: A várandós nők gyógyszeres kezelésének irányelvei a fogorvosi gyakorlatban. Fogorvosi Szemle 2013. 106 (1) 39; 39-44.
[69] Miklós R, Forgó K, Komlós Gy, Joób-FÁ, Ács N: Várandósság és gyógyszerek: hogyan kezeljünk állapotos pácienseket a fogászati rendelőben? Fogorvosi Szemle 2019.112: (3) 94-101.
[70] Bohner L, Hanisch M, Kleinheinz J, Jung S.: Dental implants in growing patients: a systematic review. Br J Oral Maxillofac Surg. 2019; 57(5):397-406.
[71] Bornstein MM, Scarfe WC, Vaughn VM, Jacobs R.: Cone beam computed tomography in implant dentistry: a systematic review focusing on guidelines, indications, and radiation dose risks. Int J Oral Maxillofac Implants. 2014; 29: 55-77.
[72] Jacobs R, Salmon B, Codari M, Hassan B, Bornstein MM: Cone beam computed tomography in implant dentistry: recommendations for clinical use. BMC Oral Health. 2018. 15;18(1):88.
[73] Fokas G, Vaughn VM, Scarfe WC, Bornstein MM: Accuracy of linear measurements on CBCT images related to presurgical implant treatment planning: A systematic review. Clin Oral Implants Res. 2018; 29, 16: 393-415
[74] Wismeijer D, Joda T, Flügge T, et al.: Group 5 ITI Consensus Report: Digital technologies. Clin Oral Impl Res. 2018; 29 :436-442.
[75] Harris D, Horner K, Gröndahl K, Jacobs R, Helmrot E, Benic GI, Bornstein MM, Dawood A, Quirynen M: E.A.O.: Guidelines for the use of diagnostic imaging in implant dentistry 2011. A consensus workshop organized by the European Association for Osseointegration at the Medical University of Warsaw. Clin Oral Implants Res. 2012 ;23(11):1243-53.
[76] Tyndall DA, Price JB, Tetradis S, Ganz SD, Hildebolt C, Scarfe WC: American Academy of Oral and Maxillofacial Radiology. Position statement of the American Academy of Oral and Maxillofacial Radiology on selection criteria for the use of radiology in dental implantology with emphasis on cone beam computed tomography. Oral Surg Oral Med Oral Pathol Oral Radiol. 2012; 113(6):817-26.
[77] Arisan, V., Karabuda, Z. C., Pi§kin, B., & Özdemir, T.: Conventional multi-slice computed tomography (CT) and cone-beam CT (CBCT) for computer-aided implant placement. Part II: Reliability of mucosasupported stereolithographic guides. Clinical Implant Dentistry and Related Research, 2013; 15(6), 907-917.
[78] Varga E, Antal M, Major L, Kicsatári L, Braunitzer G, Piffkó J: Guidance mains accurancy: a randomized clinical trial on freehand versus guided dental implantation Clinical Oral Implants Research 31: 5 pp. 417-430. (2020)
[79] Joda, T., Derksen, W., Wittneben, J. G., & Kuehl, S.: Static computer-aided implant surgery (s-CAIS) analysing patient-reported out- come measures (PROMs), economics, and surgical complications: A systematic review. Clinical Oral Implants Research,2005; 29, 359-373.
[80] Kalaivani G, Balaji VR, Manikandan D, Rohini G.: Expectation and reality of guided implant surgery protocol using computer-assisted static and dynamic navigation system at present scenario: Evidence-based literature review. J Indian Soc Periodontol. 2020 ;24(5):398-408.
[81] Barrak IÁ, Varga E, Piffko J.: Navigáció alkalmazása az implantológiában: Összefoglaló áttekintés a pontossági adatok alapján. Fogorv Szemle. 2016;109(2):61-8.
[82] Di Giacomo GA, Cury PR, de Araujo NS, Sendyk WR, Sendyk CL: Clinical application of stereolithographic surgical guides for implant placement: preliminary results. J Periodontol. 2005; 76: 503-507.
[83] Ersoy AE, Turkyilmaz I, Ozan O, McGlumphy EA: Reliability of implant placement with stereolithographic surgical guides generated from computed tomography: clinical data from 94 implants. J Periodontol. 2008; 79: 1339-1345.
[84] Pettersson A, Kero T, Gillot L, Cannas B, Faldt J, Soderberg R, et al.: Accuracy of CAD/CAM-guided surgical template implant surgery on human cadavers: Part I. J Prosthet Dent. 2010; 103: 334-342.
[85] Tahmaseb A, De Clerck R, Aartman I, Wismeijer D: Digital protocol for reference-based guided surgery and immediate loading: a prospective clinical study. Int J Oral Maxillofac Implants. 2012; 27: 1258-1270. 29.
[86] Tahmaseb A, De Clerck R, Eckert S, Wismeijer D: Reference based digital concept to restore partially edentulous patients following an immediate loading protocol: a pilot study. Int J Oral Maxillofac Implants. 2011; 26: 707-717. 30.
[87] Tahmaseb A, van de Weijden JJ, Mercelis P, De Clerck R, Wismeijer D: Parameters of passive fit using a new technique to mill implant-supported superstructures: an in vitro study of a novel three-dimensional force measurement-misfit method. Int J Oral Maxillofac Implants. 2010; 25: 247-257.
[88] Cassetta M, Stefanelli LV, Giansanti M, Calasso S. Accuracy of implant placement with a stereolithographic surgical template. Int J Oral Maxillofac Implants. 2012; 27: 655-63.
[89] Arisan V, Karabuda ZC, Ozdemir T. Accuracy of two stereolithographic guide systems for computer-aided implant placement: A computed tomography-based clinical comparative study. J Periodontol. 2010; 81:43-51.
[90] Tahmaseb A, Wu V, Wismeijer D, Coucke W, Evans C. The accuracy of static computer-aided implant surgery: A systematic review and meta-analysis. Clin Oral Implants Res. 2018 Oct;29 Suppl 16:416-435.
[91] Tahmaseb A, Wismeijer D, Coucke W, Derksen W: Computer technology applications in surgical implant dentistry: a systematic review. Int J Oral Maxillofac Implants. 2014; 29: 25-42
[92] Jung RE, Schneider D, Ganeles J, Wismeijer D, Zwahlen M, Hämmerle CH, Tahmaseb A. Computer technology applications in surgical implant dentistry: s systematic review. Int J Oral Maxillofac Implants. 2009; 24: 92-109.
[93] Block MS, Emery RW, Lank K, Ryan J. Implant placement accuracy using dynamic navigation. Int J Oral Maxillofac Implants. 2017; 32(1): 92-99.
[94] Bránemark PI, Hansson BO, Adell R, Breine U, Lindström J, Hallén O, Ohman A. Osseointegrated implants in the treatment of the edentulous jaw. Experience from a 10-year period. Scand J Plast Reconstr Surg Suppl. 1977;16:1-132.
[95] Albrektsson T, Hansson HA. An ultrastructural characterization of the interface between bone and sputtered titanium or stainless steel surfaces. Biomaterials. 1986 May;7(3):201-5. doi: 10.1016/0142-9612(86)90103-1.
[96] Ogle OE. Implant surface material, design, and osseointegration. Dent Clin North Am. 2015 Apr;59(2):505-20.
[97] Schulte, W., Heimke, G., D'Hoedt, B.: Enossale Implantate (Frialit-Typ Tübingen) aus Aluminiumoxidkerámik. In Franke, J.: Der heutige Stand der Implantologie Hanser München, 1980.
[98] Plenk, H.jr., Danhel_Mayrhauser, M., Reichsthaler, J.: Schuh, E.: The bone-tantalum interface in the double-blade-implant "Implandent Austria". A clinical and histomorphometrical evaluation. Vortrag Chester, U.K., 9' European conference on biomaterials 1991.
[99] Johansson, C.B.: On tissue reaction to metal implants Ph.D.thesis, Göteborg, Sweden,1991.
[100] Spiekermann, H.: Implantologie, Georg Thieme Verlag, 1994.
[101] Schliephake, H., Neukam, F.W., Urban, R.: Titanbelastung parenchymatöser Organe nach Insertion von Titanschraubenimplantaten, Z Zahnärztl Implantol 5: 180-184, 1989.
[102] Fallschüssel, H.: Das allergene Potential von Titan, Zeitschrift für zahnärztliche Implantologie, Band II, 1995
[103] Morton D, Galluci G, et al. Group 2 ITI Consensus Report, 2018: Prosthodontics and implant dentistry.
[104] Koppány F, Bérczy K, Körmöczi K, Németh Zs: A fogászati implantátumok csontbeépülését befolyásoló "klasszikus" tényezők változásai az elmúlt évtizedekben Orv Hetil. 2019; 160(37): 1455-1463.
[105] Jokstad A, Ganeles J: Systematic review of clinical and patient-reported outcomes following oral rehabilitation on dental implants with a tapered compared to a non-tapered implant design. Clin Oral Implants Res. 2018; 29, 16:41-54.
[106] Lovatto ST, Bassani R, Sarkis-Onofre R, Dos Santos MBF.: Influence of Different Implant Geometry in Clinical Longevity and Maintenance of Marginal Bone: A Systematic Review. J Prosthodont. 2019; 28(2): 713-721.
[107] Chowdhary R, Halldin A, Jimbo R, Wennerberg A: Influence of Micro Threads Alteration on Osseointegration and Primary Stability of Implants: An FEA and In Vivo Analysis in Rabbits. Clin Implant Dent Relat Res. 2015 ;17(3): 562-9.
[108] Niu W, Wang P, Zhu S, Liu Z, Ji P.: Marginal bone loss around dental implants with and without microthreads in the neck: A systematic review and meta-analysis. J Prosthet Dent. 2017; 117(1):34-40.
[109] Alshehri M, Alshehri F. Influence of Implant Shape (Tapered vs Cylindrical) on the Survival of Dental Implants Placed in the Posterior Maxilla: A Systematic Review. Implant Dent. 2016; 25(6):855-860.
[110] Samieirad S, Mianbandi V, Shiezadeh F, Hosseini-Abrishami M, Tohidi E.: Tapered Versus Cylindrical Implant: Which Shape Inflicts Less Pain After Dental Implant Surgery? A Clinical Trial. J Oral Maxillofac Surg. 2019; 77(7):1381-1388.
[111] Rameh S, Menhall A, Younes R. Key factors influencing short implant success. Oral Maxillofac Surg. 2020; 24(3):263-275.
[112] Garg R, Mishra N, Alexander M, Gupta SK.: Implant Survival between Endo-osseous Dental Implants in Immediate Loading, Delayed Loading, and Basal Immediate Loading Dental Implants a 3-Year Follow-up. Ann Maxillofac Surg. 2017 ;7(2):237-244.
[113] Ihde S, Ihde A. Considerations Regarding Dental Implant Surfaces, Bone Reaction and "Peri-implantitis". Ann Maxillofac Surg. 2018; 8(2):365-368.
[114] Lazarov A. Immediate Functional Loading: Results for the Concept of the Strategic Implant®. Ann Maxillofac Surg. 2019; 9(1):78-88.
[115] Ihde A, Lazarov A, Gaur V, Lysenko V, Konstantinovic V, Grombkötö G, Lukas P, Ihde S: Consensus regarding 16 recognized and clinically proven methods and sub-methods for placing corticobasal® oral implants. Ann Maxillofac Surg 2020;10:457-62
[116] Ihde S, Palka L, Slawomir J, Janecek M, Gozdziewska-Harlajczuk K.: Three-Dimensional Determination of the Fusion Zone between the Distal Maxilla and the Pterygoid Plate of the Sphenoid Bone and Considerations for Implant Treatment Procedure. Appl. Sci. 2021, 11, 30
[117] Lin CS, Wu SY, Huang HY, Lai YL: Systematic Review and Meta-Analysis on Incidence of Altered Sensation of Mandibular Implant Surgery. PLoS One. 2016 21;11(4)
[118] Papaspyridakos P, De SouzaA, Vazouras K, Gholami H, Pagni S, Weber HP.: Survival rates of short dental implants (6 mm) compared with implants longer than 6 mm inposterior jaw areas: A meta-analysis. ClinOralImplants Res. 2018; 29, 16:8-20.
[119] Guidelines of the 11th European ConsensusConference 2016. Short, angulated and diameter-reducedimplants. EDI J. 2016; 12(1): 16-19.
[120] Thoma DS, Zeltner M, Hüsler J, et al. EAO SupplementWorking Group 4 - EAO CC 2015: Shortimplants versus sinus lifting with longer implantstorestore the posterior maxilla: a systematic review. Clin Oral Implants Res. 2015; 26: 154-169
[121] Bérczy K, László Zs, Göndöcs Gy, Shkolnik T, Joób- FÁ: Az implantátumok méretváltozásának tendenciái az utóbbi években: 1. rész: Rövid implantátumok szerepe a fogászati implantológiában: Irodalmi áttekintés Fogorvosi Szemle 109: 4, 36-140, (2016)
[122] Inchingolo AD, Inchingolo AM, et al: Effectiveness of Osseodensification Drilling Protocol for Implant Site Osteotomy: A Systematic Review of the Literature and Meta-Analysis. Materials (Basel). 2021; 28, 14(5):1147.
[123] Al-Johany SS, Al Amri MD, Alsaeed S, Alalola B. Dental Implant Length and Diameter: A Proposed Classification Scheme. J Prosthodont. 2017; 26(3):252-260.
[124] Schiegnitz E, Al-Nawas B.: Narrow-diameter implants: A systematic review and meta-analysis. Clin Oral Implants Res. 2018; 29: 21-40.
[125] Goiato MC, Andreotti AM, Dos Santos DM, Nobrega AS, de Caxias FP, Bannwart LC.: Influence of length, diameter and position of the implant in its fracture incidence: A Systematic Review. J Dent Res Dent Clin Dent Prospects. 2019 Spring;13(2):109-116.
[126] Al-Aali KA, ArRejaie AS, Alrahlah A, AlFawaz YF, Abduljabbar T, Vohra F.: Clinical and radiographic peri-implant health status around narrow diameter implant-supported single and splinted crowns. Clin Implant Dent Relat Res. 2019; 21(2):386-390.
[127] Javed F, Romanos GE. Role of implant diameter on long-term survival of dental implants placed in posterior maxilla: a systematic review. Clin Oral Investig. 2015; 19(1):1-10.
[128] Koppány F. A fogászati implantátumok felületmorfológiájának befolyása a csontintegrációra, Összefoglaló referátum Fogorvosi Szemle 2019. 112. (1) 18-23.
[129] Nagy R, Szűcs A, Ruszin T, Joób FÁ: A rheumatoid arthritis a szájsebészet és implantológiai ellátásban a szakirodalom alapján. Fogorvosi szemle, 2017; 110: 3-6.
[130] Le GuehennecL, Soueidan A, Layrolle P, Amouriq Y: Surface treatments of titanium dental implants for rapid osseointegration. Dent Mater. 2007; 23: 844-855.
[131] Abraham CM: A brief historical perspective on dental implants, their surface coatings and treatments. Open Dent J. 2014; 8: 50-55.
[132] Albrektsson T, Wennerberg A: Oral implant surfaces: part 1-review focusing on topographic and chemical properties of different surfaces and in vivo responses to them. Int J Prosthodont. 2004; 17: 536-544.
[133] ChrcanovicBR, Albrektsson T, Wennerberg A: Reasons for failures of oral implants. J Oral Rehabil. 2014; 41: 443-476.
[134] Coelho PG, Jimbo J. Tovar N, Bonfante, EA: Osseointegration: hierarchical designing encompassing the macrometer, micrometer, and nanometer length scales. Dent Mater. 2015; 31: 37-52.
[135] MendoncG, MendoncDBS, Aragao FJL, Cooper LF: Advancing dental implant surface technology - from micron - to nanotopography. Biomaterials, 2008; 29: 3822-3835.
[136] Rigolin MSM, de AvilaED, Basso FG, Hebling J, de SCostaCA, Mollo Junior FA: Effect of different implant abutment surfaces on OBA-09 epithelial cell adhesion. Microsc Res Tech. 2017; 80: 1304-1309.
[137] Webster TJ, Ejiofor, JU: Increased osteoblast adhesion on nanophasemetals: Ti, Ti6Al4V, and CoCrMo. Biomaterials, 2004; 25: 4731-4739.
[138] Körmöczi K, Komlós G, Papócsi P, Horváth F, Joób-Fancsaly Á.: The early loading of different surface-modified implants: a randomized clinical trial. BMC Oral Health. 2021, 26;21(1):207.
[139] A. Wennerberg et al. (eds.), Implant Surfaces and their Biological and Clinical Impact, © Springer-Verlag Berlin Heidelberg 2015
[140] Wennerberg A, Albrektsson T, Andersson B. Design and surface characteristics of 13 commercially available oral implant systems. Int J Oral Maxillof Implants. 1993; 8: 622-3.
[141] Rameh S, Menhall A, Younes R.: Key factors influencing short implant success. Oral Maxillofac Surg. 2020; 24(3):263-275.
[142] Weszl M, Tóth KL, Kientzl I, Nagy P, Pammer D, Pelyhe L, Vrana L, Nihal E, Scharnweber D, Wolf-Brandstetter, Joób FÁ: et al: Investigation of the mechanical and chemical characteristics of nanotubular and nano-pitted anodic films on grade 2 titanium dental implant materials. Materials Science & Engineering C- Materials for Biological Applications 78 pp. 69-78., 10 p. (2017)
[143] Buser D, Chappuis V, Belser UC, Chen S: Implant placement post extraction in esthetic single tooth sites: when immediate, when early, when late? Periodontol 2000. 2017; 73(1):84-102.
[144] Annibali S, Bignozzi I, Iacovazzi L, La Monaca G, Cristalli MP.: Immediate, early, and late implant placement in first-molar sites: a retrospective case series. Int J Oral Maxillofac Implants. 2011; 26(5):1108-22.
[145] Gallucci GO, Hamilton A, Zhou W, Buser D, Chen S. Implant placement and loading protocols in partially edentulous patients: A systematic review. Clin Oral Implants Res. 2018; 29:106-134.
[146] Tarnow DP, Chu SJ, Salama MA, Stappert CF, Salama H, Garber DA, Sarnachiaro GO, Sarnachiaro E, Gotta SL, Saito H.: Flapless postextraction socket implant placement in the esthetic zone: part 1. The effect of bone grafting and/or provisional restoration on facial-palatal ridge dimensional change-a retrospective cohort study. Int J Periodontics Restorative Dent. 2014; 34(3): 323-31.
[147] Gluckman H, Du Toit J, Salama M, Nagy K, Dard M.: A decade of the socket-shield technique: a step-by-step partial extraction therapy protocol. Int J Esthet Dent. 2020; 15(2): 212-225.
[148] Linkevicius T, Apse P, Grybauskas S, Puisys A.: The influence of soft tissue thickness on crestal bone changes around implants: a 1-year prospective controlled clinical trial. Int J Oral Maxillofac Implants. 2009; 24:712-719.
[149] ITI treatment 1: Buser D., Belser U., Wismeijer D.: ITI treatment guide volume 1 Implant therapy in the esthetic zone. Single tooth replacements. Quintessence Publishing 2007.
[150] Buser D, von Arx T, ten Bruggenkate C, Weingart D.: Basic surgical principles with ITI implants. Clin Oral Implants Res. 2000;11, 1:59-68.
[151] Grunder U, Gracis S, Capelli M.: Influence of the 3-D bone-to-implant relationship on esthetics. Int J Periodontics Restorative Dent. 2005, 25(2):113-9.
[152] Tarnow DP, Magner AW, Fletcher P.: The effect of the distance from the contact point to the crest of bone on the presence or absence of the interproximal dental papilla. J Periodontol. 1992; 63(12):995-6.
[153] Lindhe J, Meyle J, Group DoEWoP. Peri-implant diseases: Consensus Report of the Sixth European Workshop on Periodontology. J Clin Periodontol 2008; 35:282-285.
[154] Broggini N, McManus LM, Hermann JS, et al. Peri-implant inflammation defined by the implant-abutment interface. J Dent Res. 2006; 85(5):473-478.
[155] Quirynen M, van Steenberghe D.: Bacterial colonization of the internal part of two-stage implants: an in vivo study. Clin Oral Implants Res. 1993; 4(3):158-161.
[156] Piattelli A, Vrespa G, Petrone G, Iezzi G, Annibali S, Scarano A.: Role of the microgap between implant and abutment: a retrospective histologic evaluation in monkeys. J Periodontol. 2003; 74(3):346-352.
[157] Becker W, Becker BE, Ricci A, et al.: A prospective multicenter clinical trial comparing one- and two-stage titanium screw-shaped fixtures with one-stage plasma-sprayed solid-screw fixtures. Clin Implant Dent Relat Res 2000; 2:159-165.
[158] Qian J, Wennerberg A, Albrektsson T.: Reasons for marginal bone loss around oral implants. Clin Implant Dent Relat Res. 2012; 14(6): 792-807.
[159] Hermann JS, Buser D, Schenk RK, Cochran DL.: Crestal bone changes around titanium implants. A histometric evaluation of unloaded non-submerged and submerged implants in the canine mandible. J Periodontol. 2000;71(9):1412-1424.
[160] Canullo L, Fedele GR, Iannello G, Jepsen S.: Platform switching and marginal bone-level alterations: the results of a randomizedcontrolled trial. Clin Oral Implants Res. 2010; 21(1):115-121.
[161] Grandi T, Guazzi P, Samarani R, Garuti G.: Immediate positioning of definitive abutments versus repeated abutment replacements in immediately loaded implants: effects on bone healing at the 1-year follow-up of a multicentre randomised controlled trial. Eur J Oral Implantol 2012; 5:9-16.
[162] Adell R, Lekholm U, Rockler B, Branemark PI.: A 15-year study of osseointegrated implants in the treatment of the edentulous jaw. Int J Oral Surg. 1981;10(6):387-416.
[163] Albrektsson T, Jansson T, Lekholm U.: Osseointegrated dental implants. Dent Clin North Am. 1986; 30:151-174.
[164] Su H, Gonzalez-Martin O, Weisgold A, Lee E.: Considerations of implant abutment and crown contour: critical contour and subcritical contour. Int J Periodont Restor Dent. 2010; 30:335-343.
[165] Saleh MHA, Ravida A, Suarez-Lopez Del Amo F, Lin GH, Asa'ad F, Wang HL. The effect of implant-abutment junction position on crestal bone loss: A systematic review and meta-analysis. Clin Implant Dent Relat Res. 2018; 20(4):617-633.
[166] Ercoli C, Jammal G, Buyers M, Tsigarida AA, Chochlidakis KM, Feng C, Caton J.: Influence of Apico-Coronal Implant Placement on Post-Surgical Crestal Bone Loss in Humans. J Periodontol. 2017; 88(8): 762-770.
[167] Nevins M, Nevins ML, Camelo M, Boyesen JL, Kim DM.: Human histologic evidence of a connective tissue attachment to a dental implant. Int J Periodont Restor Dent. 2008; 28:111-121.
[168] Piattelli A, Vrespa G, Petrone G, Iezzi G, Annibali S, Scarano A.: Role of the microgap between implant and abutment: a retrospective histologic evaluation in monkeys. J Periodontol. 2003; 74(3):346-352.
[169] Sutter F, Schroeder A, Buser DA.: The new concept of ITI hollowcylinder and hollow-screw implants: part 1. Engineering and design. Int J Oral Maxillofac Implants. 1988; 3:161-172.
[170] Buser D, Dula K, Belser U, Hirt HP, Berthold H.: Localized ridge augmentation using guided bone regeneration. 1. Surgical procedure in the maxilla. Int J Periodont Restor Dent. 1993; 13:29-45.
[171] Hess D, Buser D, Dietschi D, Grossen G, Sch€onenberger A, Belzer UC.: Esthetic single-tooth replacement with implants: a team approach. Quintessence Int. 1998; 29(2): 77-86.
[172] Hámmerle CHF, Brágger U, B€urgin W, Lang NP.: The effect of subcrestal placement of the polished surface of ITI® implants on marginal soft and hard tissues. Clin Oral Implants Res. 1996; 7(2):111-119.
[173] Hartman GA, Cochran DL.: Initial implant position determines the magnitude of crestal bone remodeling. J Periodontol. 2004; 75 (4):572-577.
[174] Schwarz F, Hegewald A, Becker J.: Impact of implant-abutment connection and positioning of the machined collar/microgap on crestal bone level changes: a systematic review. Clin Oral Implants Res. 2014; 25(4): 417-425.
[175] Van Eekeren P, Tahmaseb A, Wismeijer D.: Crestal bone changes around implants with implant-abutment connections at epicrestal level or above: systematic review and meta-analysis. Int J Oral Maxillofac Implants. 2016; 31:119-124.
[176] Alsaadi G, Quirynen M, Komarek A, van Steenberghe D.: Impact of local and systemic factors on the incidence of oral implant failures, up to abutment connection. J Clin Periodontol 2007; 34:610-617.
[177] Cordaro L, Torsello F, Roccuzzo M. Clinical outcome of submerged vs. non-submerged implants placed in fresh extraction sockets. Clin Oral Implants Res. 2009; 20(12):1307-13
[178] Esposito M, Grusovin MG, Chew YS, Coulthard P, Worthington HV.: Interventions for replacing missing teeth: 1- versus 2-stage implant placement. Cochrane Database Syst Rev. 2018 23;5(5) 9.
[179] Troiano G, Lo Russo L, Canullo L, Ciavarella D, Lo Muzio L, Laino L.: Early and late implant failure of submerged versus non-submerged implant healing: A systematic review, meta-analysis and trial sequential analysis. J Clin Periodontol. 2018; 45(5):613-623.
[180] Deepak K, Tiwana D.: Atlas of Oral and Maxillofacial Surgery. Elsevier, 2015.
[181] Vajdovich I.: Dentális implantológia - Gyakorló fogorvosok részére. Semmelweis Kiadó, 2017
[182] Maló P, Lopes I, de AraújoNobre MA: The all on 4 concept. In Babbush CA, Hahn JA, Krauser JT, Rosenlicht JL, editors: Dentalimplants: the art and science, St Louis, 2011, Saunders.
[183] Singh PP, Cronin AN: Atlas of oral implantology 3, pp 164, 167, 182-183, 275-277, St Louis, 2009, Mosby.
[184] Schenk, G., Flemmig, T. F. et al: Controlled local delivery of tetracycline HCl in the treatment of periimplant mucosal hyperplasia and mucositis. A controlled case series. Clinical oral implants research, 1997, 8(5), 427-433.
[185] Albrektsson T, Lekholm U. Osseointegration: Current state of the art. Dent Clin North Am. 1989; 33:537-554.
[186] Manzano G, Montero J, Martín-Vallejo J, Del Fabbro M, Bravo M, Testori T.: Risk Factors in Early Implant Failure: A Meta-Analysis. Implant Dent. 2016; 25 (2) :272-80.
[187] Baqain ZH, Moqbel WY, Sawair FA.: Early dental implant failure: Risk factors. Br J Oral Maxillofac Surg. 2012; 50:239-243.
[188] Berglundh T, et al.: Peri-implant diseases and conditions: Consensus report of workgroup 4 of the 2017 World Workshop on the Classification of Periodontal and Peri-Implant Diseases and Conditions. J Periodontol. 2018; 89 1:313-318.
[189] Renvert S, Roos-Jansáker AM, Claffey N.: Non-surgical treatment of peri-implant mucositis and peri-implantitis: a literature review. J Clin Periodontol. 2008; 35 :305-15.
[190] Khoury F, Keeve PL, Ramanauskaite A, Schwarz F, Koo KT, Sculean A, Romanos G.: Surgical treatment of peri-implantitis - Consensus report of working group 4. Int Dent J. 2019; 69: 18-22.
X. FEJLESZTÉS MÓDSZERE
1. Fejlesztőcsoport megalakulása, a fejlesztési folyamat és a feladatok dokumentálásának módja
Az egészségügyi szakmai irányelv kidolgozását az Egészségügyi Szakmai Kollégium Fog- és szájbetegségek Tagozata kezdeményezte a témaválasztási javaslat dokumentum kitöltésével és továbbításával.
Ezután megtörtént a társszerzők, véleményezők kijelölése, az irányelvfejlesztő csoport megalakulása.
Az irányelv fejlesztése a bizonyítékokon alapuló szakmai irányelvek fejlesztéséről szóló dokumentumának felhasználásával, a vizsgálati és terápiás rendek kidolgozásának és szerkesztésének, valamint az ezeket érintő szakmai egyeztetések lefolytatásának egységes szabályairól szóló 18/2013. (III. 5.) EMMI rendeletben foglaltak szerint történt.
A fejlesztőcsoport a megalakulást követően meghatározta az egyes elvégzendő feladatokat.
A fejlesztési folyamat során, napi szinten kommunikáltak egymással a szakemberek, illetve heti rendszerességgel strukturált formában az addig elkészült munkáról, illetve a folyamatról visszajelzést adtak. Az irányelv kialakítása a tagok egyéni munkáján és többszöri konzultáción keresztül valósult meg.
2. Irodalomkeresés, szelekció
Az egészségügyi szakmai irányelv fő kérdéseinek meghatározása (klinikai probléma meghatározása, a vizsgált diagnosztikus vagy terápiás eljárások meghatározása, egy beavatkozás összehasonlítása a referencia vagy rutin eljárással) után ezek elemeit kulcsszavakként használtuk az irodalomkeresés során a PubMed adatbázisban.
Elsődlegesen már meglévő bizonyítékokon alapuló nemzetközi irányelveket kerestünk. Az itt talált irányelveket felhasználás előtt alaposan áttanulmányoztuk, kritikusan értékeltük és ajánlásaikat összevetettük a hazai gyakorlattal. Ha nem találtunk adaptálásra alkalmas irányelvet, a bizonyítékok felkutatását a megfogalmazott klinikai kérdések alapján meghatározott keresőszavak segítségével végeztük. Az irodalomkutatás időintervalluma: 2021. 01. 01. - 2021. 06. 01.
Az adatbázisban (2021. 02. 08.) a basal implant-dental-immediate-loading szavak keresésére mindössze 18 találat, strategic implant-dental-immediate-loading 16 találat, ezzel szemben implant-dental-immediate-loading szavakra 3129 találatot eredményeztek. A basal implant és strategic implant keresőszavak használatával sem metaanalízis, sem szisztematikus irodalmi áttekintés nem érhető el, amely jól szemlélteti, hogy a módszer jelenleg nem jól megalapozott evidenciákra épül. A jövőben nagyobb esetszámú, hosszabb utánkövetéssel rendelkező, nagyszámú tanulmányokra, összehasonlító vizsgálatokra lenne szükség.
3. Felhasznált bizonyítékok erősségének, hiányosságainak leírása (kritikus értékelés, "bizonyíték vagy ajánlás mátrix"), bizonyítékok szintjének meghatározási módja
A nemzetközi irányelveket szükség esetén körültekintően adaptáltuk a hazai környezetre. Amennyiben az adott kérdéskörre nem rendelkezünk jó irányelvajánlásokkal, törekedtünk a primer (pl. RCT, kohorsz, eset-kontroll tanulmányok) vagy szekunder szakirodalom (pl. a primer tudományos eredményeket összefoglaló szisztematikus irodalmi áttekintések, metaanalízisek) feldolgozására. Ha az egészségügyi szakmai irányelv ajánlásai nem más irányelv ajánlások adaptálásán, hanem tudományos tanulmányokból származó bizonyítékokon alapultak, először megállapítottuk az adott kérdésre vonatkozó bizonyítékok besorolási fokozatát.
4. Ajánlások kialakításának módszere
Az ajánlások megfogalmazása során a rendelkezésre álló, a kritikusan értékelt külső irányelvekből, valamint a szakirodalomból származó, rangsorolt bizonyítékokat először összefoglaltuk, szintetizáltuk. Ha sem nemzetközi irányelvek, sem tudományos bizonyítékok nem álltak rendelkezésre egy adott kérdés megválaszolására szolgáló ajánlás kialakításához, akkor az irányelvfejlesztő csoport szakértői véleményeken alapuló konszenzusán alapult az ajánlás.
Az ajánlások besorolása az azokat alátámasztó bizonyítékok rangsorolásán alapul. A hazai adottságokat, a nemzetközi irányelvek adaptálhatóságát a fejlesztőcsoport az ajánlások megfogalmazásánál figyelembe vette.
5. Véleményezés módszere
Az ajánlások megfogalmazása során a rendelkezésre álló, a kritikusan értékelt külső irányelvekből, valamint a szakirodalomból származó, rangsorolt bizonyítékokat először összefoglaltuk, szintetizáltuk. Ha sem nemzetközi irányelvek, sem tudományos bizonyítékok nem álltak rendelkezésre egy adott kérdés megválaszolására szolgáló ajánlás kialakításához, akkor az irányelvfejlesztő csoport szakértői véleményeken alapuló konszenzusán alapult az ajánlás.
Az ajánlások besorolása az azokat alátámasztó bizonyítékok rangsorolásán alapul. A hazai adottságokat, a nemzetközi irányelvek adaptálhatóságát a fejlesztőcsoport az ajánlások megfogalmazásánál figyelembe vette.
6. Független szakértői véleményezés módszere
Nem került bevonásra.
XI. MELLÉKLET
1. Alkalmazást segítő dokumentumok
1.1. Betegtájékoztató, oktatási anyagok
1. tájékoztató. Implantációs műtéti beleegyező nyilatkozat
IMPLANTÁCIÓS MŰTÉTI BELEEGYEZŐ NYILATKOZAT
| Alulírott.............................................................szül. idő:............................................................ | |
| lakcím: .............................................................................................TAJ-szám: ........................... | |
| kijelentem és aláírásommal tanúsítom, hogy a személyes orvosi tájékoztatások nyomán állapotom természetét megértettem. Megismertem a lehetséges kezelési formákat, a fogászati implantáció esetleges és lehetséges szövődményeit, azok kockázatát, valamint az implantáció elmaradásának kockázatait és következményeit. Megerősítem, hogy érthető tájékoztatást kaptam az implantáció szükségességéről, az implantáció elmaradásának valószínű következményeiről, az előrelátható orvosi intézkedések jellegéről, lefolyásáról, terjedelméről, mértékéről, a beavatkozás lényegéről és azokról az okokról, amiért ezek orvosi szempontból előnyt jelentenek, az ezzel összefüggő, elkerülhetetlen hátrányos következményekről, lehetséges kockázatokról és gyakoribb szövődményekről és veszélyekről, várható eredményekről, kilátásokról. Elismerem, hogy a kezelőorvos a fogászati implantátumbeültetés melletti más fogpótlási lehetőségekről - úgymint rögzített, részleges kivehető, teljes kivehető pótlás - tájékoztatott, azok előnyeiről, hátrányairól személyemre vonatkozóan felvilágosított és mindezeket figyelembe véve döntöttem az implantálás módszere mellett. Tudomásul veszem, hogy a beavatkozás következtében lehetséges a meglévő fogak sérülése, csonttörés, az arcüreg megnyílása, elhúzódó gyulladás, allergiás reakciók az alkalmazott gyógyszerekkel szemben. Tudomásul veszem, hogy a műtét eredményeként jelentkezhet sebfájdalom, arcduzzanat, arclilulás, kékülés, utóvérzés, szájzár, étkezési nehezítettség, az alsó ajkak és a nyelv átmeneti zsibbadása; orrvérzés, levegőátáramlás, gyulladás, esetenként arcidegzsába jellegű tünetek, mely elváltozások pontos időtartama nem mondható meg előre. Tudomásul veszem, hogy a csontgyógyulás egyes személyenként eltérő és előfordulhat, hogy az implantátumok bizonyos esetekben nem csontosodnak be, így el kell őket távolítani. Vállalom, hogy az implantációt követően az orvosi utasításokat betartom és rendszeres kontroll vizsgálatokon megjelenek. Tudomással bírok arról, hogy jogom van a felajánlott kezelések, műtétek bármelyikének vagy mindegyikének visszautasítására. A kezelés olyan kiterjesztéséhez és változtatásokhoz - mind a tervezett implantáció alatt vagy után - amelyek az orvosi intézkedések alkalmazása során előre nem látható okból szükségesek vagy célszerűnek mutatkoznak az implantáció sikere szempontjából, már most hozzájárulok. Beleegyezem továbbá a műtét során használt anyagok megváltoztatásába is, amennyiben a beavatkozást végző orvos ennek szükségességét ítéli meg. Az implantációval kapcsolatban felmerült kéréseimről részletes felvilágosító beszélgetés során a kezelőorvosom kielégítően tájékoztatott. Szóban feltett kérdéseimre megfelelő és számomra érthető választ kaptam. Kellő idő állt rendelkezésemre ahhoz, hogy szabadon dönthessek arról, hogy milyen kezelést szeretnék, így elegendő gondolkodási idő után beleegyezem, hogy a felajánlott implantációs műtétet - azok ismert lehetséges veszélyeinek tudatában - rajtam a kezelőorvos elvégezze. Az előrelátható orvosi intézkedéseket és kezelésmódokat elfogadom. Kijelentem, hogy fenti nyilatkozataim akaratommal mindenben megegyeznek, azokat a tájékoztatás megértése alapján minden kényszertől mentesen adom és ezt aláírásommal is megerősítem. | |
| Megjegyzések: ......................................................................................................................................................... | |
| ................................................................................................................................................................................ | |
| ................................................................................................................................................................................ | |
| Helység, dátum:...................................................... | |
| ...................................................... páciens/törvényes képviselő | |
1.2. Tevékenységsorozat elvégzésekor használt ellenőrző kérdőívek, adatlapok
Nem készült.
1.3. Táblázatok
1. táblázat: Antireszorptív kezelésben részesülő páciensek rizikóanalízisének szempontjai. [8]
| "Low-risk" beteg | "High-risk" beteg |
| Szisztémás: Benignus(osteológiai) alapbetegség Egyszerű AR vagy VEGF-terápia Oralis gyógyszer-adminisztráció Alacsony kumulatív dózis, rövid kezelési idő Kísérő betegség hiánya (DM, RA) Egyéb gyógyszeres kezelés hiánya Lokális: Nincs megelőző MRONJ az anamnézisben Jó páciens compliance Jó szájhigiéné Fogon megtámasztott pótlás/nincs fogpótlás | Szisztémás: Malignus alapbetegség Kombinált/konkomittáns AR + VEGF-terápia Intravénás gyógyszer-adminisztráció Magas kumulatív dózis, hosszú kezelési idő Kísérő betegség jelenléte (DM, RA) Egyéb gyógyszeres kezelés (szteroid-, immunterápia) Lokális: Megelőző MRONJ az anamnézisben Rossz páciens compliance Rossz szájhigiéné Nyálkahártyán/rosszul támaszkodó fogpótlás |
AR = antireszorptív; DM = diabetes mellitus; RA = rheumatoid arthritis; VEGF = vascularis endothelialis növekedési faktor
2. táblázat: Vérzékenységet okozó gyógyszerek fogorvosi szempontból fontos farmakológiája. [56]
| Véralvadásgátló szer jellemzői | acetilszalicilsav | clopidogrel | 4-hydroxi- kumarin | aceno- kumarol | rivaroxaban | dabigatran | Heparin/ LMWH |
| thrombocyta aggregáció gátlók | K-vitamin antagonisták | ún. új oralis antikoagulánsok | |||||
| Hatás- mechanizmus | a thromboxan A2 képződés irreverzibilis gátlásán keresztül a thrombocyta aggregáció gátlása | ADP receptor blokkolása útján akadályozza a vérlemezkék aggregációját | K-vitamin epoxid reduktáz gátlása, gátolja a funkcionálisan aktív K-vitamin dependens alvadási faktorok képződését | direkt Xa faktor inhibitor | direkt thrombin (Ila) inhibitor | anti-thrombin III hatását potencírozza, Xa, (IIa) faktor inaktiválás | |
| A hatás eléréséig szükséges idő | 3-6 óra | 1. naptól jelentős gátlás, 3-7. naptól egyensúlyi állapot | 2-7 nap | 2-3 nap | 2-4 óra | 2-4 óra | 3-5 óra |
| Eliminációs féléletidő (hatástartam*) | 2-3 óra (8-10 nap*) | egyszeri dózis: 8 óra, fenntartó terápia: 30-50 óra (5 nap*) | 18-70 óra (2-5 nap*) | 8-11 óra (2 nap*) | 7-11 óra | 12-17 óra | 4 óra |
| Fogorvosi kezeléssel kapcsolatos javaslat | Nem kell leállítani, lokális vérzéscsillapítás sz.e. | 3,5 > INR esetén lokális vérzéscsillapítás | az utolsó adag utáni legkésőbbi időpontban kezelni a beteget | lokális vérzés- csillapítás | |||
| Antidótum | Thrombocyta keszítmény | K-vitamin (Konakion); FFP (friss fagyasztott plazma); PCC (prothrombin komplex konc.) | Vizsgálati stádiumban: Xa faktor inhibitor antidótum (pl. Andexanet alfa) | Vizsgálati stádiumban: idarucizumab | protamin szulfát | ||
3. táblázat: A statikus navigáció pontossága. [84]
| Részleges fogatlanság | Teljes fogatlanság | |
| Coronalis eltérés | 0,9 mm (0,79-1,00) | 1,3 mm (1,09-1,56) |
| Apicalis eltérés | 1,2 mm (1,11-1,20) | 1,5 mm (1,29-1,62) |
| Tengelyeltérés | 3,3o (2,07-4,63) | 3,3o (2,71-3,88) |
| Vertikális eltérés coronalisan | 0,2 mm (-0,25-0,57) | |
| Vertikális eltérés apicalisan | 0,5 mm (-0,08-1,13) | |
4. táblázat: Implantátum behelyezésének lehetséges időpontjai az esztétikai régióban, Buser és mtsi. javaslatai. [143]
| Terminológia | Azonnali implantátum- behelyezés | Korai implantátum- behelyezés lágyszöveti gyógyulással | Korai implantátum- behelyezés részleges csont gyógyulással | Késői implantátumbehelyezés | |
| Műtét típus | 1. típus | 2. típus | 3. típus | 4. típus, csontpótlással kiegészítve gerinc preservatio céljából | 4. típus preservatio nélkül |
| Műtétet megelőző gyógyulás időtartama | - | 4-8 hét | 12-16 hét | 6 hónap, vagy annál hosszabb | 6 hónap, vagy annál hosszabb (gyakran évek) |
| Esetkiválasztás szempontjai | - Intakt facialis alveolus csontfal, vastag fal fenotípussal (> 1 mm) - Vastag lágyszöveti biotípus - Alveolusban nincs akut gyulladás - Elégséges apicalis csontkínálat az implantátum három dimenzióban ideális pozíciójú stabilizációjához | - Vékony, vagy sérült faciális csontfal - Elégséges apicalis csontkínálat az implantátum három dimenzióban ideális pozíciójú stabilizációjához | Kiterjedt periapicalis csontdefektus, mely esetben 1., 2. típusú műtét nem lehetséges | - Serdülők (nem érték el az implantáció alsó korhatárát) (< 20 éves) - Kiterjedt csont laesio a foggyökértől apicalisan, palatinalisan Apicalis pozícióban ankilotizált foggyökér, hiányos csontvolumen a gyökértől apicalisan | Implantáció hosszú távú, késleltetése a páciens (pl. serdülő, várandósság), vagy a lokális tényezőből (pl. kiterjedt cysta) adódóan |
| Sebészeti kivitelezés | Lehetőség szerint lebenyképzés nélkül, Belső augmentatio | Lebenyképzéssel Kontúraugmentatio GBR-vel | Lebenyképzéssel Kontúraugmentatio GBR-vel | Lebenyképzéssel Kontúr- augmentatio GBR-vel | - Elégséges csontmennyiség lebenyképzéssel, kontúr- augmentatioval (GBR technika) - Elégtelen mennyiségű csont esetén, csontpótlás több lépésben. Ezt követően implantátum behelyezés általában kontúr- augmentatioval |
| Nehézségi szint | Komplex (C kategória) | Haladó (A kategória) | Haladó (A kategória) | Haladó (A kategória) | Komplex (C kategória) |
5. táblázat: A megfelelő implantátum pozicionálás irodalmi hivatkozásokkal alátámasztva. [153]
| Irodalom | Mesiodistalis | Irodalom | Apicocoronalis | Irodalom | Vesibulooralis |
| Gründer és mtsai (2005) | 1,5 mm-re a szomszédos fogaktól | Buserés mtsai (2004) | 1 mm-el palatinalisabban a szomszédos fog emergencia pontjától | ||
| Vela és mtsai (2012) | 1 mm-re a szomszédos fogtól (platform switching esetén) | Saadon és mtsai (1999), Gründer és mtsai (2005), Capelli & Testori (2012) | 3 mm-el a korona apicalis széle alatt | ||
| Gründer és mtsai (2005) | 3 mm-re a szomszédos implantátumtól | Buserés mtsai (2004) | 1 mm-el apicalisabban a szomszédos fog zománc-cement határától | Scutella és mtsai (2015) | Az implantátum hossztengelye a jövőbeni fog, vagy szomszédos fog incisalis élének megfelelően legyen |
1.4. Algoritmusok
1.ábra. A sugárdózis optimalizálásának stratégiája a 2011-es EAO (European Association for Osseointegration) irányelvek alapján. [75]
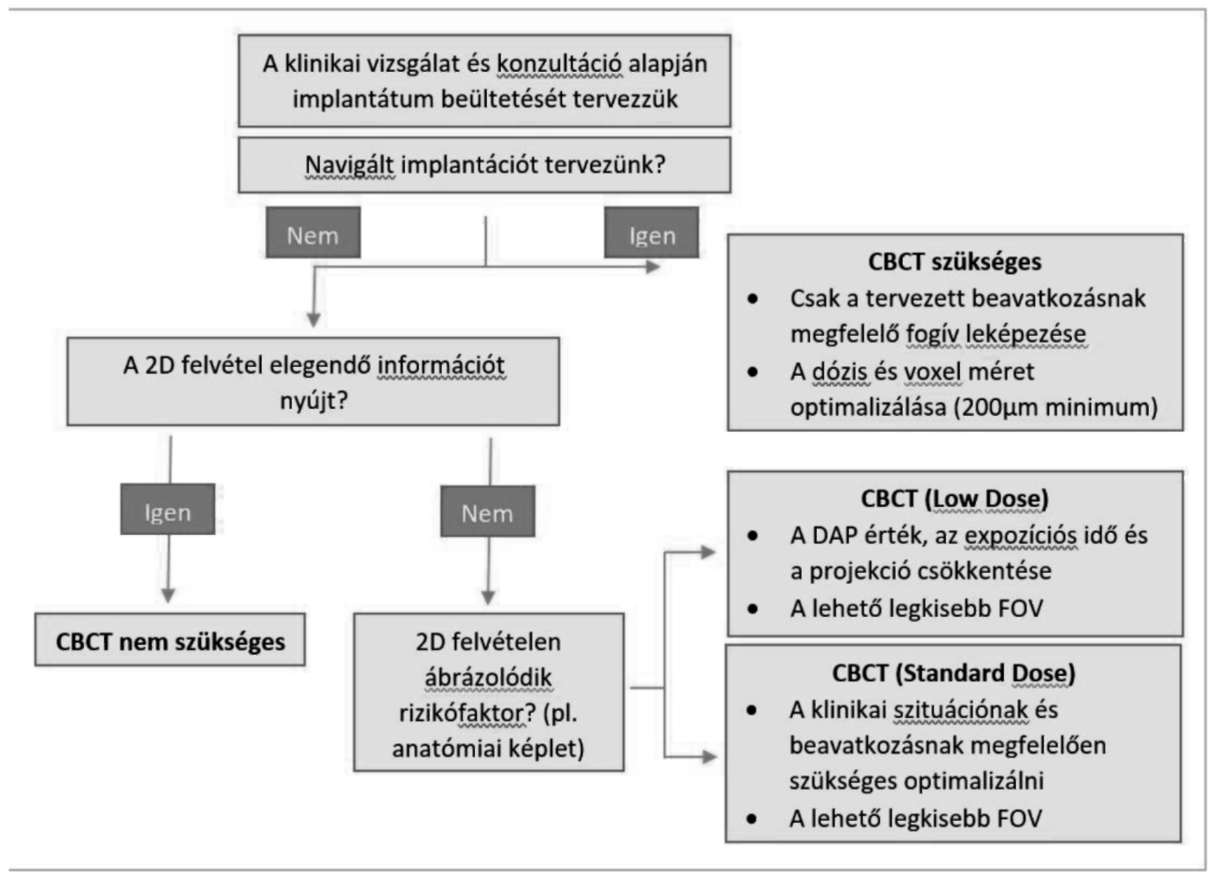
1.5. Egyéb dokumentumok
Nem készültek.


